盐酸罗哌卡因用于开颅术后不同时间点头部神经阻滞的镇痛效果
2015-06-27伍宗芳王鹏罗放李泓邑周灵丽胡晓惠
伍宗芳,王鹏,罗放,李泓邑,周灵丽,胡晓惠
(华中科技大学同济医学院附属同济医院麻醉科,武汉 430030)
·麻醉科用药专栏·
盐酸罗哌卡因用于开颅术后不同时间点头部神经阻滞的镇痛效果
伍宗芳,王鹏,罗放,李泓邑,周灵丽,胡晓惠
(华中科技大学同济医学院附属同济医院麻醉科,武汉 430030)
目的 观察盐酸罗哌卡因不同时间点头部神经阻滞(SNB)用于开颅手术患者的术后镇痛效果。方法 择期行开颅手术患者90例,采用随机数字表法分为3组:A组(手术开始前施行)、B组(手术结束后施行)、 C组(手术开始前与结束后两次阻滞),SNB均用0.5%盐酸罗哌卡因。术中所有患者采用相同麻醉方法,术后患者疼痛难忍时以双氯芬酸钠栓塞肛补救镇痛。记录手术部位、持续时间及切皮时呼气末七氟烷浓度;围手术期心率(HR)和收缩压(SBP)变化;术后0.5,2,4,6,12,24,48 h 视觉模拟评分(VAS)和Ramsay及格拉斯哥昏迷评分(GCS);第一次补救镇痛时间和24 h消耗量;术后各种不良反应发生率、术中知晓、SNB相关不良反应的例数及术后伤口愈合时间。 结果 与B组[(3.19±0.36)%]比较,A组[(1.81±0.24)%]和C组切皮所需呼气末七氟烷浓度[(1.77±0.33)%]明显较低(P<0.05);B组术后2,4 h的疼痛评分分别为(2.77±1.98),(3.20±2.20)分,C组分别为(2.97±1.77),(2.27±1.93)分,A组分别为(3.77±2.27),(4.20±2.09)分,与B组和C组比较,A组明显增高(P<0.05),其他时间点差异无统计学意义(P>0.05);A组术后24 h内补救镇痛药消耗量600 mg,B组300 mg,C组250 mg,B组和C组明显减少(P<0.05);3组患者各观察时间点HR、SBP和GCS、Ramsay评分、第一次补救镇痛时间、恶心呕吐、眩晕发生率、伤口愈合时间均差异无统计学意义(均P>0.05);所有患者无术中知晓、呼吸抑制、皮肤瘙痒或局麻药相关不良反应。结论 术前盐酸罗哌卡因SNB可降低切皮所需呼气末七氟烷浓度,但术后镇痛效果有限;术后施行SNB可为神经外科开颅手术患者提供有效的过渡期镇痛;术前与术后两次SNB与仅行术后SNB相比,镇痛持续时间未见明显延长。
罗哌卡因,盐酸;神经阻滞,头部;开颅手术;镇痛,术后
神经外科患者开颅手术后的疼痛管理是临床一大难题,既要为患者提供有效术后镇痛又不能干扰其颅内病情[1-3]。Meta分析认为开颅患者可快速、安全、有效地接受头部神经阻滞(scalp nerve block,SNB)(无论是术前还是术后),并证实SNB可降低术后早期疼痛评分,支持其在开颅术后镇痛中的应用[4]。SNB就是用22~23G针头将局部麻醉药2~3 mL注入支配相应手术区域的神经周围,以阻断头皮、颅周肌肉、颅外的软组织和骨膜等的痛觉传入,从而发挥镇痛效应[5]。其相应神经包括眶上、滑车上、颧颞、耳颞、枕大、枕小和耳大神经。这些神经均为三叉神经或颈神经的终末分支,神经细小,难以通过神经刺激器或超声具体定位,但笔者前期试验已证实,凭解剖学标志实施SNB亦可获得良好的镇痛效果。笔者在本研究中拟观察术前、术后两次盐酸罗哌卡因SNB用于神经外科开颅手术患者术后镇痛效果,从而为优化开颅术后疼痛管理提供参考。
1 资料与方法
1.1 临床资料 本研究经华中科技大学药物临床试验伦理委员会批准,所有受试者均签署知情同意书。选择2012年5月~2013年5月在我院择期行开颅手术(颅内肿瘤、血管畸形)患者90例,年龄18~60岁,体重指数(body mass index,BMI)18~30 kg·(m2)-1,术前美国麻醉医师协会(American Society of Anesthesiologists,ASA)分级Ⅰ或Ⅱ级,术后半小时内拔管并清醒[格拉斯哥昏迷评分(Glasgow coma scale,GCS)≥15分]。排除标准:妊娠和哺乳期妇女,存在严重肝肾功能障碍,ASA≥Ⅲ级,不能理解或正确使用视觉模拟评分(visual analogue scale,VAS)疼痛评分表,对局麻药和所用全身麻醉药存在或可疑过敏,存在凝血功能障碍,以前有过开颅手术史,有长期(>2周)使用止痛药史,手术切开部位扩大到所阻滞神经支配区域以外的开颅手术,观察时间点GCS<15分,不接受随访、不合作或正在参加其他临床试验者。采用随机数字表法将患者随机分为A、B、C组,每组30例。3组患者性别、年龄、BMI、ASA分级及手术持续时间比较均差异无统计学意义(均P>0.05),见表1。
1.2 麻醉方法 手术前1 d,访视患者并了解其相关信息,与患者谈话获得同意并教会其使用VAS表进行疼痛评分。入手术室后所有受试者均接受相同方法的麻醉:芬太尼5 μg·kg-1,维库溴铵0.08 mg·kg-1和丙泊酚1.5~2.5 mg·kg-1完成气管插管,吸入七氟烷维持麻醉深度,保持收缩压(systolic blood pressure,SBP)波动于入手术室时水平±20%、心率(heart rate,HR)波动于入手术室时水平±20%,用Datex麻醉气体监测仪连续监测呼气末七氟烷浓度,并根据需要追加维库溴铵,术后患者清醒后拔出气管导管。
头皮神经阻滞按照PINOSKY等[5]所述,所有操作严格无菌,并注意给药前回抽:额部组织由眶上神经和滑车上神经(即三叉神经眼支的额部神经分支)支配,可于眉弓上方其出眶处用23G针头垂直刺入皮肤注入相应溶液2 mL行阻滞;颞部由颧颞神经(即三叉神经上颌支的分支)和耳颞神经(即三叉神经下颌支的分支)支配,耳颞神经可于耳屏前方1.5 cm水平进行阻滞(23G针头垂直刺入皮肤达深筋膜注入溶液1.5 mL并于回抽过程至浅筋膜再注入溶液1.5 mL,此部位需注意回抽以免误入颞浅动脉),颧颞神经可于眶上神经与耳颞神经中间位置用23G针头注入相应溶液2 mL以阻断;顶枕部由耳大神经的耳后分支、枕大及枕小神经(颈丛的分支)支配,耳后神经可于耳屏后方1.5 cm水平23G针头以相应溶液2 mL阻滞,而枕大和枕小神经可于上项线水平、接近枕骨粗隆与乳突中点部位22G针头局部浸润注入相应溶液2 mL。单侧或是双侧阻滞的选择据手术具体部位定。
神经阻滞均使用0.5%盐酸罗哌卡因(瑞典Astra Zene Ca AB生产,100 mg:10 mL,批准文号:国药准字H20120136)A组仅手术开始前进行,B组仅手术结束后进行,C组于手术开始前与手术结束后均接受阻滞。单次阻滞的局麻药容积不超过20 mL,两次的容积不超过40 mL。围手术期糖皮质激素类药物根据外科医生需求使用,术后患者疼痛难以忍受时予双氯芬酸钠栓50 mg塞肛以补救镇痛。
表1 3组患者人口学特征和围手术期观察指标比较

Tab.1 Comparison of demographic characteristics and observation indexes among three groups of patients during properative period例,±s
1.3 观察指标 记录术中手术部位、持续时间及切皮时呼气末七氟烷浓度;记录手术过程中和手术结束后早期HR和SBP;观察并记录术后0.5,2,4,6,12,24,48 h VAS评分(0~10分:0分,完全无痛;10分,难以忍受最剧烈的疼痛)和Ramsay及GCS评分;记录术后第一次补救镇痛时间和24 h内补救镇痛药消耗量;观察并记录术后患者恶心呕吐、眩晕、呼吸抑制、皮肤瘙痒及局麻药相关的局麻药中毒、皮下血肿、头皮感染等不良反应,比较各组患者术后切口愈合时间。
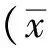
2 结果
2.1 持续时间比较 A组手术总时间(241±55) min,B组(248±42) min,C组(246±48) min,3组间差异均无统计学意义(均P>0.05)。
2.2 术后第1次补救镇痛时间及镇痛药消耗量比较 3组患者术后第1次补救镇痛时间均为0 min;A组24 h接受补救镇痛药剂量600 mg,B组为300 mg,C组为250 mg。与A组比较,B组和C组补救镇痛药消耗量明显降低(P<0.05)。
2.3 切皮时呼气末七氟烷浓度比较 A组切皮时呼气末七氟烷浓度(1.81±0.24)%,B组为(3.19±0.36)%,C组为(1.77±0.33)%;与B组比较,A组和C组切皮时所需呼气末七氟烷浓度明显较低(P<0.05)。
2.4 3组VAS疼痛评分比较 与B组、C组相比,A组术后2,4 h的VAS疼痛评分明显升高(P<0.05),其他观察时间点3组VAS疼痛评分均差异无统计学意义(均P>0.05)。见表2。
2.5 其他检测指标和不良反应 3组患者不同 观察点SBP和HR比较见表3。术后A组恶心呕吐10例,眩晕5例,B组分别为15,8例,C组分别为9,6例。A组切口愈合时间(6.4±0.5)d,B组(6.6±0.6) d,C组(7.1±0.5) d,3组不良反应发生例数、术后伤口愈合时间等均差异无统计学意义(P>0.05);入选患者无一例发生术中知晓、呼吸抑制、瘙痒、局麻药或神经阻滞相关的头部感染、皮下血肿等不良反应(事件)。
3 讨论
本研究以术后VAS评分和补救镇痛药消耗量为主要观察终点,比较术前阻滞、术后阻滞及术前术后双次阻滞的术后镇痛效果。结果显示,手术切皮前SNB可减轻切皮时全身性镇痛药需求量(切皮时所需呼气末七氟烷浓度明显降低),可阻断切皮时强烈刺激引起的循环剧烈波动,但术后镇痛效果有限[6]。术后SNB可在不干扰神经功能判断的条件下,提供有效的过渡期镇痛,对术中血流动力学稳定性的维持无作用,这些均与其他文献报道相似[7-10]。本研究采用行双次阻滞,在术中更易维持循环稳定,于术后可起到过渡期镇痛作用。术后阻滞和术前术后双次阻滞后患者术后早期补救镇痛药需求量明显减少,但各组术后第一次补救镇痛的时间差异无统计学意义,可能与下述颅脑神经支配的特殊性有关。
多数研究认为,神经外科开颅术后患者疼痛发生频率高,程度比预期重[1-2,11]。脑实质本身无痛觉,头皮、颅周肌肉、颅外的软组织和骨膜及颅内的硬脑膜等却有着丰富的痛觉神经。它们主要是颈丛和三叉神经的分支:眶上神经和滑车上神经、颧颞神经、耳颞神经、耳后分支、枕大及枕小神经。支配颅外组织的神经可依据解剖学标志予以阻断,但颅内硬脑膜及血管的神经支配较复杂,尚有部分源于颈上交感神经链神经节的儿茶酚胺能纤维,而且手术操作的机械性和化学性残留效应也可能产生疼痛,这些均不能被完全阻滞[12]。这就是为什么有些患者即使接受SNB(不管是术前还是术后实施),术后头痛仍然难以克服的原因。故SNB能降低患者的VAS疼痛评分,但不一定能使所有患者完全无痛。本研究中接受术后阻滞的大部分患者术后早期疼痛评分较低,约1/3患者术后早期数小时内完全无痛,尚有小部分患者(共11例)仍然承受着剧烈的疼痛,需要双氯芬酸钠塞肛以补救镇痛。各组术后第一次补救镇痛的时间差异无统计学意义,可能与上述颅内源性疼痛有关。
表2 3组术后不同时间点VAS评分比较
Tab.2 Comparison of postoperative VAS scores at different time points among three groups

分,±s
与A组比较,*1P<0.05
Compared with group A,*1P<0.05
表3 3组患者围手术期SBP和HR比较

Tab.3 Comparison of SBP and HR among three groups of patients during peroperative period±s
头皮组织感觉神经分布广,血供丰富,阻滞后局麻药较易吸收入血,潜在风险大。盐酸罗哌卡因是一种长效酰胺类局麻药,其作用机制与其他局麻药相同,通过抑制神经细胞钠离子通道,从而阻断神经兴奋与传导。其作用时间长达4 h,毒性相对较低,安全阈值高,添加5 μg·mL-1肾上腺素用于头部神经阻滞的盐酸罗哌卡因最大用量可达4.3 mg·kg-1,有文献报道其最大血浆浓度达2.5 μg·mL-1时,尚未发生任何中枢神经系统或心血管系统不良事件[13-14]。本研究中使用0.5%盐酸罗哌卡因行SNB,C组盐酸罗哌卡因累积用量最高达200 mg,严格遵守操作规程,90例患者无一例发生局麻药相关不良事件。双次阻滞组的镇痛效应未见明显延长,并未证实SNB明显的超前镇痛效应[10],可能是神经外科开颅手术持续时间长,药物代谢无累积等原因,而双次SNB具有一定的优势。
另外,对于双次SNB,最令人担忧的是对患者头皮切口愈合的影响。本试验中,以术后拆线时间为切口恢复时间指标,所有患者拆线时间均在平均时间7 d内,即SNB并不明显延长伤口恢复时间,亦未发现明显的皮下血肿和切口感染等不良反应。
综上所述,在掌握头面部重要解剖学标志的基础上,术前SNB可降低切皮所需呼气末七氟烷浓度,但术后镇痛效果有限;术后SNB可为神经外科开颅手术患者提供有效的过渡期镇痛;术前与术后进行双次SNB组与仅行术后SNB组相比,虽然镇痛持续时间并未见明显延长,但在术中和术后均能发挥SNB的有利作用。
[1] HASSOUNEH B,CENTOFANTI J E,REDDY K.Pain man-agement in post-craniotomy patients:a survey of canadian neurosurgeons[J].Can J Neurol Sci,2011,38(3):456-460.
[2]HANSEN M S,BRENNUM J,MOLTKE F B,et al.Pain treatment after craniotomy:where is the(procedure-specific)evidence? a qualitative systematic review[J].Eur J Anaesth,2011,28(12):821-829.
[3] IMAEV A A,DOLMATOVA E V,LUBNIN A.Management of postoperative analgesia in patients after craniotomy[J].Zh Vopr Neirokhir Im N N Burdenko,2013,77(3):54-61.
[4] GUILFOYLE M R,HELMY A,DUANE D,et al.Regional scalp block for postcraniotomy analgesia:a systematic review and meta-analysis[J].Anesth Analg,2013,116(5):1093-1102.
[5] PINOSKY M L,FISHMAN R L,REEVES S T,et al.The effect of bupivacaine skull block on the hemodynamic response to craniotomy[J].Anesth Analg,1996,83(6):1256-1261.
[6] BISWAS B K,BITHAL P K.Preincision 0.25% bupiva-caine scalp infiltration and postcraniotomy pain:a randomized double-blind,placebo-controlled study[J].J Neurosurg Anesthesiol,2003,15(3):234-239.
[7] GAZONI F M,POURATIAN N,NEMERGUT E C.Effect of ropivacaine skull block on perioperative outcomes in patients with supratentorial brain tumors and comparison with remifentanil:a pilot study[J].J Neurosurg,2008,109(1):44-49.
[8] BALA I,GUPTA B,BHARDWAJ N,et al.Effect of scalp block on postoperative pain relief in craniotomy patients[J].Anaesth Intens Care,2006,34(2):224-227.
[9] AYOUB C,GIRARD F,BOUDREAULT D,et al.A com-parison between scalp nerve block and morphine for transitional analgesia after remifentanil-based anesthesia in neurosurgery[J].Anesth Analg,2006,103(5):1237-1240.
[10] NGUYEN A,GIRARD F,BOUDREAULT D,et al.Scalp nerve blocks decrease the severity of pain after craniotomy[J].Anesth Analg,2001,93(5):1272-1276.
[11] JUTSUM F J.Time for perceptions and prescribing to change?[J].Br J Neurosurg,2010,24(1):94.
[12] GOTTSCHALK A,YASTER M.The perioperative manage-ment of pain from intracranial surgery[J].Neurocritical Care,2009,10(3):387-402.
[13] OHMURA S,KAWADA M,OHTA T,et al.Systemic toxicity and resuscitation in bupivacaine-,levobupivacaine-,or ropivacaine-infused rats[J].Anesth Analg,2001,93(3):743-748.
[14] COSTELLO T G,CORMACK J R,HOY C,et al.Plasma ropivacaine levels following scalp block for awake craniotomy[J].J Neurosurg Anesth,2004,16(2):147-150.
DOI 10.3870/yydb.2015.07.008
Analgestic Effect of Scalp Nerve Block with Ropivacaine Hydrochloride at Different TimePoints After Craniotomy
WU Zongfang, WANG Peng, LUO Fang, LI Hongyi, ZHOU Lingli, HU Xiaohui
(DepartmentofAnesthesiology,TongjiHospital,TongjiMedicalCollege,HuazhongUniversityofScienceandTechnology,Wuhan430030,China)
Objective To observe the effect of scalp nerve block (SNB) with ropivacaine hydrochloride at different time points on pain management after craniotomy. Methods Ninety patients undergoing craniotomy were randomly divided into 3 groups:group A, SNB conducted before surgery;group B, SNB conducted after surgery;group C, SNB conducted both before and after surgery, with 0.5% of ropivacaine hydrochloride in each group.All patients
the same general anesthesia and diclofenac sodium were administered rectally as rescue analgesics.Sites and duration of surgeries, end-tidal sevoflurane concentration during incision, HR and SBP levels during the course of surgery and postoperative period, the VAS scores, GCS and Ramsay scores at 0.5, 2, 4, 6, 12, 24, 48 h postoperatively, time of the first rescue appication analgesics and total consumption of rescue analgesics, the adverse effects, awareness under anesthesia were analyzed respectively, as well as local anesthesia relevant adverse events and time of wound healing. Results The end-tidal sevoflurane concentration was significantly decreased in group B (3.19±0.36)% as compared with group A (1.81±0.24)% and C (1.77±0.33)% (P<0.05);The VAS scores of group A (3.77±2.27, 4.20±2.09) at 2 and 4 h were higher than those in group B (2.77±1.98,3.20±2.20) and C (2.97±1.77,2.27±1.93) (P<0.05), while at other time points the differences were not significant (P>0.05);Compared with group A (600 mg), the consumption of rescue analgesics of group B (300 mg) and C (250 mg) were statistically lower (P<0.05);Vital signs, GCS, Ramsay scores, time of the first rescue analgesics postoperatively used, and time of wound healing among the three groups were not various significantly (P>0.05);The relevant side effects were not different statistically, and there were no patients suffering from obvious awareness under anesthesia, pruritus, respiratory depression or local anesthesia relevant adverse effects. Conclusion SNB conducted before surgery can decrease the consumption of sevoflurane during incision, but has limited analgesic effects postoperatively.SNB conducted after surgery may provide transitional analgesia for neurosurgical patients undergoing craniotomy, while SNB conducted both before and after surgery does not show significantly longer analgesic time in postoperative pain management.
Ropivacaine, hydrochloride;Nerve block, Scalp;Craniotomy;Postoperative analgesia
2014-03-12
2014-05-07
伍宗芳(1987-),女,湖北武汉人,住院医师,硕士,从事临床麻醉和疼痛研究工作。E-mail:wuzongfang2012@sina.com。
王鹏(1963-),男,湖北武汉人,主任医师,副教授,硕士生导师,博士,研究方向:麻醉与应激、器官移植麻醉、临床疼痛治疗。E-mail:chj@medmail.com.cn。
R971.2;R614
B
1004-0781(2015)07-0879-05
