腰硬联合分娩镇痛产妇认知在提高镇痛效果中的应用*
2015-06-10林立荣吴耀辉陈达和
林立荣 吴耀辉 陈达和
医学疼痛指数中,产痛仅次于烧伤痛排第2位,产痛是大部分妇女一生中经历最疼痛的事。随着分娩镇痛技术的提高,腰硬联合阻滞镇痛技术具有起效快、给药量小,运动抑制轻微等特点得到医学界的充分肯定。但目前任何一种方法都难以达到全产程完全无痛,以及产妇对分娩镇痛认识不足等心理因素对镇痛效果有重要的影响,本科以提高产妇对该项技术认知的方法以提高镇痛效果取得了一定成果,现总结如下。
1 资料与方法
1.1 一般资料 临产时选择80例接受宣教且自愿接受分娩镇痛的产妇为研究对象;另选择的80例未接受宣教要求分镇痛的产妇作对照组。两组均为有试产条件单胎头位,ASA Ⅰ~Ⅲ级,无椎管内阻滞禁忌证;两组对象的年龄、孕周、身高、体重等比较差异均无统计学意义(P>0.05),具有可比性。
1.2 方法
1.2.1 宣传教育 在孕妇学校、产科门诊由高年资麻醉科医师对孕妇及家属进行产痛机制和分娩镇痛常识授课,宣传教育,健康指导,分娩镇痛知识制成小册子,发放给产妇及家属阅读,内容通俗易懂,图文并茂。提供专科门诊咨询及咨询电话、发放调查问卷等方法。宣传分娩镇痛治疗损伤小、清醒合作可参与产程;不抑制运动神经和宫缩,不抑制胎儿呼吸及循环;可减少产妇精神和体力消耗;能松弛产道,缩短产程等可靠性、安全性。以及在减少剖宫产提高自然分娩率中的作用,宣教自然分娩这一生理过程对母婴的好处等。
1.2.2 镇痛方法 临产时有规律宫缩或宫口开至2 cm时,L3~4作穿刺点,蛛网膜下腔注入罗哌卡因2 mg+芬太尼20 μg,硬膜外置管后0.125%罗哌卡因+0.000 16%芬太尼注入首次剂量5 mL,接电子镇痛泵,持续5 mL/h,PCA 5 mL,锁定时间10 min,宫口开全停药。
1.3 观察指标 记录第一产程、第二产程视觉模拟评分(VAS)及分娩方式。
1.4 统计学处理 应用SPSS 11.5统计软件包进行统计学处理,计量资料以(x-±s)表示,比较采用t检验,计数资料采用 字2检验,以P<0.05为差异有统计学意义。
2 结果
研究组产程VAS评分显著低于对照组(P<0.05),两组分娩方式比较差异无统计学意义(P>0.05),见表1。
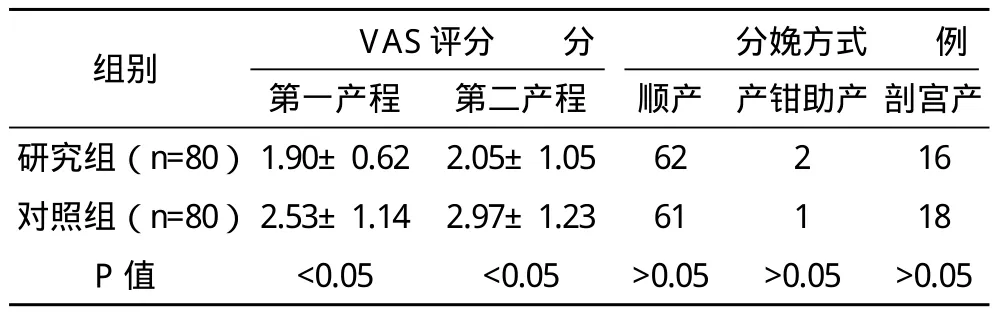
表1 两组产妇VAS评分及分娩方式的比较
3 讨论
分娩镇痛是现代文明产科的标志,产妇分娩是否痛苦,反映了一个社会的文明程度。目前分娩镇痛在我国并不普及,并不是技术上的原因,而是认识上的误区,多数产妇和家属甚至部分医务人员对分娩镇痛认知不足。椎管内分娩镇痛是一种安全有效的镇痛方式,目前,在欧美国家已开展得非常普遍,分娩镇痛率美国为85%,英国在90%以上,剖宫产率不足20%,这也从一个侧面反映了分娩镇痛的安全有效性。而在我国,分娩镇痛率不足1%,剖宫产率在50%以上,并且还有攀升的趋势。因分娩剧痛而采用剖宫产的产妇占据相当大的比例[1]。随着降低剖宫产率、提高自然分娩率的呼声增高,以及镇痛机制研究的深入和分娩镇痛新药、新技术的应用,使分娩镇痛方法逐步完善[2],腰硬联合阻滞技术是已广泛应有于分娩镇痛。理想的分娩镇痛具备以下特征:安全,对母婴影响小,易于给药,起效快,作用可靠,满足整个产程镇痛的需求;避免运动阻滞,不影响宫缩和产妇运动;产妇清醒,可参与分娩过程;必要时可满足剖宫产和器械助产的需要[3]。分娩镇痛是一种行之有效的医疗服务技术,有利于促进围产医学水平的提高,能满足产妇镇痛和医疗服务的需要,减少剖宫产率降低手术并发症。
产程中第一产程和第二产程的产痛性质有所不同,与其痛源及神经传递途径各异。第一产程产痛源于子宫体部的收缩和宫颈的扩张,神经冲动来自宫体及宫颈的内脏感觉神经纤维,潜伏期产痛通常是T11~12支配区域,活跃期产痛经T10~L1脊髓段传入,引起腰骶部疼痛和下腹部疼痛,其疼痛性质述说不清,疼痛部位游离不定,属于典型的“内脏痛”;第二产程的产痛由软产道、外阴部、会阴部被挤压、扩张、撕裂所致,由阴部神经传递到S2~4脊髓段,其疼痛性质为明确的刀割样锐痛,部位集中在阴道、直肠、会阴部,属于较典型的“躯体痛”,此阶段因存在强烈的宫缩,“内脏痛”也强烈[4]。腰硬联合阻滞分娩镇痛是一种安全有效的镇痛方式,单独应用阿片类药物若要达到完善的镇痛效果,则需要较大的剂量,而这也升高了药物不良反应(如恶心、呕吐、瘙痒等)的发生率。因此,目前的椎管内分娩镇痛常采用小剂量阿片类药物与小剂量长效局部麻醉药混合使用的方法,以产生协同镇痛效果[5-6],同时减少每一种药物的用量。能保持清醒合作,低浓度罗哌卡因具有感觉-运动神经分离阻滞,椎管内注入低浓度芬太尼对新生儿无抑制呼吸作用,能使产妇保持活动参与分娩过程。
疼痛是一种主观症状,通常带有比较强的主观性,每个人的体验和表达不同,受情绪等心理因素影响。国际疼痛研究协会提出,同样的损伤可引起不同的疼痛感受,认为可能与以下因素有关:(1)产生疼痛的不同病理情况;(2)心理活动;(3)与疼痛有关的情绪变化如抑郁、焦虑或充满希望、乐观;(4)文化背景的影响。疼痛是一种非常复杂的心理、生理状态,分娩疼痛与产妇的精神状态同样有密切关系。即将生产的产妇由于缺乏相关知识、误解和容易产生焦虑,可加重患者对疼痛的反应。因分娩是需要产妇主动参与的过程,不能影响意识和运动,用药种类与用量受到严格限制,任何一种方法都难于达到完全无痛,腰硬联合阻滞是目前效果最确切的方法,缓解分娩疼痛除全身和局部镇痛外,还常选择精神预防。我国现行的计划生育政策,多数为初产妇,产程中的疼痛很大程度上与精神紧张度,恐惧和不了解分娩过程加剧了疼痛。绝大多数孕妇在临产前都会思考即将面临的产程疼痛。
分娩过程中疼痛引起的应激反应以及其他产妇疼痛呻吟声等不良刺激,均会引起产妇交感神经的兴奋,使产妇血中肾上腺素和儿茶酚胺大量增加,导致子宫血管收缩和宫缩抑制,使子宫肌层出现多处兴奋点以及兴奋不一致,造成宫缩不协调,进而导致宫口扩张缓慢、产程延长,产妇酸碱平衡失调、产后出血以及胎儿窘迫等母婴并发症出现[3-4]。另外,分娩过程中疼痛会使产妇精神紧张、焦虑、恐惧,产妇的氧和能量消耗增加,产妇容易出现疲劳,最终也会导致宫缩乏力、产后出血以及胎儿窘迫的发生率增高[5-6]。产妇在分娩前既存在不同程度的心理焦虑状态,并且与妊娠期间的内分泌激素水平变化可能有关、生活方式改变以及对分娩过程及妊娠结局的担忧、恐惧等负性的心理刺激,在分娩过程中的强烈疼痛刺激可能诱发或加重产妇原有的焦虑心理。
产前提高分娩镇痛认知,从心理上加强了药物镇痛的效果。对分娩镇痛认知能使麻醉科医师及时把握实施时机。本次实验以同样的镇痛方法,接受分娩镇痛宣教有良好认知的产妇镇痛效果更满意。随着生物-心理-社会医学模式的形成,以疾病为中心的观念转为以人的健康为中心的全面医护,对人的生理、心理和社会方面的需求进行全面照顾。消除恐惧心理能建立克服产痛的自信,也有利于分娩镇痛技术的开展与普及,分娩过程中采取镇痛措施能够减轻产妇产后短期内的心理应激。研究结果证实,产妇的产后心理异常对于产妇自身的生理机能及新生儿哺育都具有明显的影响,采取分娩镇痛措施能够有效地降低产妇的抑郁及焦虑心理的发生几率[5],对于维护孕产妇的身心健康具有积极的作用。
孕期分娩镇痛宣教能使产妇与麻醉科医师有面对面交流的机会,更多了解和接触麻醉科医师,促进对医务人员的信赖,对改善医患关系起重要作用。
[1] Philip E,Stephen D,Anilk K.An association between severe labor pain and cesarean delivery[J].Anesthesia Analgesia,2000,90(8):881.
[2]曲元.推广分娩镇痛的技术的必要性及面临的挑战[J].国际麻醉学与复苏杂志,2008,29(6):574-577.
[3]江江,张丽芬,董旭东.规范化分娩镇痛在分娩中的临床应用[J].中国妇幼保健2011,26(24):3811-3813.
[4]徐铭军.阴道分娩镇痛相关热点问题[J].中国实用妇科与产科杂志,2012,28(2):110-114.
[5]谢淑珍.全产程阵痛对产妇围产期心理的影响研究[J].中国现代医生,2012,50(2):89-91.
[6]崔娓,宋建钢,王祥瑞.无痛分娩技术的临床研究进展[J].上海医学,2013,36(10):901-903.
