韩国和德国专利药价格谈判模式比较研究及启示
2015-03-14陈永法
伍 琳 陈永法
中国药科大学 江苏南京 211198
·药物政策·
韩国和德国专利药价格谈判模式比较研究及启示
伍 琳 陈永法
中国药科大学 江苏南京 211198
为完善我国专利药价格谈判制度,本文从目标、程序及效果三方面,比较分析韩国和德国专利药价格谈判模式的共性与特点,从而为中国提供借鉴。结果发现,韩国和德国专利药价格谈判均以提高国家医保基金使用效率为关键目标,并通过科学的职责分工确保谈判的公平与效率,但技术评估标准的选择因国情差异而存在较大不同。建议我国加强专利药价格谈判与医保报销政策的衔接,建立以专利药创新程度为核心的评估标准体系,同时应制定科学合理的谈判程序与职责分工。
专利药; 价格谈判; 药品报销; 技术评估
专利药是指处于独占期内、拥有专利保护等市场独占权利的药品[1],一般为新分子实体或新化学实体药物。专利药的技术壁垒较高,治疗可替代范围十分狭窄甚至不可替代,因此即使价格高昂,患者的用药需求依然十分迫切。然而,因市场竞争不充分,目前专利药市场多为以卖方为主的寡头垄断或完全垄断市场,企业的议价能力较强,加之其“追逐利润最大化”的驱使,仅凭市场机制几乎无法形成公平、合理的专利药价格。在这种特殊的市场中,不能僵化运用“自由交易”的市场原则,必须同时考虑到交易的公正性。为使专利权企业在获取合理利润的同时,保证患者对安全、有效、高质专利药品的可及性,政府需要以合理的方式适度介入,以调控专利药品市场竞争的宏观环境。
我国原有的专利药定价采取以“成本加成”为导向的最高零售限价模式。[2]近年来,随着全民医保体系的不断完善,影响我国药品价格形成的基础性条件正在发生质的变化。最高零售限价管理因存在不能及时引导市场供求、无法灵敏反映成本变动、与药品集中招标采购存在功能重叠、对药品实际交易价格的约束作用越来越弱等诸多弊端,已无法适应社会经济的快速发展以及竞争日益激烈的国际药品市场。2015年5月,国家发展改革委等七部委联合印发了《推进药品价格改革的意见》(发改价格〔2015〕904号),明确提出“对于市场竞争不充分的专利药品,将建立公开透明、多方参与的谈判机制形成价格”,以消除专利药定价中的信息不对称现象,将其价格控制在合理水平,兼顾患者、企业和政府等多方利益诉求。作为一种崭新的药价管理模式,专利药价格谈判在我国尚处于起步探索阶段,制度设计层面还存在诸多问题需要厘清。本文通过对国际上两种典型专利药价格谈判模式进行对比分析,结合我国医药产业发展现状,以期为我国专利药价格管理制度的改革探索提供政策建议。
1 韩国和德国专利药价格谈判模式
价格谈判已在国外被广泛应用于专利药定价管理中,积累了较多机制运行的经验,也取得了一定成效。目前,国外专利药价格谈判可分为两种主流模式,一是以“药物经济学评价”为主要依据的价格谈判模式,这一模式以韩国、澳大利亚、瑞典为典型代表;二是以“附加价值或创新程度评估”为基础的价格谈判模式,该模式以德国、法国、加拿大为代表。[3]作为亚洲首个将药物经济学评价强制引入专利药价格谈判的国家,韩国的改革经验有可借鉴之处;同时,德国以创新激励与医保控费相平衡的改革探索也颇具成效。因此,本文主要选取韩国和德国进行典型案例分析。
1.1 韩国:基于药物经济学评价的专利药价格谈判
1.1.1 背景
2007年以前,韩国实行负目录报销管理,只对不在药品目录内的药品予以医保报销补偿。然而,因当时目录内药品极少,除一些小额的常用药与保健药品,包括专利药在内逾75%的上市药品都被纳入了补偿范围[4],这给韩国医保系统带来了相当大的支付压力。据统计,2006年韩国医保基金赤字高达10亿美元,药品费用支出占医疗卫生总支出的29.2%,显著高于其他经济合作组织国家的平均水平(17.2%)。[5]为此,韩国政府于2006年5月宣布实施“药品费用支出合理化计划”,并于同年11月颁布了《健康保险改革法案》,规定自2007年起执行正目录医保报销制度,药品进入医保目录必须递交相应的药物经济学评价报告,只有被健康保险审核和评估服务局(Health Insurance Review and Assessment Service, HIRA)认可具有显著经济性优势的药品,才能与国民健康保险公司(National Health Insurance Corporations, NHIC)谈判形成医保补偿价格。
值得一提的是,HIRA与NHIC由原国家医疗保险联合会(National Federation of Medical Insurance, NFMI)拆分而成,HIRA继承了NFMI制定医保遴选标准与实施技术审评的职能,成为专为政府提供卫生技术评估与项目研究支持的第三方独立机构;NHIC则继承了NFMI医保遴选决策及基金运营的职能,成为韩国的法定医保承办机构,这种拆分实现了技术评估与医保目录决策、医保基金运营的分离,确保了技术评估的独立性和专业性。
1.1.2 谈判程序
专利药批准上市后企业可向HIRA提出进入医保目录的申请。申请文件中应包含两类材料:一是药物经济学评估材料,这类材料的提交须符合HIRA于2006年颁布的《药物经济学评价指南》的技术要求;二是预算影响评估材料,主要基于流行病学数据、药物临床结果及成本效果数据等,综合评价专利药进入医保目录后可能给医保基金及国家财政预算带来的支出影响。HIRA收到申请材料后,首先组织内部人员对材料进行初步审查,初步审查结束后,其下属专家评审机构——药品报销评估委员会(Drug Reimbursement Evaluation Committee, DREC)将进一步审评并给出推荐结论,包括积极推荐、拒绝推荐和限制适应症三种。针对积极推荐的药品,NHIC将与企业进行价格谈判,最终由韩国卫生和社会福利部(Ministry of Health and Welfare, MOHW)做出是否将药品纳入医保目录的决定。若谈判不能达成一致,企业也可向效益协调委员会(Benefit Coordination Committee, BCC)申请价格协调和仲裁,对于临床必需的药品,BCC有权将其直接纳入医保目录以保障患者的治疗需求(图1)。如抗癌药物伊马替尼、达沙替尼以及抗艾滋病药物恩夫韦地,就曾在价格谈判无果的情况下通过BCC评估而被直接纳入报销目录。[4]此外,对于目录中已有的两万余种药品,也要进行相同标准的药物经济学再评估,不具有经济性优势的药品除非主动降价,否则将被剔除医保目录。

图1 韩国专利药价格谈判流程
1.2 德国:基于附加价值评估的专利药价格谈判
1.2.1 背景
自1989年起,德国政府对其药品实行参考定价制度,在此基础上对符合标准的专利药赋予自主定价权力,政府不予管制。[6]该政策显著刺激了医药企业创新研发的投入力度,但也不可避免地导致专利药价格持续走高,加之德国实行负目录报销,其医保基金的运转压力也越发沉重。截至2008年,德国的药价水平已高居欧盟27个成员国首位。[7]为减轻政府的医疗支出负担,德国政府于2011年颁布了《医药行业改革法案》,将比较效果研究(Comparative Effectiveness Research, CER)以及价格协商谈判制度纳入专利药定价体系,CER评价的核心在于要求企业提供专利药与对照治疗方案(Appropriate Comparator Therapy,ATC)相比具有附加价值的科学证据,只有证明其专利药在增进疗效、改善不良反应等方面具有显著优势时才可按其创新程度进行单独的上市价格谈判。
1.2.2 谈判程序
专利药上市前,企业可向德国联邦共同委员会(Gemeinsamer Bundesausschuss,G-BA)申请召开效益评估咨询会议,就ATC的选取及其他关键问题进行咨询。专利药批准上市时,企业即被要求向G-BA提交效益相关材料,包括上市药品所有公开及未公开的临床试验的系统综述、受益患者群体与规模等。此后,G-BA将委托第三方专业评估机构——德国医疗质量与效率研究院(Institute for Quality and Efficiency in Health Care, IQWiG)对企业递交的材料进行早期评估,评估主要涉及专利药与ATC相比具有附加价值的可能性及附加价值水平。附加价值可能性分为四个等级,由高到低分别为证据、提示、迹象以及无法评估,主要基于效益材料中药物临床试验数量、试验结果的显著程度及可信度得出;附加价值水平则被依序分为重大、显著、较小、无法定量、无附加价值及小于ATC治疗价值六个等级,主要由IQWiG综合考量药物为患者带来的效益与损害情况后得出。
其中,效益评估主要包括生存时间的延长、发病率的降低及生存质量的提高3个维度,损害评估则主要是药物的不良反应维度。IQWiG依据临床试验得到的RR1(实际相对风险值)计算出CIs(95%置信区间上限值的阈值)后,分别对上述4个评估维度进行分级,根据4个评估维度的分级情况综合得出专利药附加价值的水平等级。[8]只有当附加价值可能性至少为等级三(“迹象”),以及附加价值水平至少为等级四(“无法定量”)时,才表明IQWiG对于所评估的专利药持积极肯定的评价态度,并推荐其依据创新附加价值实行谈判定价。
在综合考虑企业递交的效益材料、IQWiG开具的评估报告以及通过听证会听取各方意见后,G-BA将给出最终评估报告并在官网公布。随后,企业将与德国医疗保险基金协会(National Association of Statutory Health Insurance Funds,GKV-SV)进行价格谈判,谈判双方就补偿价格达成一致后,专利药即正式纳入医保目录。若谈判不能达成一致,则将进入仲裁阶段,此阶段企业若接受仲裁价格,则专利药仍可进入医保目录;若不接受仲裁价格,则专利药将继续在德国市场以自主定价形式销售(图2)。
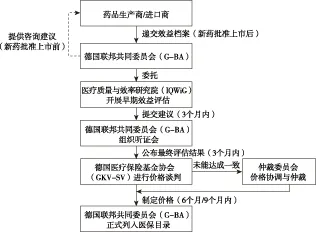
图2 德国专利药价格谈判流程
2 韩国和德国专利药价格谈判模式比较
2.1 以提高国家医保基金使用效率为关键目标
随着现代社会人口老龄化趋势的加剧以及医疗服务需求的快速增长,高价专利药导致的医药费用激增问题,使得韩国和德国不得不重新审视本国医保基金的负担能力。为缓解国家医保基金有限性与居民健康需求无限性之间的矛盾,在决定专利药能否进入医保目录时,首先考量其治疗效果、经济性或创新性,通过将不具备技术成熟性、预算经济性与疗效确定性的专利药拦截于医保目录之外,以提升医保基金的使用效率。据统计,韩国自2007年实施价格谈判,当年进入医保目录的专利药数量减少了20%,预计到再评价工作结束,专利药总体价格水平将降低10%~20%,每年节省医保基金508亿韩元(约合2.26亿美元)[5]。同时,自2011年《医药行业改革法案》生效以来,德国专利药价格也逐渐回归欧盟市场平均水平,最畅销的25种专利药价格相比其批准上市初期降低约23%, 2013年节省医保基金近1.5亿欧元(约合1.93亿美元),2014年节省近2.98亿欧元[9],正在稳步实现降低药品费用、缓解医保基金支付压力的政策目标。
2.2 通过科学的职责分工以确保谈判的公平与效率
为保证谈判过程及结果的公允性,避免因利益勾结、暗箱操作等使谈判流于形式,目前国外专利药价格谈判已逐渐形成“医保部门为主导,其他多部门辅助,专业评估机构为技术支撑”的管理常态。在谈判正式开始前,首先均由中立的第三方专业机构进行前置性技术评估,只有经评估机构审查并推荐的专利药才能进入后续谈判定价环节,这不仅保证了技术评估的公正性,也分担了医保部门的工作压力,有助于提高谈判工作效率。同时,为充分发挥医保部门的控价优势,尽可能减少不合理的药品费用支出,两国均授权医保经办机构与企业进行价格谈判,通过科学评估专利药的成本及其进入医保目录带来的预算影响,进而形成兼顾患者用药需求、企业利润以及医保基金风险控制的专利药价格。最后,对于无法通过谈判达成一致定价的专利药,企业还可选择与效益协调委员会、仲裁委员会等辅助监管机构进行二次协商,这种弹性安排进一步增强了卫生决策的科学性与透明度,有利于谈判纠纷的协调与解决。
2.3 技术评估标准因国情不同而存在较大差异
在技术评估标准的选择上,两国存在较大差异。韩国政府因急于解决药品费用占比过高及医保基金赤字严重的问题,选择将药品经济性作为主要的评估标准,意图通过严谨的药物经济学评价,将性价比较低的专利药排除在医保目录之外,以期尽快恢复医保基金的平稳运行。然而,专利药的垄断性高价导致其通常较难具有成本效果优势,为防止过严的经济性要求对药品创新研发造成损害,德国专利药技术评估围绕创新程度和治疗增益展开,在综合考虑附加价值及经济性的条件下,杜绝虚假创新药品进入医保目录,以期为创新程度更高、治疗效果更好的专利药赢得更多的谈判空间,更多体现了对药品创新的激励作用。通过对专利药进行筛选分级、按值作价,使得不同程度的附加价值能够在价格中得到合理体现,最终实现实质性的创新激励与药品可支付性提升的有效平衡。
3 建议
3.1 加强价格谈判制度与医保报销政策的衔接
我国专利药不仅价格高昂且绝大部分无法通过医保报销,极大加重了公众用药负担,不利于提高专利药的可及性以及创新研发企业的积极性。以治疗ALK基因突变型非小细胞肺癌专利药——克唑替尼为例,该药2013年上市定价为54 000元/瓶/60粒,因未被纳入国家及各省医保目录,患者年自付药费高达21.6万元,相当于我国同期人均GDP的5倍。据艾美仕2013年中国医院药品统计报告显示,因无力负担高昂的药品使用费用,克唑替尼上市后第一年销售额仅850万元,实际使用患者数仅为潜在患者总数的0.16%,市场上存在大量未被满足的用药需求,专利药的可及性较差。不同于韩国医保基金的亏损运营,我国城镇基本医疗保险基金结余较大,2014年累计结余达6 732亿元,比上年度增长16.2%[10],可支配医保基金较为充足;与此同时,我国个人现金卫生支出负担却逐年增长, 2013年《中国卫生和计划生育统计年鉴》显示,2012年人均已达710元人民币,占人均可支配收入的近4%。这说明我国有相当一部分医保结余资金未能有效应用到药品或其他医疗服务支付中,患者健康权益得不到充分保障。因此,建议将我国医保报销政策与专利药价格谈判进行有机结合。将医保目录的遴选标准贯穿于专利药价格评估的始终,允许符合要求的专利药在价格谈判结束后直接纳入医保目录,缩短专利药进入医保目录的等待期,使患者能尽早用上质量较好、价格合理的专利药。考虑到专利药进入医保目录可能影响到基金的平稳运行,建议优先选择价格较高、疗效确切、社会关注的专利药先行试点,以预测全国范围改革的影响力,通过不断完善价格谈判制度的实施细则,最终形成科学、规范的专利药价格谈判制度体系。
3.2 建立以创新程度为核心的技术评估标准体系
我国在药物经济学领域研究起步较晚,学科建设、人才培养、数据库等方面基础仍较为薄弱,临床实践经验也相对欠缺,尚不具备大规模开展上市专利药强制性药物经济学评价的专业能力,因此以药物经济学评价作为我国专利药价格评估标准的时机尚未成熟。相比之下,以专利药创新程度作为评估标准,仅需从效益角度评估专利药相对于传统治疗方案的优势,而将成本放在谈判环节进行考量,在技术要求和评估工作量上更简便易行。此外,我国正倡导“提高自主创新能力,建设创新型国家”,以创新程度作为专利药医保遴选的评估标准,能够给予具有显著疗效增益但价格昂贵的专利药进入医保目录的机会,可有效调动企业创新研发的积极性,同时也体现了我国新一轮医改下对减轻患者用药负担、提高药品可及性及医疗保障水平的重视。因此,建议我国建立以专利药创新程度为核心的技术评估标准体系,通过对专利药的创新程度进行量化分层,一方面将不具备实质创新的专利药排除在医保报销目录之外,确保医保基金的合理分配与使用;另一方面,通过对专利药进行筛选分级、按值作价,引导制药企业努力提高其创新研发水平,促进产业界形成基于技术创新的良性竞争格局。
3.3 制定科学合理的谈判流程与职责分工
科学合理的谈判流程与职责分工,是实现专利药价格谈判公平与效率的前提和保障。目前,我国医保部门在药品价格管理实践中缺位,且缺乏专业的卫生技术评估机构作为专利药谈判定价的辅助部门;同时,我国新型农村合作医疗和城镇基本医疗保险分别由国家卫生计生委与人力资源和社会保障部牵头负责,在目录遴选方面,二者各自设置了专家评审工作组,一定程度上导致评审机构的重复设置和专家资源的浪费,且技术评估易受决策部门审慎控制医保费用支出意愿的影响,因而无法确保其审评工作的中立性与独立性。为提高我国专利药价格谈判制度的效率,建议将人力资源与社会保障部设为价格谈判的核心部门,国家发展改革委、国家卫生计生委分别从价格监测与招标采购的角度辅助专利药价格的调节与管理;同时建议借鉴国际经验,由国家卫生计生委和人力资源和社会保障部共同抽调其评审职能部门,组建我国独立的第三方专业评估机构,全权负责我国医药卫生决策领域的技术审评工作,增强决策的科学性与公平性。最后,建议适当参考国外专利药价格谈判中的多方参与及利益协调机制,通过设置听证会、仲裁委员会及允许企业对评估结果提出合理质询等方式,增强谈判结果的说服力及公信度。为综合提升技术评估效率,减少因主观认知不足而导致的评估材料递交偏差,还可适当召开专家咨询会,以加强企业与评估机构在评估前的信息沟通,及时解决企业申报中的相关难题。
[1] 唐斌. 我国药品价格政府规制研究[D]. 昆明: 云南大学, 2011.
[2] 李丹, 马爱霞. 新上市专利药的定价方法[J]. 中国医药技术经济与管理, 2008, 2(12):77-82.
[3] 孙薇薇, 蒋虹丽. 创新药定价管理国际经验及其对我国的启示[J]. 价格理论与实践, 2015(5): 100-102.
[4] Bae E Y, Lee E K. Pharmacoeconomic Guidelines and Their Implementation in the Positive List System in South Korea[J]. Value in Health, 2009(12): S36-S41.
[5] Lee H, Kim J. Delisting Policy Reform in South Korea: Failed or Policy Change?[J]. Value In Health, 2012(15): 204-212.
[6] Helmut H, Nink K, McGauran N, et al. Early benefit assessment of new drugs in Germany-results from2011 to 2012[J]. Health Policy, 2014, 116(2-3) : 147-153.
[7] Kanavos P, Vandoros S, Irwin R, et al. Differences in costs and access to pharmaceutical products in the EU[EB/OL].[2013-08-12]. http://www.europarl.europa.eu/document/activities/cont/201201/20120130ATT36575/20120130- ATT36575EN.pdf
[8] Institute for Quality and Efficiency in Health Care. Ticagrelor: benefit assessment according to §35a Social Code Book V; extract; appendix A; explanation of the operationalization of the extent of added benefit on the outcome level in accordance with the Regulation for Early Benefit Assessment of New Pharmaceuticals[EB/OL]. [2011-09-29]. https://www.iqwig.de/download/A11-02_Extract_of_dossier_assessment_Ticagrelor.pdf
[9] IHS. AOK’s 2014 drug prescription report highlights success of AMNOG in reducing Germany’s public pharma bill [EB/OL]. [2014-12-17]. https://www.ihs.com/country-industryforecasting.html?id=1065995314.
[10] 国家人力资源和社会保障部. 2014年度人力资源和社会保障事业发展统计公报[EB/OL]. [2015-5-28]. http://www.mohrss.gov.cn/SYrlzyhshbzb/dongtaixinwen/buneiyaowen/201505/t20150528_162040.htm
(编辑 赵晓娟)
Comparative analysis on price negotiation models of patented drugs in Korea and Germany and its implications for China
WULin,CHENYong-fa
ChinaPharmaceuticalUniversity,NanjingJiangsu211198,China
Objective: To provide policy recommendations for improving price negotiation system of patented drugs in China. Methods: This paper comparatively analyzes the commonalities and characteristics between Korea’ and Germany’s price negotiation models for patented drugs from three aspects of their goals, procedures and effects. Results: The key objective of both Korea’ and Germany’s price negotiation systems for patented drugs is to efficiently improve the utilization of national health insurance services, and responsibilities are properly assigned among different institutions to ensure the equity and efficiency of negotiations. However, due to the differences in national circumstances, there is a big difference in the selection of technical assessment criteria. Conclusion: This paper suggests China to strengthen the convergence between price negotiations for patented drugs and medical insurance reimbursement policy, to establish a technical assessment system with the innovation extent for patented drugs as its core, and to develop scientific and rational negotiation procedures and division of responsibilities as well.
Patented drug; Price negotiation; Drug reimbursement; Technical assessment
华海药业研究生创新基金(CX14S-015HH) 作者简介:伍琳,女(1991年—),硕士研究生,主要研究方向为医药政策与法规。E-mail:cpu_wlsxy@163.com
R197
A
10.3969/j.issn.1674-2982.2015.10.012
2015-08-14
2015-10-03
