超高龄白内障患者术后临床疗效分析
2015-03-07林舟桥刘帅林丹丹徐栩
林舟桥 刘帅 林丹丹 徐栩
·临床研究·
超高龄白内障患者术后临床疗效分析
林舟桥 刘帅*林丹丹 徐栩*
目的探讨超高龄白内障患者实施白内障手术的临床疗效。方法选取温州医科大学附属眼视光医院2010年3月~2012年12月超高龄(90~100岁)白内障患者96例(125眼),对其白内障术后结果进行分析。随机选取80~89岁白内障患者96例(153眼)作为对照组。结果2组白内障患者术后视力均有明显提高。超高龄组术后视力≥0.5有39眼(31.2%),80~89岁组术后视力≥0.5有98眼(64.1%),两者差异有统计学意义(P<0.05)。白内障患者术后视力未提高的主要原因为眼底疾病。超高龄组中有6眼(42.9%)、80~89岁组中有4眼(44.4%)因年龄相关性黄斑变性(AMD)术后视力未提高。超高龄组有2眼(1.6%)、80~89岁组有1眼(0.7%)因后囊膜破裂晶状体植入睫状沟,其余未发现严重并发症。结论超高龄者白内障术后视力可得到明显提高,其提高幅度较高龄者少。术后视力未提高的主要原因为AMD。(中国眼耳鼻喉科杂志,2015,15:412-415)
超高龄;白内障手术;视力
白内障是全球第1致盲性眼病,在全球4 000万~4 500万盲人中,因白内障致盲者占46%[1]。随着人口老龄化的加剧以及平均寿命的延长,高龄甚至90岁以上接受白内障手术的人数将会增加[2]。超高龄白内障患者因其高密度的白内障核、逐渐减少的角膜内皮细胞数、松弛的悬韧带等特点,增加了白内障手术的风险。
Berler[3]研究认为,年龄>88岁的白内障患者与年龄<88岁的患者比较,其白内障手术的并发症增多。Syam等[4]的回顾性研究发现,96岁以上白内障患者表现出较高的白内障手术并发症的发生率。Michalska-Maecka等[5]则认为90岁以上不是白内障手术的禁忌证。
Davison[6]的研究显示,2 839例白内障患者中只有1.3%患者年龄≥90岁。目前国内外临床上关于90岁以上的患者白内障术后临床疗效的研究相对较少。本研究通过回顾分析超高龄和高龄白内障患者的术后视力以及手术并发症,探讨高龄和超高龄患者白内障手术的临床疗效。
1 资料与方法
收集了2010年3月~2012年12月在温州医科大学附属眼视光医院接受白内障手术、年龄≥90岁的白内障患者,共有96例(125眼)。随机选取同时间80~89岁共96例(153眼)白内障手术患者作为对照组。均进行白内障超声乳化吸除并人工晶状体植入术。术后使用0.5%左氧氟沙星滴眼液4次/d、普拉洛芬滴眼液4次/d、妥布霉素地塞米松滴眼液4次/d滴眼。
入选标准:术前矫正视力<0.7,角膜内皮细胞数>1 500个/mm2,无眼部手术、外伤史,术前检查无严重眼部伴随疾病,如湿性年龄相关性黄斑变性(aged-related macular degeneration,AMD)、黄斑裂孔、视网膜脱离、玻璃体出血等。排除标准:因手术禁忌导致无法接受手术,或因全身情况、精神异常等原因无法接受手术者。本研究采用GB11533-1989《标准对数视力表》进行视力测量,用小数点记录。术后视力即术后1个月的视力。比较2组患者的术前视力及术后视力,并记录手术并发症。
所有数据采用SPSS16.0进行统计。术后视力采用卡方检验来分析。P<0.05为差异有统计学意义。
2 结果
超高龄组中,男性46例、女性50例;80~89岁组中,男性42例、女性54例。超高龄组的平均年龄为(92.3±2.4)岁,80~89岁组的平均年龄为(85.7±3.5)岁。超高龄组中双眼手术者有29例(30.2%),80~89岁组有57例(59.4%)。超高龄组中患有慢性全身性疾病(高血压、糖尿病等)需要长期治疗的有72例(75%),80~89岁组有33例(34.4%)。2组均进行超声乳化手术:行3 mm大小主切口,连续环形撕囊,根据核大小、硬度选择合适能量。术中超高龄组有2眼(1.6%)、80~89岁组中有1眼(0.7%)因后囊膜破裂晶状体植入睫状沟,其余病例术中未发现严重并发症。术后1周及1个月复查,所有患者均未出现感染、眼压升高等术后并发症。
超高龄组中术后有111眼(88.8%)视力提高,14眼(11.2%)未提高;80~89岁组中术后有144眼(94.1%)视力提高,9眼(5.9%)未提高。
超高龄组和80~89岁组术前视力分布差异无统计学意义(表1)。术后2组的视力主要分布在0.2~0.7。2组白内障患者术后相同视力范围两两相比,差异均有统计学意义(P<0.05)。80~89岁组术后视力为0.5~0.7和0.8~1.0所占的比例明显高于超高龄组(P<0.05)。超高龄组术后视力≥0.5有39眼(31.2%),80~89岁组术后视力≥0.5有98眼(64.1%)。可见超高龄组虽然术后视力有明显提高,但其视力≥0.5的人数较少。

表1 2组白内障术眼视力对比[n(%)]
2组白内障患者术后视力未提高的原因见表2。超高龄组术后视力未提高的14眼中,有6眼(42.9%)因为AMD,有2眼(14.3%)是因为病理性近视。术后因糖尿病性视网膜病变、黄斑前膜、角膜白斑、视网膜脱离、黄斑裂孔、青光眼引起视力不提高各1例。80~89岁组术后视力未提高的9眼中,有4眼(44.4%)因为AMD,有2眼(22.2%)是因为糖尿病性视网膜病变,术后因病理性近视、黄斑前膜、黄斑裂孔引起视力未提高各1例(11.1%)。
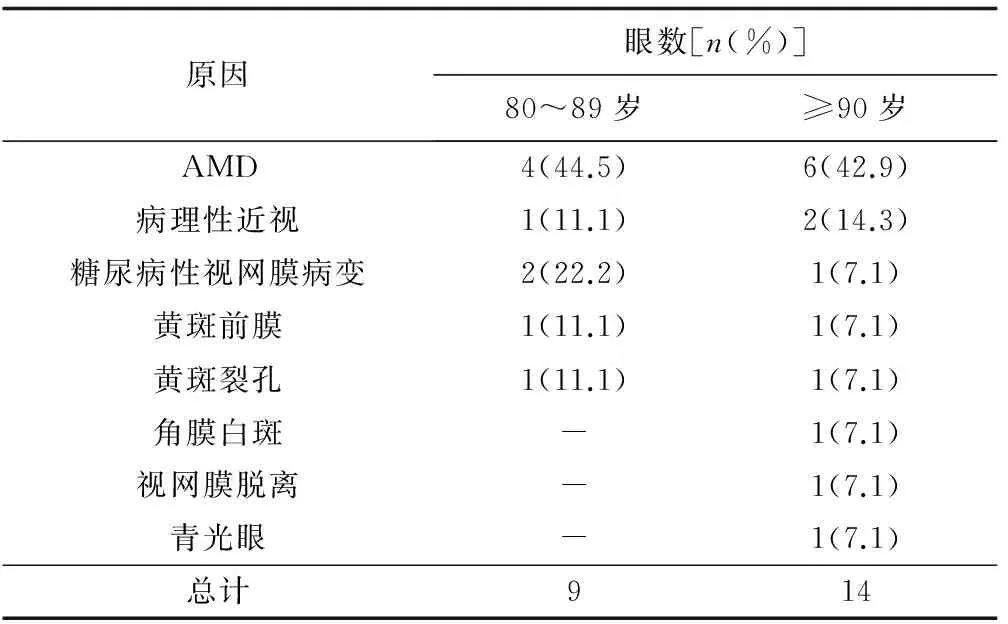
表2 2组白内障患者术后视力未提高的原因
3 讨论
随着人口老龄化的加剧以及平均寿命的延长,90岁以上的白内障患者接受白内障手术的比例也会相应提高。本研究将90岁以上的白内障患者定义为“超高龄”有其一定的意义。超高龄和高龄白内障患者有着其特殊性:高密度的白内障核、减少的角膜内皮数量、松弛的悬韧带[7];以及因语言、听力障碍等原因无法完全配合,这些都增加了手术风险。白内障超声乳化手术因其手术切口小、术后反应轻、切口愈合快、手术时间短等特点,提高了手术安全性和术后效果。
本研究中,2组患者术后视力都得到了明显提高,白内障超声乳化手术能够有效改善高龄甚至超高龄患者的视力。80~89岁组术后视力为0.5~0.7和0.8~1.0所占的比例明显高于超高龄白内障患者(P<0.05)。超高龄白内障患者术后视力≥0.5有39眼(31.2%)、80~89岁白内障患者有98眼(64.1%)。较年轻组的白内障患者术后视力要比超高龄的白内障患者术后视力好。造成这种现象可能的原因是:一方面是自然的衰老过程;另一方面可能是年龄越大,手术眼伴随的疾病发生率会越高,从而影响术后视力[8]。本研究中2组白内障患者眼部伴随疾病的眼数比例相似,80~89岁组为35眼(22.9%),超高龄组为27眼(21.6%),两者差异无统计学意义(P>0.05)。可以认为:在本次研究中,年龄增大引起的自然衰老在视力下降过程起主要作用。
本研究中,超高龄组中双眼手术者有29例(30.2%),80~89岁组有57例(59.4%)。80~89 岁的白内障患者中双眼手术的比例要高于超高龄组,我们推测,80~89 岁的白内障患者因术后视力较好,从而增加了患者对白内障手术的信心,增强了患者另一只眼接受白内障手术的意愿。
有研究[3]认为,随着年龄增加,白内障手术的并发症发生率增高,手术风险增高。也有研究认为,白内障超声乳化手术的并发症发生率并不随着年龄增加而增加,年龄并非白内障手术的禁忌证[5,9]。本研究中,超高龄组有2眼(1.6%)、80~89岁组有1眼(0.7%)因后囊膜破裂晶状体植入睫状沟,其余病例未发现严重并发症。超高龄患者的手术并发症发生率低,并没有比80~89岁组发生率高。因而我们认为:高龄患者白内障患者虽然有其特殊性,但是在全身情况允许的情况下,超高龄白内障患者行超声乳化手术仍是安全的。
研究中我们发现,2组白内障患者术后视力未提高的主要原因为眼底疾病,其中最常见是AMD。许多研究也得到类似结论。英国的流行病学调查研究[10]显示,年龄≥90岁的患者人群中,AMD是导致视力下降的最主要原因。年龄≥85的人群AMD患病率是70~74岁人群的10倍[11]。本次调查中,超高龄组中有6眼(42.9%)、80~89岁组中有4眼(44.4%)因为AMD导致术后视力未提高,超高龄白内障患者AMD的患病率并没有高于80~89岁组,可能是2组患者年龄相差不如其他研究明显。有学者认为,对于进展期的AMD而言,白内障手术并没有给视力带来任何提高,因而对于进展期的AMD患者可以不急于行白内障手术治疗,除非白内障进展迅速[12]。本研究中,超高龄白内障患者中有眼部伴随疾病的术眼为27眼(21.6%),其中只有13眼术后视力提高,这说明虽然存在眼部伴随疾病,但是随着超声乳化技术的提高,部分患者白内障术后视力也有可能在一定程度获得提高。
高龄白内障患者除了要关注眼部伴随疾病外,还需要关注内皮细胞数。随着超声乳化技术和设备的更新,手术对于内皮细胞的损伤减少。有研究[13]认为,目前超声乳化手术中内皮丢失率为7%~10%。本研究中入选的白内障患者内皮细胞数均>1 500个/mm2,从而保证术后内皮细胞数,防止内皮功能失代偿。本研究中所有白内障患者术后均未出现内皮细胞失代偿,在另一方面也证明了超声乳化手术的安全性。Lee等[14]通过比较1.8 mm和2.2 mm微切口的同轴白内障超声乳化手术,认为1.8 mm组角膜内皮细胞丢失更多。可能是由于切口小,不利于手术操作而导致手术时间过长。新型的扭动超声模式较传统的纵向超声模式超声能量减少20%,提高了手术的安全性。高龄白内障患者的核大且多较硬,在手术过程中,使用劈裂和拦截劈裂可以显著缩短超声时间,增加了手术的安全性[15]。手术过程的安全性是多因素的叠加:前房深度、核硬度、术中用药、超声能量、人工晶状体植入、后囊膜破裂、黏弹剂、灌注液等,对于高龄白内障患者,仔细的术前评估和使用合适的白内障超声乳化技术是手术成功的关键。
总之,在全身情况允许的情况下,高龄甚至超高龄白内障患者可以施行白内障超声乳化手术,其术后视力能得到显著提高,但提高幅度较高龄者少。但本研究中2组间年龄差距不大,是本研究的不足之处,和低于80岁患者的白内障术后特点比较还需要进一步的研究。
[1] 葛坚.眼科学[M]. 2版. 北京:人民卫生出版社, 2010:203.
[2] Wong TY. Cataract surgery in patients with cataract and age related macular degeneration: do the benefits out weigh the risks[J]. Br J Ophthalmol,2000,84(12):1337-1341.
[3] Berler DK. Intraoperative complications during cataract surgery in the very old[J].Trans Am Ophthalmol Soc,2000,98:127-130.
[4] Syam PP, Eleftheriadis H, Casswell AG,et al. Clinical outcome following cataract surgery in very elderly patients[J].Eye,2004,18(1):59-62.
[5] Michalska- Maecka K, Nowak M, Gos'ciniewicz P, et al. Results of cataract surgery in the very elderly population[J]. Clin Interv Aging,2013,8:1041-1046.
[6] Davison JA. Acute intraoperative suprachoroidal hemorrhage in extracapsular surgery[J].J Cataract Refract Surg,1986,12(6):606-622.
[7] Robbie SJ, Muhtaseb M, Qureshi K, et al. Intraoperative complications of cataract surgery in the very old[J]. Br J Ophthalmology, 2006, 90(12):1516-1518.
[8] Lundström M, Stenevi U, Thorburn W.Cataract surgery in the very elderly[J].Cataract Refract Surg,2000,26(3):408-414.
[9] Robbie SJ,Muhtaseb M,Qureshi K,et al.Intraoperative complications of cataract surgery in the very old[J]. Br J Ophthalmology, 2006,90(12):1516-1518.
[10] Evans JR,Fletcher AE,Wormald RP, et al.Causes of visual impairment in people aged 75 years and older in Britain: an add-on study to the MRC Trial of assessment and management of older people in the community[J].Br J Ophthalmol,2004,88(3):365-370.
[11] Jonasson F,Arnarsson A,Eriksdottir G,et al. Prevalence of age-related macular degeneration in old persons: Age,gene/environment susceptibility reykjavik study[J].Ophthalmology,2011,118(5):825-830.
[12] Armbrecht AM,Findlay C,Kaushal S,et al. Is cataract surgery justied in patients with age related macular degeneration? Avisual function and quality assessment[J].Br J Ophthalmol,2000,84:1343-1348.
[13] Walkow T, Anders N, Klebe S. Endothelial cell loss after phacoemulsification: Relation to preoperative and intraoperative parameters[J]. J Cataratct Refract Surg, 2000,26(5):727-723.
[14] Lee KM, Kwon HG, Joo CK. Microcoaxial cataract surgery outcomes: comparison of 1.8 mm system and 2.2 mm system[J] . Cataratct Refract Surg, 2009,35(5):874-880.
[15] Domingues FG, Moraes HV, Yamane R. Comparative study of the density of corneal endothelial cells after phacoemulsification by the "divide and conquer" and "quick chop" techniques [J]. Arq Bras Oftalmol, 2005,68(1):109-115.
(本文编辑 诸静英)
Clinical analysis of cataract surgery in the very elderly patients
LINZhou-qiao,LIUshuai*,LINDan-dan,XUxu*.
DepartmentofOpthalmology,LeqingHospitalAffiliatedtoWenzhouMedicalUniversity,Wenzhou325600,China
LIN Zhou-qiao,Email: linzhouqiao.mba72@163.com
Objective To analyze the clinical outcome of cataract surgery in patients aged 90 years and older. Methods The study enrolled a total number of 96 very elderly patients(125 eyes) who had undergone cataract surgery between March 2010 and December 2012 in Affiliated Eye Hospital of Wenzhou Medical University. The clinical outcomes of cataract surgery were analyzed and compared with 96 cataract patients aged from 80 to 89 years (153 eyes) selected randomly. Results Compared with preoperative visual acuity, postoperative visual acuity was improved significantly in both groups. Thirty-nine eyes (31.2%)had ≥0.5 preoperative visual acuity in 90 years or older patients group whereas 98 eyes (64.1%) ≥0.5 preoperative visual acuity in 80 to 89 years old patients group. There was significant difference between the two groups(P<0.05). Six eyes (42.9%) of 90 years or older patients group and 4 eyes (44.4%) of 80 to 89 years old patiens group did not achieve better visual acuity due to aged-related macular degeneration (AMD). Two eyes (1.6%) of 90 years or older patients group and 1 eye(0.7%)of 80 to 89 years old patients group had posterior capsular rupture with intraocular len implanted in the ciliary sulcus. No serious complications happened in the remaining cases. Conclusions The visual acuity of very elderly people is improved significantly after cataract surgery,however less than younger people.The main cause for poor postoperative vision is AMD.(Chin J Ophthalmol and Otorhinolaryngol,2015,15:412-415)
Very elderly; Cataract surgery; Visual acuity
温州医科大学附属乐清医院眼科 温州 325600;*温州医科大学附属眼视光医院眼科 温州 325000
林舟桥(Email: linzhouqiao.mba72@163.com)
10.14166/j.issn.1671-2420.2015.06.011
2014-07-14)
