海宁市宫颈癌筛查高风险人群评估及流行病学调查
2015-03-05沈芳玲殷玉明夏敏娟陆红丽徐桂秋
沈芳玲 殷玉明 夏敏娟 陆红丽 徐桂秋
浙江省海宁市计划生育宣传技术指导站(314400)
宫颈癌是女性高发的恶性肿瘤之一,据世界卫生组织统计,全球每年有确诊的新发病例47万例,死亡病例21万例。尤其是发展中国家,宫颈癌发病率呈上升和年轻化趋势,占全球宫颈癌发病的80%[1],严重威胁着广大育龄妇女的健康和生命。为提高本市育龄妇女宫颈癌早期诊断、早期治疗率,本市从2012年开始将育龄妇女宫颈癌筛查列入政府实事工程,分3年时间对全市35~49周岁已婚育龄妇女开展宫颈癌免费筛查。现以2012~2014年海宁市已婚育龄妇女宫颈癌筛查项目中薄层液基细胞学检查(TCT)结果阳性人员为调查对象,分析本市育龄妇女宫颈癌的发病情况及相关危险因素,为高危人群宫颈癌的防治提供依据。
1 对象与方法
1.1 研究对象
本次研究的样本来源于2012~2014年海宁市已婚育龄妇女“两癌”筛查政府实事工程的育龄妇女,共39 735例,占全市已婚育龄妇女的85%,具有一定的代表性。将筛查中宫颈TCT结果为未明确诊断意义的不典型鳞状上皮细胞(ASCUS)及以上者列为高风险人群进行流行病学调查。
1.2 检查方法
1.2.1 妇科检查及TCT筛查 由专职妇科医生对“两癌”筛查人群进行常规检查并详细记录外阴、阴道、宫颈、子宫、附件和阴道分泌物情况;用TCT专用刷于宫颈鳞、柱状上皮细胞交界处刷取宫颈细胞行TCT;采用HC2-HPV-DNA检测方法对TCT结果阳性的部分人员行人乳头瘤病毒(HPV)检查;对TCT结果为ASCUS且HPV阳性或ASCUS以上者行阴道镜下宫颈组织病理检查。将TCT结果为ASCUS以上级别者定义为TCT高风险病变
1.2.2 宫颈细胞学诊断标准 采用2001年国际癌症协会推荐的TBS分级系统[2]:无上皮内病变或恶性病变(NILM),ASCUS,不除外上皮内高度病变的不典型鳞状细胞(ASC-H),不典型腺细胞(AGC),鳞状上皮内低度病变(LSIL),鳞状上皮内高度病变(HSIL),鳞状细胞癌(SCC)和腺癌(AC)。TCT报告正常或炎症者为细胞学阴性,将TCT结果为ASCUS及以上级别的病变定义为细胞学阳性。
1.2.3 宫颈活检结果 部分高风险对象自愿进行宫颈活检。在阴道镜下取妇女宫颈组织进行病理检查,以宫颈上皮内瘤变(CIN)Ⅱ级以上异常作为病理学终点,并对影响宫颈活检结果的因素进行分析。
1.3 问卷调查
检查对象均自愿参加筛查及进一步随访检查,检查前签订知情同意书。对TCT结果阳性者发放《海宁市育龄妇女〈宫颈癌筛查〉结果告知单》并追踪随访。结合实际情况设计《宫颈癌筛查高风险人员调查表》。对TCT阳性的高风险人群进行一对一封闭式问卷调查。问卷调查内容包括:基本情况、婚育情况、避孕史、生活习惯、家庭收入、既往疾病史、家族肿瘤史等。
1.4 统计学方法
应用统一数据库对调查表个人信息、检查检测信息等进行采集、录入,并由专人审核校对。采用SPSS 16.0软件包,利用均数±标准差、t检验、χ2检验进行组间比较,单因素分析采用χ2检验,多因素分析采用logistic回归分析。P<0.05为差异有统计学意义。
2 结果
2.1 一般情况
2012年2月~2014年7月参加宫颈癌筛查39 735人,TCT检查ASCUS及以上级别者1260例列为本研究观察对象。观察对象年龄43.33±4.07岁。其中居住在农村1133例(89.92%),城镇127例(10.08%)。文化程 度:小 学 及 以 下 573 例(45.5%),初中611例(48.5%),高中及以上76例(6.0%)。职业:企业工人551例(43.7%),外出经商312例(24.8%),在家务农和做家务297例(23.57%)。经济状况:家庭年收入≤5万344例(27.3%),>5万916例(72.7%)。
2.2 婚育与避孕情况
调查对象中初婚年龄22.41±1.70岁,初次性生活年龄21.27±1.88岁,性伴数1个者1032例(81.9%),≥2 个者 228 例(18.1%)。初孕年龄21.96±2.57岁,初产年龄23.21±2.81岁。孕次2.81±1.12,产次1.33±0.51。调查对象避孕措施使用情况:宫内节育器774例(61.4%),绝育术240例(19.0%),安全套149例(11.8%),口服避孕药43例(3.4%),缺失54例。
2.3 TCT异常的单因素分析
将TCT异常人群按ASCUS及ASCUS以上级别分为低风险和高风险两组进行分析。有统计学意义的高风险因素有:一年内无宫颈癌筛查史的人群TCT高风险病变的风险大于有宫颈癌筛查史的人群;有宫颈接触性出血者其TCT高风险病变的风险大于无宫颈接触性出血的人群。见表1。
2.4 HPV异常的单因素分析
对815例TCT阳性者进行了HPV检查,HPV阳性617例(75.7%)。单因素分析显示:一级亲属中有恶性肿瘤史、慢性宫颈疾病、宫颈有接触性出血者HPV感染机会增加,两组间差异有统计学意义(P<0.05)。见表2。
2.5 宫颈活检异常发生的单因素分析
446例TCT高风险对象在阴道镜下取宫颈组织进行病理检查,病理学诊断为宫颈上皮内瘤变(CIN)Ⅱ及以上者86例(19.28%)。其中CINⅡ~Ⅲ病变67例(77.91%),宫颈原位癌(CIS)14例(16.28%),SCC 5例(5.81%)。宫颈活检单因素分析显示:一年内无宫颈癌筛查史者CIN患病风险明显高于一年内有宫颈癌筛查史者;有慢性宫颈疾病史者CIN患病风险明显增加。见表3。
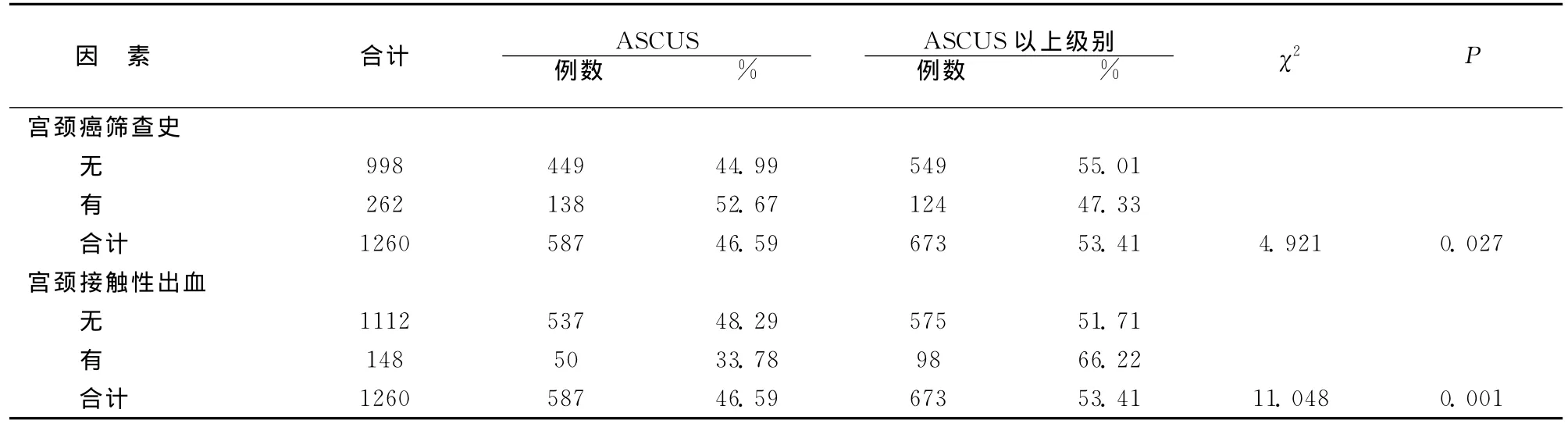
表1 影响TCT异常的单因素分析

表2 影响HPV异常的单因素分析

表3 影响宫颈活检异常的单因素分析
2.6 TCT异常的多因素分析
将TCT结果为ASCUS定义为“正常”,赋值为0;ASC-H+LSIL+HSIL定义为异常,赋值为1,作为因变量。其中多个性伴侣、宫颈接触性出血与TCT高风险病变发生呈正相关;一年内有宫颈癌筛查史者与TCT高风险病变发生呈负相关。具体分析结果详见表4。
2.7 HPV异常的多因素分析
将HPV结果阴性定义为“正常”,赋值为0;阳性定义为异常,赋值为1,作为因变量。其中,初中及以上文化程度、一年内有宫颈癌筛查史者与发生HPV感染的风险呈负相关;一级亲属中有恶性肿瘤史、宫颈慢性疾病、宫颈接触性出血与发生HPV感染的风险呈正相关。见表5。
2.8 宫颈活检异常多因素分析
将宫颈活检结果CINⅠ及以下者定义为“正常”,赋值为0;将CINⅡ及以上结果定义为异常,赋值为1,作为因变量。统计结果显示:初产年龄、一年内有宫颈癌筛查史等因素与CIN患病风险呈负相关。具体结果详见表6。

表4 TCT异常的多因素分析
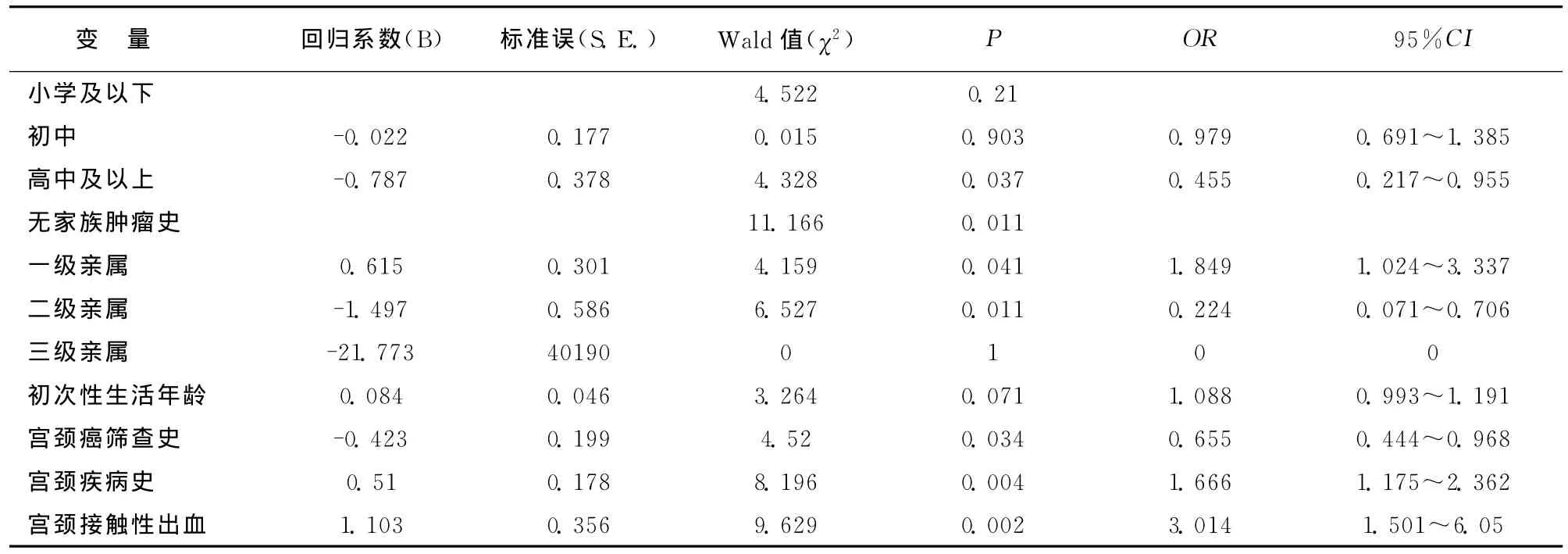
表5 HPV异常的多因素分析
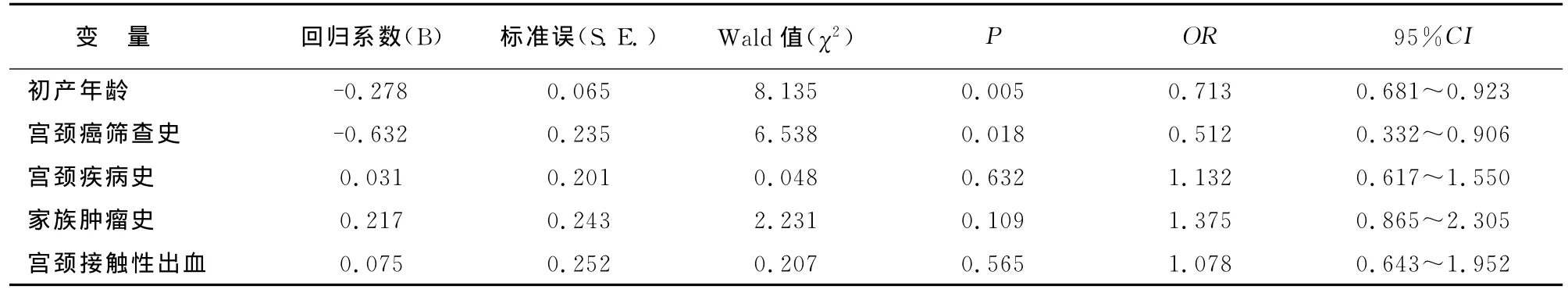
表6 宫颈活检异常的多因素分析
3 讨论
对TCT结果异常、HPV阳性和宫颈活检结果异常的高危因素分析显示:宫颈癌前病变及宫颈癌的发生与多种因素相关,即HPV感染、初次性生活年龄小、多个性伴侣、慢性宫颈疾病、宫颈接触性出血、一级亲属中有恶性肿瘤史与宫颈癌发生呈正相关;而文化程度较高、一年内有宫颈癌筛查史与宫颈癌发生呈负相关。
3.1 HPV感染是宫颈癌发病的首要因素
本研究显示:对宫颈癌筛查中1260例TCT异常的高风险人群进行评估和流行病学调查,其中815例TCT阳性者进行了HPV检查,HPV阳性617例(75.7%)。近10余年来,以大规模人群为基础的流行病学资料显示:>99%的宫颈癌样本中存在HPV DNA。HPV感染是宫颈癌发生的首要因素[3]。本研究中212例CINⅠ及以上级别患者中HPV阳性者205例(96.7%),也证实了高危型HPV感染是宫颈癌及癌前病变发生的主要原因[4-5]。清除女性生殖道 HPV 的持续感染,阻断CIN的形成,防止其向宫颈癌演进,在宫颈癌的预防中起重要作用。
3.2 性生活过早、多个性伴侣等性因素与宫颈癌关系密切
本资料调查显示:TCT异常的高风险人群中初次性生活年龄<20岁者比初次性生活年龄>20岁者HPV阳性、宫颈活检异常的高风险发生数明显增高;性伴侣>2个者HPV阳性和宫颈癌及癌前变高风险发生数明显增高。Velema等[6]研究发现20岁以上开始性生活的妇女患CIN的风险较16岁以前开始者降低50%以上。其与青春期宫颈处于鳞状上皮化生时期,对致癌物较为敏感有关[7]。性生活开始过早妇女HPV感染几率增高,同时也增加了宫颈癌及癌前病变的风险。
3.3 宫颈慢性病变增加了HPV感染风险
本研究显示:有宫颈慢性疾病者发生HPV感染的风险是没有宫颈疾病者的1.666倍,是发生宫颈CINⅡ级以上病变的风险是1.132倍。宫颈慢性疾病如慢性子宫颈炎、宫颈息肉、宫颈湿疣、产后宫颈裂伤等与宫颈癌发生可能有关,具有发生癌变的潜在危险。有研究表明慢性子宫颈炎与高度CIN有关,慢性炎症降低细胞免疫,从而使HPV不易被清除而持续存在[8]。
3.4 社会因素对宫颈癌的发生具有多重影响
宫颈癌主要发生在社会阶层较低的妇女,与受教育程度低、经济收入少、营养状况欠佳、卫生条件差、多子女以及合并生殖器感染等有协同相关性。本研究显示:一级亲属中有恶性肿瘤者发生HPV感染的风险是一级亲属中没有恶性肿瘤者的1.849倍;初中及以上文化程度者发生HPV感染的风险是小学及以下文化程度者的0.455倍;初产年龄每增加一岁,宫颈CINⅡ级以上病变的危险就降低0.713倍。初产年龄越小、有宫颈接触性出血、宫颈慢性疾病、一级亲属中有恶性肿瘤史等因素的妇女患宫颈癌的危险性增加。我国宫颈癌的死亡率,农村明显高于城市,客观地反映了社会经济状况对其发生的影响。
本研究结果表明:政府主导下的宫颈癌筛查是降低育龄妇女宫颈癌发病率和死亡率的有效措施。对育龄妇女实施宫颈癌的普查和对高危人群的追踪随访,对于早期发现宫颈癌及癌前病变,降低宫颈癌的发病率和死亡率极其重要。TCT技术应用临床10多年,充分发挥着重要的普查作用,明显降低了宫颈癌的发病率和死亡率。多数研究显示HPV检测与TCT联合检测可以提高宫颈癌前病变及宫颈癌筛查的敏感性,减少细胞学检查的假阴性结果[9]。因此,建议在普及宫颈TCT检查的同时,将HPV检测作为宫颈细胞学筛查后的一种补充检测手段,使宫颈癌筛查结果更为可靠。
[1] Denny I.Cytological screening for cervical cancer prevention[J].Best Pract Res Clin Obstest Gynecol,2012,26(2):189-196.
[2] 曹泽毅.中华妇产科学[M].第3版.北京:人民卫生出版社,2014:2103-2106.
[3] 张巧红,陈黎亚,万汝根,等.宫颈癌前病变及宫颈癌与高危型HPV16,18D关系的探讨[J].中国卫生检验杂志,2013,23(1):156-157.
[4] LiuX,Zhang S,Ruan Q,et a1.Prevalence and type distribution of human papillomavirus in women with cervical lesions in Liaoning Province,China[J].Gynecol Cancer,2010,20:147-153.
[5] 杨丹球,陈凤坤,唐惠英,等.宫颈癌患者人乳头瘤病毒感染分布特点[J].现代肿瘤医学,2011,19(5):976-979.
[6] Velema JP,Ferrer A,Figueroa M,et al.Burneng wood in the kitchen increases the risk of cervical neoplasia ni HPV infected women in Honduras[J].Int J Cancer,2002,97(4)536-541.
[7] 谢幸,苟文丽.妇产科学[M].第8版.北京:人民卫生出版社,2013:301-304.
[8] 马毅,赵晓明,高茂龙,等.北京郊区农村妇女宫颈疾病流行现状及危险因素分析[J].中国全科医学,2010,13(8):2604-2606.
[9] 林月琴,张林.薄层液基细胞学与人乳头瘤病毒联合检测在宫颈上皮病变筛查中的应用[J].中国临床新医学,2011,4(8):738-741.
