2012~2014年7794例高危及危重孕产妇救治管理与分析
2015-01-19邹郁松路军丽丁小英纪丽娟王燕庆陈阳育李晓北
邹郁松 路军丽 丁小英 何 鑫 纪丽娟 王燕庆 陈阳育 李晓北
1.首都医科大学附属北京朝阳医院医务部,北京 100020;2.首都医科大学附属北京朝阳医院妇产科,北京 100020;3.首都医科大学附属北京朝阳医院统计室,北京 100020
母婴安康直接关系到千家万户的幸福安康,关系到经济社会的和谐发展。 孕产妇死亡率、婴儿死亡率及5 岁以下儿童死亡率等妇幼卫生指标既反映了妇女儿童的健康水平,又反映了一个国家的全民健康状况[1]。 孕产妇死亡率是衡量一个国家和地区社会、经济、文化发展的重要指标,它可以直接反映当地医疗卫生水平[2]。 高危妊娠的管理水平直接关系到孕产妇及围生儿的死亡率[3],加强高危及危重孕产妇管理是降低孕产妇死亡率的有效措施。本研究将就首都医科大学附属北京朝阳医院(以下简称“我院”)近年来高危及危重孕产妇救治管理工作情况进行总结和探讨。
高危妊娠是指凡妊娠时具有各种危险因素可能危害孕妇、胎儿及新生儿健康或导致难产的妊娠[4]。根据北京市孕产妇高危因素分类标准,将高危孕因素定义为不良产史、妊娠合并内科病、妊娠合并肿瘤、妊娠高血压病、产前出血、羊水异常、胎膜早破、胎儿生长发育受限、多胎、先兆早产、ABO 以外的血型不合、不宜妊娠因素等。危重孕产妇是指妊娠开始至产后42 d 内发生的严重威胁孕产妇及围生儿生命的急危重症[5]。包括产后出血、子痫、重度子痫、羊水栓塞、子宫破裂、弥散性血管内凝血、妊娠合并心衰、重症肝炎、急性脂肪肝、重症感染、急性胰腺炎、多器官功能不全综合征等。
1 资料与方法
1.1 一般资料
选择2012 年1 月~2014 年12 月收治我院的7794 例高危及危重孕产妇病例为研究对象,年龄15~52 岁,平均(30.59±4.02)岁。
1.2 观察指标
对数量、年龄、平均住院日、总费用、高危因素分类、危重疾病病种及其发病率、死亡评审情况等指标采用描述性统计分析方法进行分析。
1.3 统计学方法
采用SPSS 13.0 统计学软件进行数据分析, 计量资料呈正态分布用均数±标准差表示数据的集中与离散趋势; 非正态分布用中位数M, 四分位数间距Q(P25,P75)表示。 计数资料采用频数和百分率表示。
2 结果
2.1 2012~2014 年高危及危重孕产妇情况
2012~2014 年所收治的7794 例孕产妇, 高危妊娠发生率为74.88%,危重孕产妇占3.40%。 高危孕产妇平均年龄为(30.59±4.62)岁,中位住院日为4 d,中位费用为3572.48 元。危重孕产妇平均年龄为(29.92±4.34)岁,中位住院日为6 d,中位住院费用为6780.48元。 位居前五位的高危因素分别是: 胎膜早破(14.55%)、妊娠合并糖尿病(13.50%)、胎儿宫内窘迫(10.33%)、羊水过多/过少(6.68%)、先兆早产/流产(5.39%),位居前五位的危重疾病为重度子痫前期和/或子痫(59.25%)、妊娠合并心脏病(16.98%)、胎盘早剥和子宫破裂(9.81%)、HELLP 综合征(4.15%)、急性重症胰腺炎(3.77%)。 见表1~4。
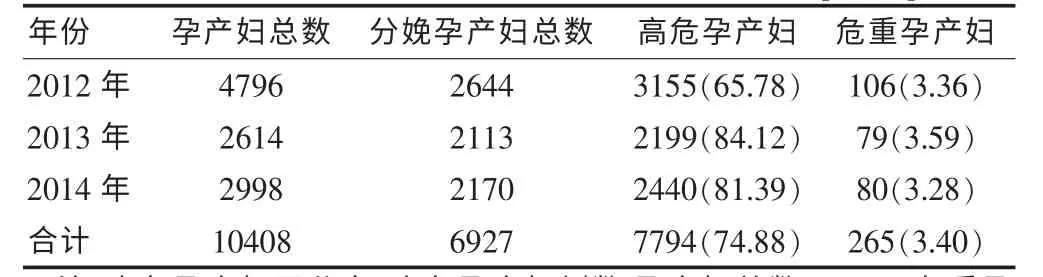
表1 2012~2014 年高危及危重孕产妇数量情况[n(%)]
2.2 2012~2014 年孕产妇死亡情况
2012~2014 年共发生4 例死亡孕产妇,均为转诊患者,死亡原因分别为产褥期肺栓塞、产褥期恶性肿瘤、蛛网膜下腔出血、脑疝,市级死亡评审结果无一例可避免死亡。
3 讨论
3.1 单独二孩生育政策调整与高危因素的关系
十八届三中全会通过的《中国中央关于全面深化改革若干重大问题的决定》明确提出“坚持计划生育的基本国策,启动实施一方是独生子女的夫妇可生育两个孩子的政策”,标志着“单独二孩”政策正式实施[6]。2014 年2 月,单独二孩政策开始在北京正式实施。 从研究结果可以看出,生育政策调整后,近期我院高危孕产妇比例并无明显增加,但从长远而言高危孕产妇比例会有所增加,因为再生育人群的妊娠合并症和并发症会高于首次生育人群[7],如剖宫产再孕、高龄等因素在这个群体突出体现,有些如年龄、双胎、不良孕史、骨盆异常等是固定性因素,是不能改变的,有些动态性因素如胎位不正、高血压、糖尿病等是可以做到早发现、早诊断、早治疗的,这对医院的救治和管理水平提出了更高的要求。
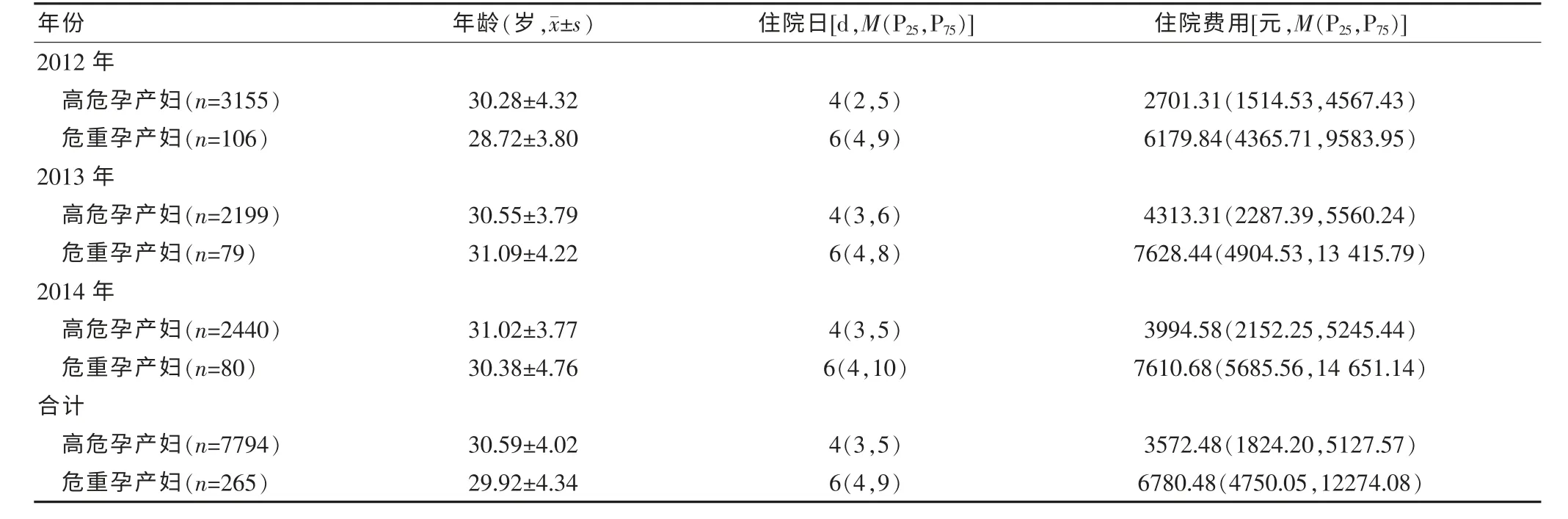
表2 2012~2014 年高危及危重孕产妇年龄、平均住院日、总费用情况
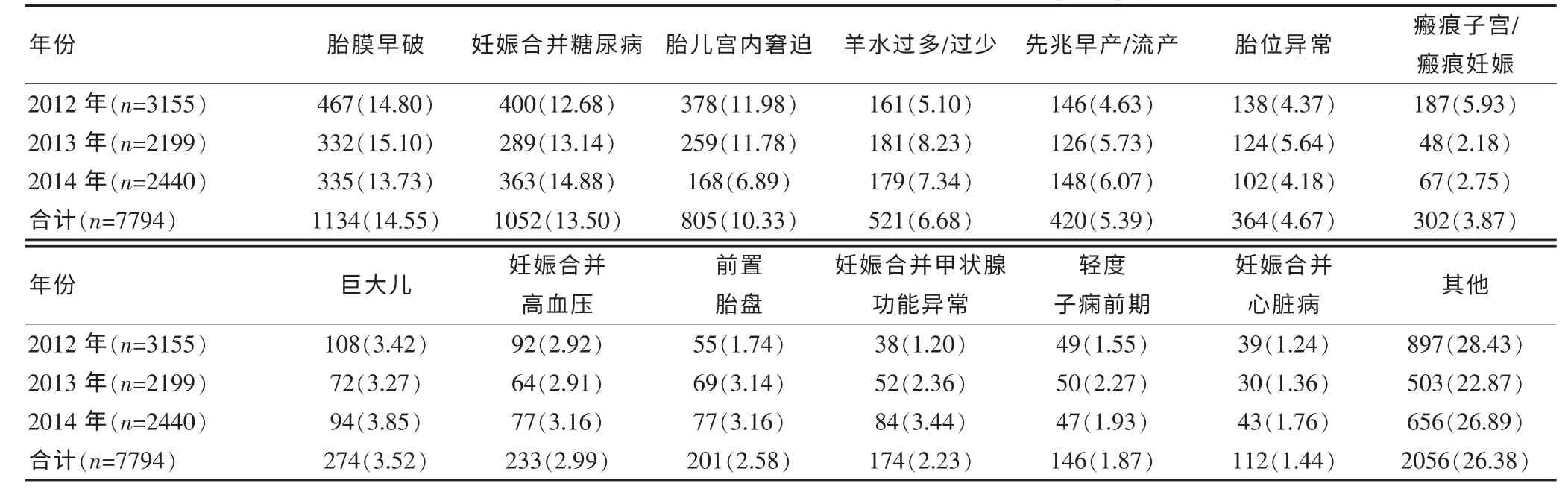
表3 2012~2014 年高危孕产高危因素分类及发病情况[n(%)]
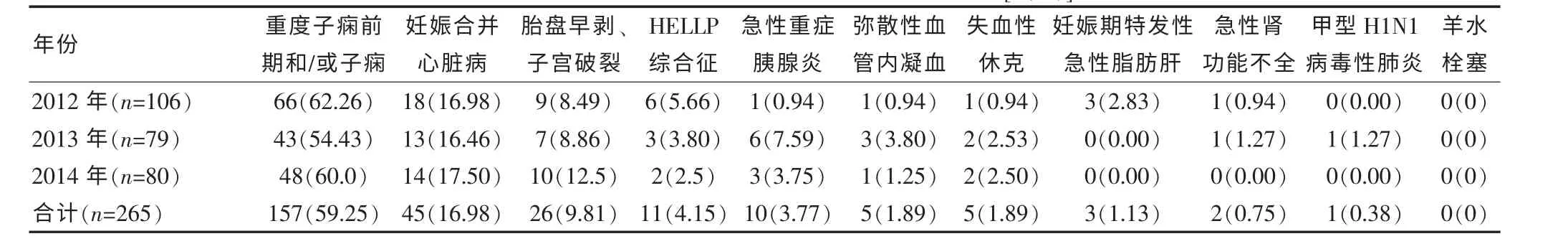
表4 2012~2014 年危重孕产妇疾病分布及发病情况[n(%)]
3.2 高危因素分析
高危妊娠会影响妊娠结局,对孕产妇、胎儿和新生儿产生不良影响,增加围生儿病死率[8]。筛查高危因素并进行高危孕产妇动态管理是降低孕产妇和围生儿死亡的重要措施[9]。 通过对我院孕产妇高危妊娠调查分析发现,高危妊娠发生率为74.88%,远高于我国宁波江北区、余姚市、舟山市,这些地区的发生率分别为51.22%、51.30%和64.97%[10-12]。 这与北京市对加强孕产妇管理工作制度有关,我院作为市区两级片区化转会诊管理中心,承担着朝阳区和通州区的高危及危重孕产妇的转会诊工作。研究结果显示,位居前五位的高危因素分别是:胎膜早破、妊娠合并糖尿病、胎儿宫内窘迫、羊水过多/过少、先兆早产/流产,这与既往的大量研究报道的高危妊娠构成不一致[10,13-15]。 胎膜早破是围生期最常见的并发症,可以对孕产妇、胎儿和新生儿造成严重不良后果。胎膜早破可导致早产率升高,围生儿病死率增加。胎膜早破的原因如创伤、宫颈内口松弛、生殖道病原微生物上行性感染、支原体感染、胎膜发育不良等,这与人工流产术增多有关[4]。 因此要做好健康宣教,减少人工流产术,保障优生优育。
3.3 危重因素分析
加强重症孕产妇救治和管理是降低孕产妇死亡率的重要措施[16]。子痫或子痫前期是妊娠期特发疾病,是孕产妇及围生儿病率及死亡率的主要原因[17]。 研究结果表明,超过一半的危重孕产妇主要诊断为重度子痫前期和/或子痫,为直接产科因素,说明此类疾病应给予高度重视,对此类高危因素的孕产妇采取积极有效的预防措施至关重要。 此次研究结果显示,排名第二位的高危因素为妊娠合并心脏病,为非直接产科因素,因此必须重视建档和加强孕期监测,及早做出正确诊断及鉴别诊断,及时准确进行风险评估,对孕期发现的不宜妊娠患者要坚决劝阻并适时终止妊娠。
3.4 积极落实市区两级片区化转会诊管理中心职能
近年来北京市和朝阳区卫生和计划生育委员会出台了系列政策文件,明确规定了各级助产机构的工作职责、功能定位和转会诊工作关系,我院作为市区两级片区化转会诊管理中心,承担着朝阳区和通州区的高危及危重孕产妇的转会诊工作。朝阳区卫计委在借鉴医联体推行模式的基础上[18],制订了朝阳区片区化转诊制度,将全区26 家助产机构划分为7 个片区,构建起以区级救治中心为牵头单位的片区化管理模式。 从研究结果可以看出,近3 年来我院收治的高危孕产妇比重不断增加,而且大部分是转诊患者,这充分体现了我院作为市区两级片区化转会诊管理中心所发挥的巨大作用。 高危孕产妇比率上升,而危重孕产妇比率基本不变,说明我院高度重视孕产妇救治工作,有效落实多学科会诊,及时准确的诊断和积极有效的治疗避免了由高危转为危重。这种片区化转会诊管理制度大大提高了高危及危重孕产妇的救治效果和成效。
3.5 充分发挥门诊平台会诊功能
为使转诊的高危孕产妇后续诊疗工作更加明确,我院借鉴精细化管理模式[19],成立了高危孕产妇门诊平台会诊,优化了会诊流程,有效提高了会诊的质量和效率,对于减少医疗隐患发挥了重要作用[20]。 门诊平台会诊工作由产科负责具体实施。会诊对象为已看过高危孕产妇专家门诊且判定需要转诊至我院产检分娩者,在入院前进行门诊平台会诊。 平台会诊由麻醉科、呼吸内科、心脏中心、SICU、神经内科、神经外科、风湿免疫科等相关科室的专家组成,负责向高危孕产妇告知孕期及产褥期注意事项,并与产科一起制订个人诊疗计划,为产科处理提供必要帮助和建议。
“一个家庭,两条生命”,孕产妇健康与否关系着两条性命的生死存亡, 牵动着一个家庭的幸福安康。降低孕产妇死亡率,保障母婴安康是我们不断追求的目标。
[1] 喻玉珍,胡兰.武汉市洪山区2000-2010 年妇幼卫生“两纲”监测指标分析[J].中国妇幼保健,2014,29(17):2660-2663.
[2] 赵云霞,周仙翠,潘丽娟.运城市2007-2011 年孕产妇死亡情况分析[J].中国妇幼保健,2013,28(8):1228-1230.
[3] 高凌云.实施高危孕产妇抢救工作的效果评价[J].中国妇幼保健,2012,27(14):2094-2095.
[4] 朱翔,赵斌斌.2009-2011 年海幢街孕产妇高危妊娠因素分析[J].中国社区医师:医学专业,2012,14(21):350-351.
[5] 王海琪,毛红芳.上海市嘉定区61 例危重孕产妇情况分析[J].中国妇幼保健,2013,28(16):2548-2550.
[6] 新华社.中共中央关于全面深化改革若干重大问题的决定[J].前线,2013,(12):5-19,27.
[7] 顾梦薇,孙丽洲.关于单独二胎政策出台的思考[J].南京医科大学学报:社会科学版,2014,(2):109-111.
[8] 李毅萍.160 例高危妊娠孕产妇心理分析与对策[J].当代护士:学术版,2006,(8):55.
[9] 张素梅.高危孕产妇1195 例的高危因素及预后分析[J].广西医学,2008,30(11):1791.
[10] 张海虹,赵优珍,陈幼芬.农村孕产妇中重度高危妊娠因素分析[J].浙江预防医学,2014,26(6):629-630.
[11] 朱仁祝.余姚市高危筛查门诊2239 例高危孕妇临床分析[J].中国妇幼保健,2010,25(16):2192-2193.
[12] 孙满英,毛亚飞.舟山市高危孕产妇的高危原因分析[J].浙江预防医学,2011,23(7):72-75.
[13] 杨文革.4790 高危妊娠临床分析[J].中国妇幼保健,2010,25(5):615-616.
[14] 陈懋玲,梁世莲.高危妊娠孕妇临床分析[J].中国农村卫生,2014,(zl):150-151.
[15] 胡蓉.妊娠高危因素分析对健康教育侧重点的指导意义[J].实用医学杂志,2012,28(9):1555-1557.
[16] 张杰娥,罗晓航,李虹.区域性危重孕产妇和高危围生儿救治体系的运行模式探讨[J].中国妇幼保健,2009,24(17):2327-2328.
[17] 乐杰.妇产科学[M].7 版:北京:人民卫生出版社,2008:92.
[18] 师伟,杨桦,韩静,等.北京市朝阳区构建区域医疗联合体的实践与探索[J].中国卫生资源,2014,17(6):396-398.
[19] 贾如冰,李甲辰,李成义,等.全院会诊的精细化改进[J].中国卫生质量管理,2011,18(3):46-47.
[20] 贡冰峰,苏韫,陈吉祥,等.多学科联合会诊制度的实践与探讨[J].中国当代医药,2014,21(23):154-156.
