乳腺癌肌间淋巴结转移高危因素分析
2014-04-13谢小红顾锡冬赵虹
谢小红 顾锡冬 赵虹
乳腺癌肌间淋巴结转移高危因素分析
谢小红 顾锡冬 赵虹
目的 探讨乳腺癌肌间淋巴结(IPN)转移的高危因素。方法 收集行乳腺癌改良根治术的782例患者(均行IPN切除)的资料,选择年龄、肿瘤位置、肿瘤大小、腋窝淋巴结转移、脉管(血管、淋巴管)侵犯、病理类型、分子分型、Ki-67共8个乳腺癌内乳淋巴结转移可能相关的因素,分析不同情况下IPN转移的高危因素。结果 全组患者IPN检出率21.0%,转移率6.9%;单因素分析显示,IPN的转移与肿瘤大小、腋窝淋巴结转移数目、脉管(血管、淋巴管)侵犯、病理类型、Ki-67明显相关(P<0.05),而与年龄、肿瘤位置及分子分型无明显关系(P>0.05)。logistic多因素回归分析显示,仅腋窝淋巴结转移和脉管侵犯是IPN转移的独立高危因素(均P<0.01),其中腋窝淋巴转移是最重要的危险因素。结论 肿瘤大小、腋窝淋巴结转移、脉管(血管、淋巴管)侵犯、病理类型、Ki-67是乳腺癌IPN转移的危险因素,腋窝淋巴结转移及脉管侵犯与否是影响IPN转移的独立高危因素。
乳腺癌 IPN 高危因素
肌间淋巴结(interpectora1 1ymph nodes,IPN)位于胸大、小肌之间的肋缘筋膜下方,沿胸肩峰动脉胸肌支及胸外侧神经排列,主要引流胸大、小肌及乳腺后部的淋巴回流,输出淋巴管注入腋窝尖群淋巴结[1],故多数文献将其归为腋窝淋巴结。乳腺癌改良根治术过程中是否需常规进行IPN清扫目前尚存争议,因此分析其转移相关危险因素来预测转移风险,将有助于初步估计乳腺癌患者IPN转移情况,从而指导手术方式选择、术后辅助治疗及预后判断。
1 资料和方法
1.1 一般资料 2005-01—2013-05在我院行乳腺癌改良根治术且均行IPN切除的女性单侧乳腺癌患者782例,年龄29~76(46.8±13.1)岁。其中左侧401例,右侧381例;术前均未接受化疗、放疗和内分泌治疗。164例检出IPN(每例1~5个),检出率为21.0%(164/782),其中54例IPN有转移,IPN转移率为6.9%(54/782)。
1.2 方法 选取8个与乳腺癌IPN转移相关性可能较大的因素,按下述括号内标准进行分层分析:年龄(<35岁、35~50岁、>50岁),肿瘤位置(外上、外下、内上、内下、中央区),肿瘤大小(直径<2.0cm、2.0~5.0cm、>5.0cm),腋窝淋巴结转移数目(0、1~3、4~6、≥7个),脉管(血管、淋巴管)侵犯(有、无)、病理类型(浸润性导管癌、浸润性小叶癌、黏液癌、髓样癌、其他),分子分型(1umina1 A型、1umina1 B型、Her-2阳性型、三阴性型),Ki-67(<14%、≥14%)。其中腋窝淋巴结转移数目、脉管侵犯及病理类型情况参考术后常规石蜡切片病理检查结果,分子分型及Ki-67抗原表达情况采用免疫组织化学法检测。
1.3 统计学处理 采用SPSS19.0统计软件,采用χ2检验对8个可能影响内乳淋巴结转移因素逐个进行单因素分析,筛选出有意义的因素纳入1ogistic回归模型进行多因素分析。
2 结果
2.1 IPN转移相关因素单因素分析 见表1。
由表1可见,IPN的转移与肿瘤大小、腋窝淋巴结转移数目、脉管(血管、淋巴管)侵犯、病理类型、Ki-67明显相关(P<0.05),而与年龄、肿瘤位置及分子分型无明显关系(P>0.05)。肿瘤直径>2cm是IPN转移的危险因素;腋窝淋巴结转移分别在0、1~6、≥7个水平时IPN转移率依次增高;浸润性导管癌及浸润性小叶癌为IPN转移的危险因素;Ki-67≥14%是IPN转移的危险因素。
2.2 乳腺癌IPN转移多因素回归分析 将单因素分析中有意义的相关因素(肿瘤大小、腋窝淋巴结转移、脉管侵犯、病理类型、Ki-67)带入Logistic回归模型进行多因素回归分析(见表2),结果显示仅腋窝淋巴结转移和脉管侵犯是IPN转移的独立高危因素,其中腋窝淋巴转移是最重要的危险因素。
3 讨论
Grossman于1896年首先报道了在尸检中发现IPN的存在,继而德国病理学家Rotter于1899年报道在他研究的病例中超过一半发现IPN[2],此后IPN被重视,并亦称为Rotter淋巴结。目前多数文献将其归为腋淋巴结,但因其解剖部位并非位于腋窝,故也有建议应将其单列[2]。国内外文献报道乳腺癌患者IPN检出率及阳性率分别为21.1%~25.9%及5.9%~9.9%[3-5],本组病例IPN检出率21.0%,转移率6.9%,与既往文献基本相符。
由于IPN在乳腺癌患者中发生转移的比例远较腋窝淋巴结低,所以IPN清扫在乳腺癌改良根治术中并不像腋窝淋巴结清扫那样作为常规,因此这里就成为肿瘤通过淋巴途径进行转移而致癌细胞残留的潜在危险部位。Vrdo1jak等[6]发现,多达1/5的乳腺癌患者出院时存在IPN转移而未被发现,故其建议IPN应在手术中被常规清扫。本资料显示,检出IPN的患者中发生转移者达到近1/3(33%),提示未行IPN清扫的乳腺癌患者存在较高肿瘤残留风险。一项长达20年的生存研究显示,IPN转移是乳腺癌的独立预后因素,并且推荐IPN转移在TNM分期中定义为N3[7]。IPN不仅可为乳腺癌术后复发的最初部位,而且此处复发后患者平均生存时间仅为1.8年[8]。并有研究显示IPN转移可以发生于早期乳腺癌患者[9]。所以IPN转移情况对乳腺癌患者的预后存在重要意义,其转移规律应引起充分的重视。
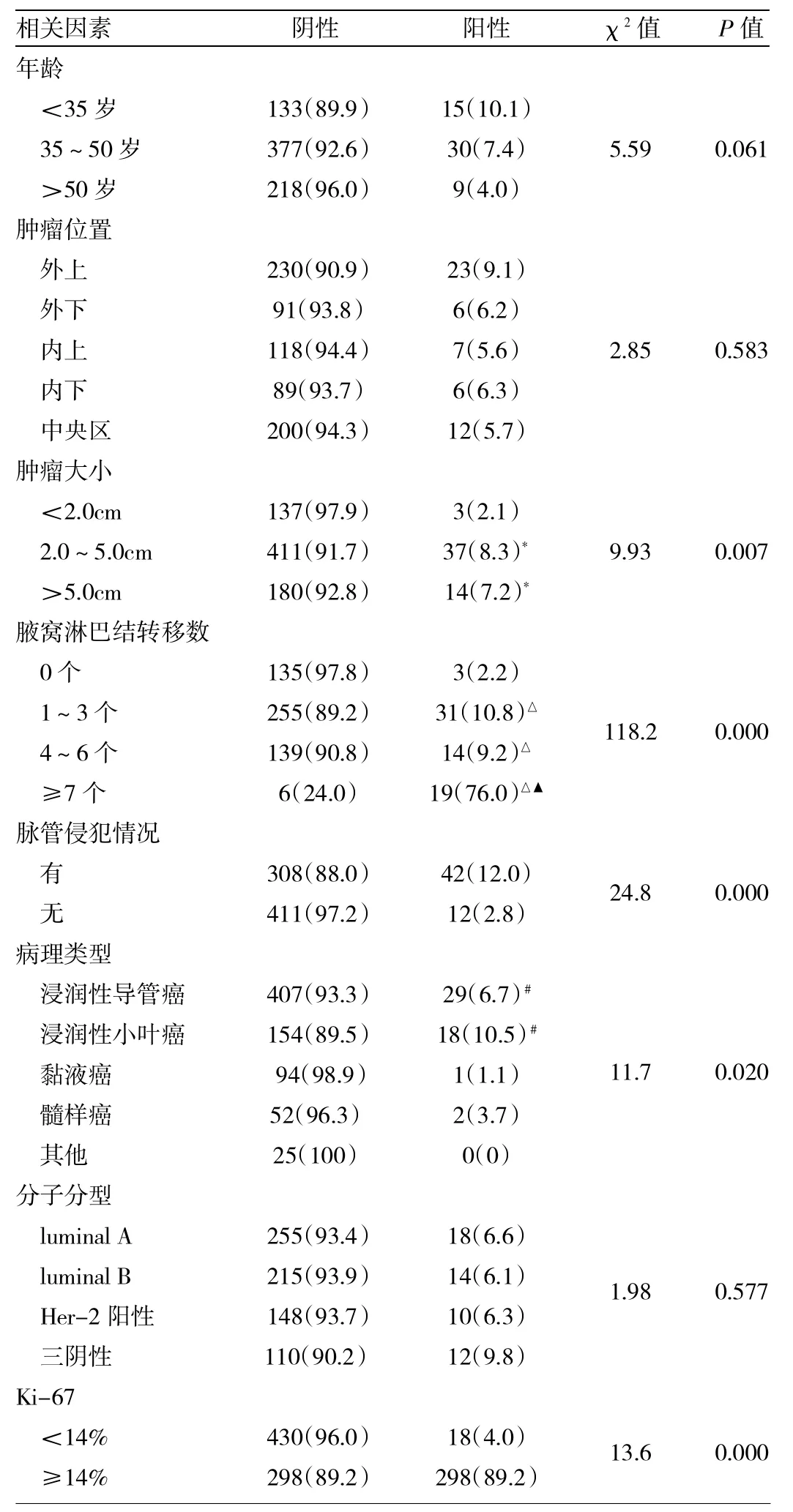
表1 IPN转移相关因素单因素分析[例(%)]
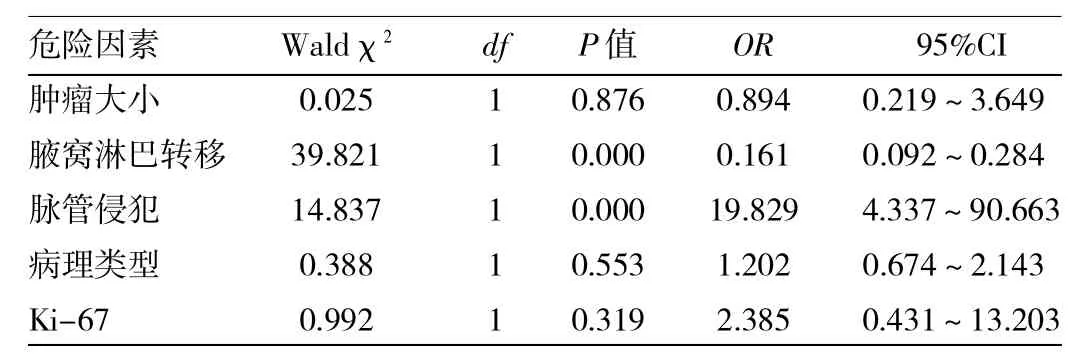
表2 IPN转移多因素回归分析
与既往报道不同[6,10],本研究显示患者年龄、肿瘤发生部位、分子分型并非IPN转移的相关危险因素,而肿瘤直径、脉管侵犯、病理类型、Ki-67、腋窝淋巴结转移情况在IPN转移率方面差异均有统计学意义。进一步行组间比较提示肿瘤直径2~5cm及>5cm组间、浸润性导管癌与浸润性小叶癌间均没有统计学差异,而腋窝淋巴结转移数为0、1~6及≥7个三个水平时IPN转移率依次升高。提示肿瘤直径>2cm、存在脉管侵犯、病理类型为浸润性导管癌及浸润性小叶癌、腋窝淋巴结转移数目均为IPN转移的危险因素。其中腋窝淋巴结转移数目和脉管侵犯是发生乳腺癌转移的独立高危因素,与IPN转移尤为密切,可单独用于术前评估是否发生IPN转移。目前,随着超声引导下经皮粗针穿刺技术及Mammotome活检技术的成熟以及临床应用的普及,使得乳腺肿瘤脉管侵犯情况可列为常规术前评估的内容。而彩色多普勒超声及超声造影技术有助于术前乳腺癌腋窝淋巴结转移的诊断[11-12],与查体评估相比,因其高准确率和低误诊率,使其具有较高的临床应用价值[13]。这预示着乳腺癌腋窝淋巴结转移数目和脉管侵犯对术前评估是否发生IPN转移具有重要的临床意义。
综上所述,考虑到IPN清扫并不引起患者额外的损伤[14-15],在乳腺癌改良根治术中,选择性对IPN转移高危患者行IPN切除是必要的。应对已明确存在及高度怀疑腋窝淋巴结转移及脉管侵犯的患者常规行IPN清除。
[1]李树玲.乳腺肿瘤学[M].北京:科学技术文献出版社,2000:17-22.
[2]耿振宏,张在兴.乳癌IPN转移[J].滨州医学院学报,1996,19(5): 495-496.
[3] 李涛,谢尚闹,郑炳初,等.乳腺癌胸IPN存在率及阳性率的临床分析[J].中国肿瘤临床,2003,30(8):564-566.
[4] 周鑫,杨家祥,朱宁生,等.乳腺癌胸IPN转移的临床分析[J].肿瘤防治研究,2007,34(10):790-797.
[5]Chandawarkar R Y,Shinde S R.Interpectoral nodes in carcinoma of the breast:requiem or resurrection[J].J Surg Oncol,1996, 62(3):158-161.
[6]Vrdoljak D V,Ramljak V,Muzina D,et al.Analysis of metastatic involvement of interpectoral(Rotter's)lymph nodes related to tumor location,size,grade and hormone receptor status in breast cancer[J].Tumori,2005,91(2):177-181.
[7]Garc a-Vilanova Comas A,Garca Vilanova A,Fuster-Diana E, et al.Prognostic value of the interpectoral lymph nodes in breast cancer.A 20-year survival study[J].Clin Transl Oncol,2006,8(2): 108-118.
[8]Komenaka I K,Bauer V P,Schnabel F R,et al.Interpectoral nodesastheinitialsiteof recurrence inbreast cancer[J].Arch Surg, 2004,139(2):175-178.
[9]Yamasaki N,Kodama H.A role of interpectoral(Rotter's)lymph node dissection in modified radical mastectomy for breast cancer[J].Nihon Geka Gakkai Zasshi,1992,93(11):1427-1432.
[10]Dixon J M,Dobie V,Chetty U,et al.The importance of interpectoral nodes in breast cancer[J].Eur J Cancer,1993,29A(3): 334-336.
[11] 荣雪余,冀鸿涛,朱强,等.超声对乳腺癌腋窝淋巴结转移诊断作用的评估[J].中国医学影像技术,2006,22(12):1812-1814.
[12] 林清萍,欧阳秋芳,赵宏佳,等.超声造影对乳腺癌腋窝淋巴结转移的诊断价值[J].中华乳腺病杂志(电子版),2009,3(2):154-162.
[13] 胡惠芳,钱秀珍,凌雯心,等.术前乳腺癌腋窝淋巴结转移评估方法的比较[J].南通大学学报(医学版),2005,25(5):359-361.
[14] 应敏刚,周东,陈路川,等.保留胸肌功能的乳腺癌根治术141例报告[J].福建医科大学学报,2002,36(2):205-206.
[15]李涛,谢尚闹,郑炳初,等.乳腺癌胸IPN存在率及阳性率的临床分析[J].中国肿瘤临床,2003,30(8):564-566.
Risk factors of interpectoral lymph node metastasis in breast cancer patients
ObjectiveTo assess the risk factors of interpectoral lymph nodes metastasis in breast cancer patients.Methods The clinical data of 782 breast cancer patients,who underwent modified radical mastectomy with interpectoral lymph nodes removed,were analyzed retrospectively.Eight individual variables,including age,tumor site,tumor size,axillary node metastasis status,vascular invasion,pathological type,molecular classification and Ki-67 expression were selected for investigating high risk factors of interpectoral lymph node metastasis.Results The detection rate and metastasis rate of interpectoral lymph nodes were 21.0%and 6.9%,respectively.Univariate analysis showed that patient age,tumor site,molecular classification were not significantly correlated with metastasis of interpectoral lymph nodes in breast cancer(P>0.05).Tumor size,axillary nodes metastasis status,vascular invasion,pathological type and Ki-67 expression were positively associated with metastasis of interpectoral lymph nodes(P<0.05).Multivariate logistic regression showed that vascular invasion and axillary nodes metastasis were independent risk factors for interpectoral lymph node metastasis in breast cancer(P<0.01).Conclusion The tumor size, axillary nodes metastasis status,vascular invasion,pathological type and Ki-67 are among the risk factors of interpectoral lymph nodes metastasis in breast cancer,however,only the vascular invasion and axillary nodes metastasis are independent risk factors.
Breast cancerInterpectoral lymph nodes High risk factors

2013-12-09)
(本文编辑:欧阳卿)
310006 杭州,浙江省中医院乳腺科
