强化血糖控制对重症急性胰腺炎患者血糖变异性及预后的影响分析
2014-03-15张林山杨燕春杨长华万景军
张林山 杨燕春 胡 军 杨长华 万景军
(贵州省黔东南州三穗县人民医院,贵州三穗556500)
其他论著交流
强化血糖控制对重症急性胰腺炎患者血糖变异性及预后的影响分析
张林山 杨燕春 胡 军 杨长华 万景军
(贵州省黔东南州三穗县人民医院,贵州三穗556500)
目的 分析强化血糖控制对重症急性胰腺炎患者血糖变异性及预后的影响。方法 回顾性分析2010 年3月至2013年1月我院收治的50例重症急性胰腺炎患者的临床资料。结果 治疗后观察组患者的血清IL-6 和CRP水平均明显比对照组低,呼吸机使用时间、住院时间均明显比对照组短,APACHEⅡ评分明显比对照组低,胰腺感染率明显比对照组低(P>0.05);死亡患者出入ICU时器官衰竭个数均明显比生存患者多,平均血糖水平和血糖变异性均明显比生存患者高(P<0.05)。结论 强化血糖控制能够显著降低重症急性胰腺炎患者的血糖变异性,有效改善其预后,值得在临床推广。
强化血糖控制;重症急性胰腺炎;血糖变异性;预后
有关医学研究表明,没有合并糖尿病的重症急性胰腺炎患者中有约30~34.2%的患者的血糖会升高。Ali等医学学者运用Logistic回归分析发现,重症急性胰腺炎患者的血糖变异指数会在平均血糖水平降低的情况下增加,从而增加患者的病死率等。因此,强化重症急性胰腺炎患者的血糖控制显得尤为必要。为了极大降低患者的血糖变异性,有效改善患者预后,本研究对我院近三年来收治的50例重症急性胰腺炎患者的临床资料进行了回顾性分析,探讨了强化血糖控制对重症急性胰腺炎患者血糖变异性及预后的影响,现报告如下。
1 资料和方法
1.1 一般资料
2010年3月至2013年1月我院共收治50例重症急性胰腺炎患者,所有患者均符合我国重症急性胰腺炎诊断标准及分级标准[1],将合并糖尿病的患者排除在外。依据入院时间将这些患者分为观察组和对照组,每组25例。观察组中有13例男性患者,12例女性患者,年龄在26~81岁之间,平均年龄为(49.6±10.4)岁;对照组中有15例男性患者,10例女性患者,年龄在24~78岁之间,平均年龄为(47.8± 10.6)岁。两组患者的性别、年龄、血糖水平、血淀粉酶水平等各基线资料之间的差异均不显著(P>0.05),具有可比性。
1.2 治疗方法
给予两组患者常规综合治疗,对患者的胰腺分泌进行有效的抑制,并给予患者营养支持,促进其微循环的有效改善,将能够透过胰腺组织的抗生素选择出来,对感染进行有效的预防和避免等。同时,采用浙江大学医学仪器有限公司生产的WZS-50F6微量推注泵输入50IU的胰岛素+50ml 0.9%的氯化钠注射液,对患者的血糖进行切实有效的控制。治疗过程中依据greet van den berghe胰岛素强化治疗方案对胰岛素剂量进行不断的调整[2]。将对照组患者的血糖控制在10.0~11.1mmol/L之间,将观察组患者的血糖控制在4.4~6.1mmol/L之间。
1.3 观察指标
对两组患者的住院时间、死亡情况等进行认真细致的观察和记录,在患者刚入院时和治疗后3天留取患者的血标本,对其血清白细胞介素6(IL-6)及C反应蛋白(CRP)水平进行检测。
1.4 统计学处理
2 结果
2.1 两组患者治疗前后血清IL-6和CRP水平比较治疗前两组患者的血清IL-6和CRP水平之间的差异均不显著(P>0.05);治疗后观察组患者的血清IL-6和CRP水平均明显比对照组低(P<0.05)。具体见表1。
2.2 两组患者的呼吸机使用时间、住院时间、治疗前后APACHEⅡ评分比较
观察组患者的呼吸机使用时间、住院时间均明显比对照组短(P<0.05);治疗前两组患者的APACHEⅡ评分之间的差异不显著(P>0.05),治疗后观察组患者的APACHEⅡ评分明显比对照组低(P<0.05)。具体见表2。
2.3 两组患者的胰腺感染、死亡情况比较
观察组患者的胰腺感染率和死亡率分别为20% 和28%,对照组患者的胰腺感染率和死亡率分别为44%和32%。观察组患者的胰腺感染率明显比对照组低(P<0.05),但两组患者的死亡率之间的差异不显著(P>0.05)。具体见表3。
2.4 两组患者中死亡患者与生存患者的各项指标比较
死亡患者出入ICU时器官衰竭个数均明显比生存患者多,平均血糖水平和血糖变异性均明显比生存患者高(P<0.05)。具体见表4。
表1 两组患者治疗前后血清IL-6和CRP水平比较(±s)
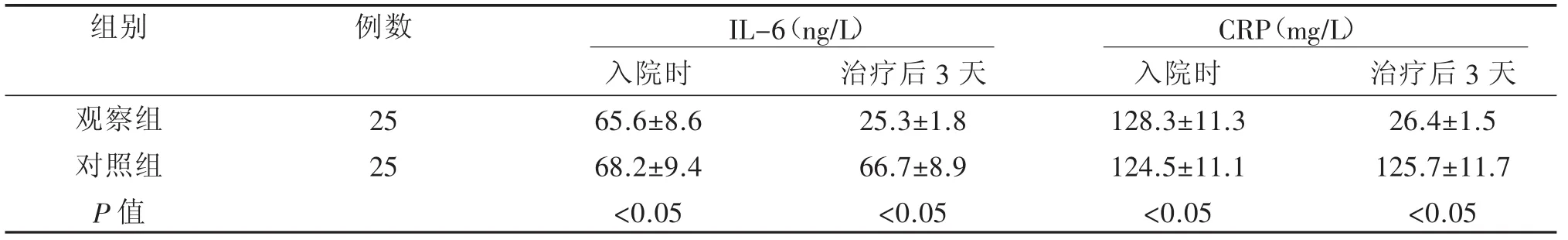
表1 两组患者治疗前后血清IL-6和CRP水平比较(±s)
组别观察组对照组P值例数IL-6(ng/L) CRP(mg/L)25 25入院时65.6±8.6 68.2±9.4 <0.05治疗后3天25.3±1.8 66.7±8.9 <0.05入院时128.3±11.3 124.5±11.1 <0.05治疗后3天26.4±1.5 125.7±11.7 <0.05
表2 两组患者的呼吸机使用时间、住院时间、治疗前后APACHEⅡ评分比较(±s)
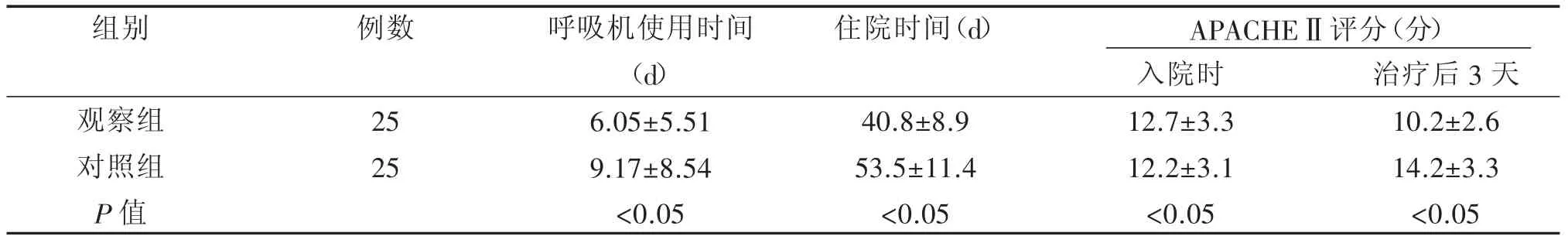
表2 两组患者的呼吸机使用时间、住院时间、治疗前后APACHEⅡ评分比较(±s)
组别观察组对照组P值例数 住院时间(d)APACHEⅡ评分(分)25 25呼吸机使用时间(d)6.05±5.51 9.17±8.54 <0.05 40.8±8.9 53.5±11.4 <0.05入院时12.7±3.3 12.2±3.1 <0.05治疗后3天10.2±2.6 14.2±3.3 <0.05

表3 两组患者的胰腺感染、死亡情况比较[n(%)]
表4 两组患者中死亡患者与生存患者的各项指标比较(±s)
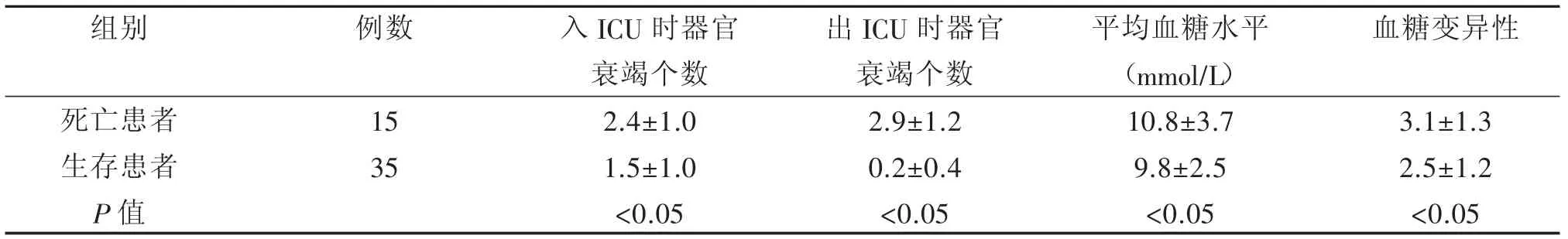
表4 两组患者中死亡患者与生存患者的各项指标比较(±s)
组别死亡患者生存患者P值例数15 35 入ICU时器官衰竭个数2.4±1.0 1.5±1.0 <0.05 出ICU时器官衰竭个数2.9±1.2 0.2±0.4 <0.05平均血糖水平(mmol/L)10.8±3.7 9.8±2.5 <0.05血糖变异性3.1±1.3 2.5±1.2 <0.05
3 讨 论
3.1 急性胰腺炎患者血糖升高的机制
急性胰腺炎患者血糖升高的发生机制可能是:
3.1.1 胰岛B细胞在重症急性胰腺炎的影响下受损,胰岛素的分泌减少,血糖提升;
3.1.2 在低血压、休克等应激因素的影响下儿茶酚胺释放增加,分解糖原,在胰岛B细胞的A受体发生作用,对胰岛素的分泌造成抑制,从而提升血糖;
3.1.3 滴血情况会在胰腺坏死的情况下发生,进而减弱胰岛微管的活性,对胰岛素的分泌造成严重的不良影响;
3.1.4 患者发生重症急性胰腺炎时机体处于应激状态,出现应激性高血糖、胰岛素阻抗等现象,同时损坏B细胞,阻碍胰腺炎症引发的胰内分泌功能,从而提升血糖[3]。
3.2 血糖水平与病情严重程度的关系
通常情况下,重症胰腺炎患者的血糖水平均≥11.1mmol/L。如果重症胰腺炎患者并没有合并糖尿病,那么其病情会受到自身血糖水平的直接而深刻的影响。有关医学文献报道,急性胰腺炎应激血糖水平在11.1~16.7mmol/L以下,当患者的血糖值达到这一范围时,其胰腺坏死范围已经超过自身的1/3,虽然整个胰腺并没有被全部累及,但是已经引起了患者的内分泌功能障碍。因此,急性胰腺炎自身坏死范围和程度的重要指标就是血糖显著升高,同时,胰腺内分泌障碍及功能衰竭的程度均能够在血糖水平中得到有效的反应[4]。从这里我们可以看出,血糖≥11.1mmol/L时说明患者的胰腺大范围坏死,我们可以在对重症急性胰腺炎的严重程度进行反应的过程中参考血糖峰值的高低。
3.3 强化血糖控制对重症急性胰腺炎患者血糖变异性的影响
Ali等医学学者运用Logistic回归分析发现,重症急性胰腺炎患者的血糖变异指数会随着平均血糖水平的降低而增加,在这种情况下,患者的病死率就会随之升高[5]。Hirsherg等医学学者对血糖变异性和重症急性胰腺炎患者的发病率和病死率之间的关系进行了深入的研究评价,Doset等人也对血糖变异性对重症急性胰腺炎患者病死率的影响进行了评价,结果表明,患者的病死率会随着血糖变异性的增加而上升[6]。Krinsley等医学学者进行了单中心的回顾性观察研究,将血糖变异性指标定为血糖水平标准差,血糖变异性在下四分位数间距时的病死率为12.1%,在P50时为19.9%,在上四分位数间距时为27.7%,在P100时为37.8%。血糖变异性和病死率的关系在平均血糖水平为70~99mg/dl时最为显著[7]。从这里我们可以看出,重症急性胰腺炎患者的病死率受到血糖变异性的直接而深刻的影响。本研究结果表明,死亡患者平均血糖水平和血糖变异性均明显比生存患者高(P<0.05),和上述研究结果一致。
3.4 强化血糖控制对重症急性胰腺炎患者预后的影响
重症急性胰腺炎时机体处于严重应激状态,机体一方面会过度释放升糖激素,如高血糖素、糖皮质激素等,另一方面还会显著抵抗胰岛素,因此常常会引发应激性高血糖的出现。以往临床普遍认为,机体有很多保护性反应,患者的暂时性血糖升高只是其中一种,因此不需要过于严格地控制重症急性胰腺炎患者的血糖,中度的血糖升高是可以接受的。但是,近年来的相关临床研究表明,机体感染的易感性、炎症介质等均会在应激性高血糖的作用下增加,在这种情况下,机体的免疫功能会受到损害,使机体能量代谢障碍加重,从而使重症急性胰腺炎患者的病情加重,最终促进患者死亡率的显著增加[8]。本研究结果表明,观察组患者的胰腺感染率明显比对照组低(P<0.05),充分说明了这一点。因此,近年来,在危重症急性胰腺炎患者的治疗中,国内外医学学者均给予了强化胰岛素治疗以充分的重视。
Patel等医学学者在2006年对中风、心脏手术等ICU患者的前瞻性研究资料进行了深入的综合研究,结果发现,患者的总体死亡率能够在胰岛素疗法下得到显著的降低[9]。Vanden Berghe等医学学者深入研究了重症监护病房1548例成年重症急性胰腺炎患者的临床资料,为应激性高血糖的研究奠定了坚实的基础,和常规治疗相比,运用胰岛素对血糖进行严格的控制能够促进与脓毒症相关的器官功能障碍患者病死率的显著降低,同时也能够显著降低患者的败血症、急性肾衰发生率。从这里我们可以看出,重症急性胰腺炎患者感染相关并发症及病死率会在其血糖得到严格的控制的情况下显著降低。此外,也在2006年对1200例基础血糖水平在9.0mmol/L左右的ICU患者的前瞻性研究资料进行了研究,结果发现患者的并发症发生率能够在胰岛素强化疗法下得到显著的降低,但死亡率并不一定。此外,在对血糖进行严格控制的同时,胰岛素还能够促进TNF-α、IL-6、CRP合成等的有效降低。Vanden Berghe等医学学者本研究结果表明,治疗后观察组患者的血清IL-6和CRP水平均明显比对照组低(P<0.05)[10],和上述研究结果一致。
总之,强化血糖控制能够显著降低重症急性胰腺炎患者的血糖变异性,有效改善其预后,值得在临床推广。
[1] 中华医学会外科学会胰腺学组.重症急性胰腺炎诊治草案[J].中华外科杂志,2011,39(12):963-964.
[2] 陈岷,张伶俐,孙世明,等.糖尿病治疗药物新进展[J].中国药房, 2009,17(19):15081.
[3] 江春平,方庆安,陈玉泉.重症急性胰腺炎非手术治疗的探讨[J].南通医学院学报,2008,24(1):86-87.
[4] 柯涓,蔡维云.糖尿病患者围手术期使用胰岛素泵的临床研究[J].中国医药,2012,1(2):1031.
[5] 吴静,华一兵,马建华,等.2型糖尿病患者术后胰岛素治疗方案的比较研究[J].南京医科大学学报(自然科学版),2011,27(3): 2561.
[6] 胡兴国,张云翔,曾因明.危重病人应激性高血糖的研究进展[J].国外医学麻醉学与复苏分册,2010,26(3):140-143.
[7] 陶少宇,李宛霞.强化胰岛素治疗严格控制血糖对重症急性胰腺炎的影响[J].实用临床医学,2012,7(11):631.
[8] 奉典旭,韩峰,朱士驹,等.持续高血糖与急性胰腺炎早期病情发展的关系[J].中华普通外科杂志,2008,19(11):6611.
[9] Patel AH,Pittas AG.Does glycemic control with insulintherapy play a role for criticallyill patients in hospital[J].Can Med Assoc J,2012, 174(7):917-918.
[10] Van den Berghe G,Wouters P,Weekers F,etal.Intensive insulin therapy in critically ill patients[J].N Eng J Med,2011,345(19): 1359-1367.
