肝移植术后早期乳酸清除率与ALT和AST的相关性及对移植肝损伤的评估研究
2014-01-28王永刚谢聪颖王洪波李志伟邵丽芳牟劲松刘振文
王永刚,谢聪颖,王洪波,李志伟,邵丽芳,牟劲松,李 克,刘振文
原位肝移植已成为晚期肝病的有效治疗手段,但由于涉及供体肝切取、冷保存、手术再植入和开放血流再灌注等过程,肝损伤的发生在所难免,严重者可导致术后初期肝功能不良(initial poor graft function,IPGF)。有报道IPGF 的发生率为18.3%~36.2%,早期主要表现为肝特异性氨基转移酶的异常升高,并可直接影响患者的术后恢复和预后[1]。因此,如何评估早期肝损伤程度并及时采取必要的措施尤为重要。另外,由于手术过程中因移植肝的热/冷缺血、无肝期以及术中肝门阻断体循环淤血等均可产生大量的乳酸入体循环,而血循环中乳酸主要经肝脏代谢,肝损伤必然会影响乳酸的代谢及清除。近年来,有关肝移植围手术期乳酸浓度的变化已引起人们的关注[2-4]。然而,血乳酸的基础浓度并不能反映移植肝初期功能,早期乳酸清除率(early lactate clearance rate,ELCR)可动态反映乳酸的产生和清除速度,近年来越来越受到研究者的重视[5]。鉴于肝移植围手术期的特殊性,我们围绕术后ELCR与肝损伤后初期肝特异性氨基转移酶水平变化展开研究,旨在分析其相关性以及是否对术后初期移植肝功能有相应的评估价值。
1 对象与方法
1.1 对象 研究对象为我院肝胆外科中心2006年1月—2012年12月肝移植术后转入外科重症监护病房(surgical intensive care unit,SICU)的患者。排除标准:术后不伴高乳酸血症(血乳酸<4.1 mmol/L)者和术后6 h 内出现大出血、低灌注及休克等并发症者。符合标准的研究对象共301例,均在全麻下接受经典原位全肝移植。其中男248例,女53例,年龄为23~73(48.97±9.31)岁。
1.2 围手术期处理和数据采集
1.2.1 SICU 处理 患者肝移植术后立即转入SICU,经桡动脉放置导管用于持续监测动脉血压,采用Philip 公司生产的监护仪(MP50,Boblingen 有限公司,德国)监测生命体征。前6 h 常规重症监护及监测出入量,呼吸机辅助呼吸,逐渐麻醉复苏。常规治疗药物包括奥美拉唑40 mg 静脉滴注,预防性使用抗生素,适当的复苏液体包括葡萄糖液及人血白蛋白等。
1.2.2 生化检测 患者转入SICU 时立即采集静脉血送临床检验中心,全自动生化分析仪(BECKMAN-AU5400,Olympus Industrial 有限公司,日本)行血肝功能检测,其中包括ALT 和AST,并计算AST/ALT 比值。
1.2.3 血乳酸检测 患者分别于转入SICU 时以及6 h 后抽取桡动脉血,床旁血气分析仪(GEM®Premier 3000,Instrumentation Laboratory 有限公司,美国)测动脉血乳酸水平。
1.3 ELCR 计算 以患者转入SICU 即刻的动脉血乳酸基础值及6 h 后的血乳酸水平计算ELCR,ELCR=(血乳酸基础值-6 h 后血乳酸值)/血乳酸基础值×100%[5]。
1.4 统计学处理 采用CHISS 2005 软件进行统计分析。计量资料呈正态分布,以±s 表示。2 组间比较用成组t 检验或t'检验,多组间比较用单因素方差分析或Kruskal-Wallis 秩和检验,多重比较用q检验或秩和检验。ELCR 与氨基转移酶相关性分析用Person 相关分析。检验水准a=0.05。
2 结 果
2.1 ELCR 与肝特异性氨基转移酶水平相关性分析 301例接受原位肝移植患者术后ELCR 为6.00%~91.67%,平均(42.82±17.35)%。肝特异性氨基转移酶检测ALT 为208.00~5140.00(932.30±598.62)U/L,AST 为259.00~7777.00(1564.34±1224.95)U/L。AST/ALT 比值为0.73~7.27,平均1.71±0.77。ELCR 与ALT、AST 呈中度负相关(r 分别为-0.668、-0.602,P 均<0.001),而与AST/ALT 比值无相关性(r=0.077)。见图1~3。
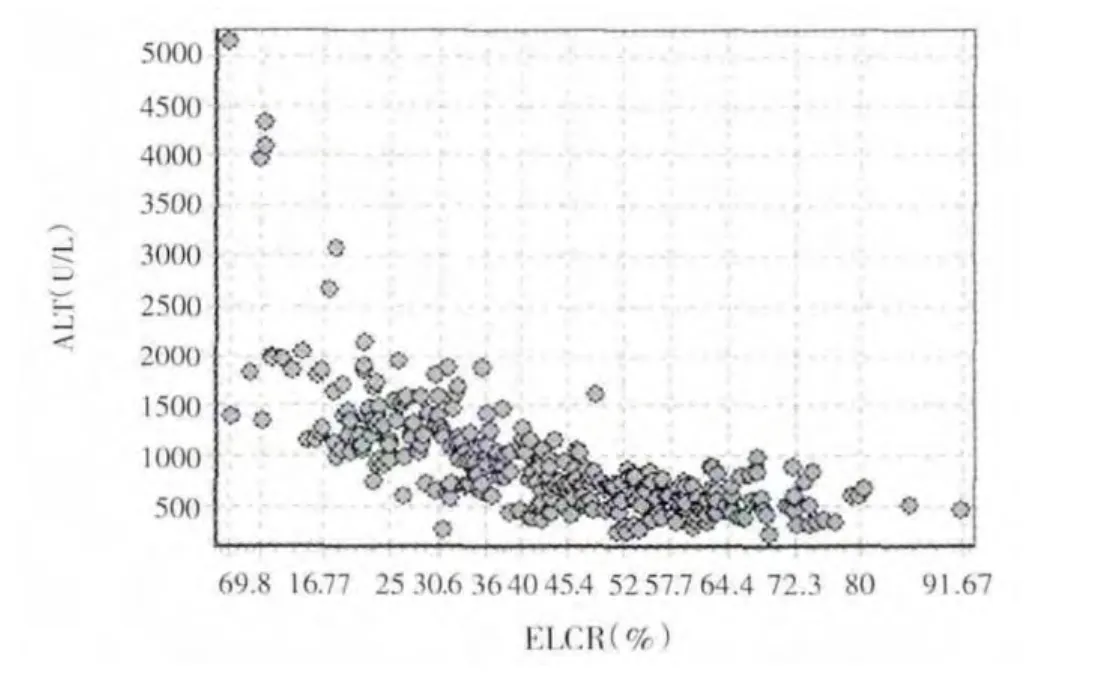
图1 ELCR 与ALT 相关性分析散点图Figure1 Scatter plot for the relationship between ELCR and ALT
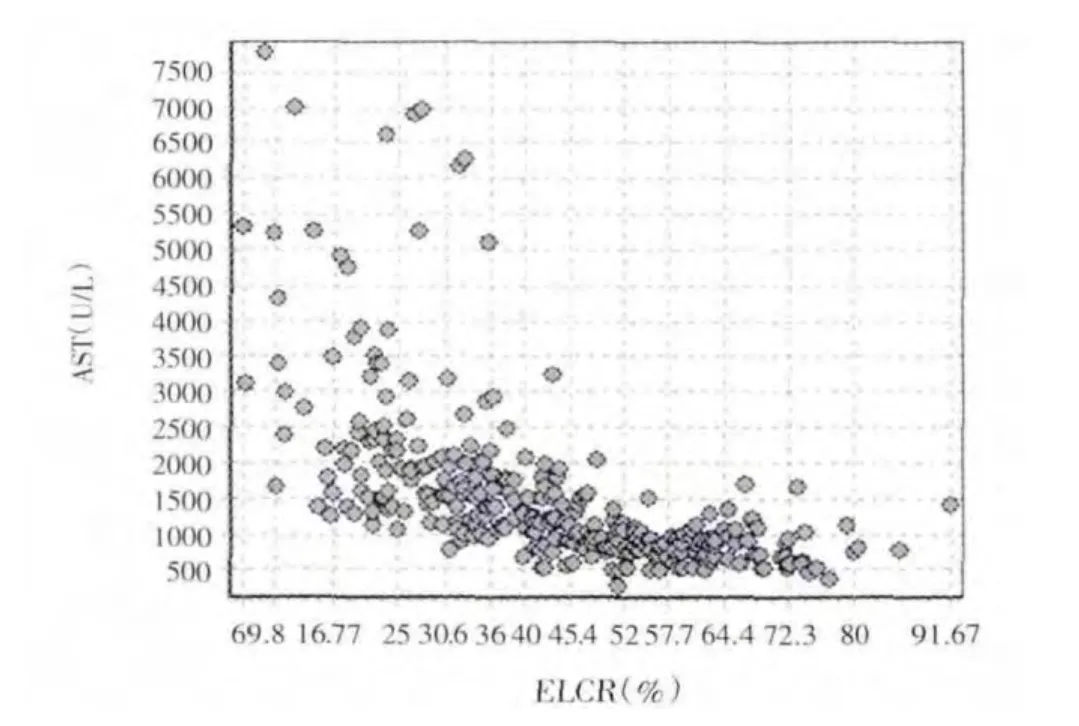
图2 ELCR 与AST 的相关性分析散点图Figure2 Scatter plot for the relationship between ELCR and AST
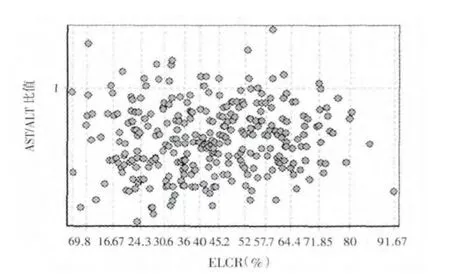
图3 ELCR 与AST/ALT 比值的相关性分析散点图Figure3 Scatter plot for the relationship between ELCR and AST/ALT ratio
2.2 ELCR 等级的构建
2.2.1 ELCR 分级 为了探寻用于ELCR 分级的界值,使各等级之间的肝损伤程度有明显差异且处于同一等级的肝损伤程度相当,以便利用ELCR 值估计肝损伤程度,本研究将301例的ELCR 以5%为单位进行连续分组,共分为15 组(表1)。检验各组ALT 水平差异情况,合并ALT 无统计学差异的组为同一ELCR 等级,最终将ELCR 分为若干等级组。因为第3、7、9 组数值呈非正态分布,所以组间差异用Kruskal-Wallis 秩和检验(H=187.513,P=0.000)。对15 个组进一步进行两两比较,结果显示1~4 组ALT 水平差异无统计学意义。将1~4 组合并为A组,对应的ELCR 值<25%,定为Ⅰ级;5~9 组组间差异无统计学意义,合并为B 组,对应25%≤ELCR值<50%,定为Ⅱ级;10~15 组组间差异无统计学意义,合并为C 组,对应50%≤ELCR 值<91.67%,定为Ⅲ级。这样按照ALT 水平将ELCR 分为Ⅰ、Ⅱ、Ⅲ共3 个等级,ELCR 值分别为<25%、25%~50%、≥50%。
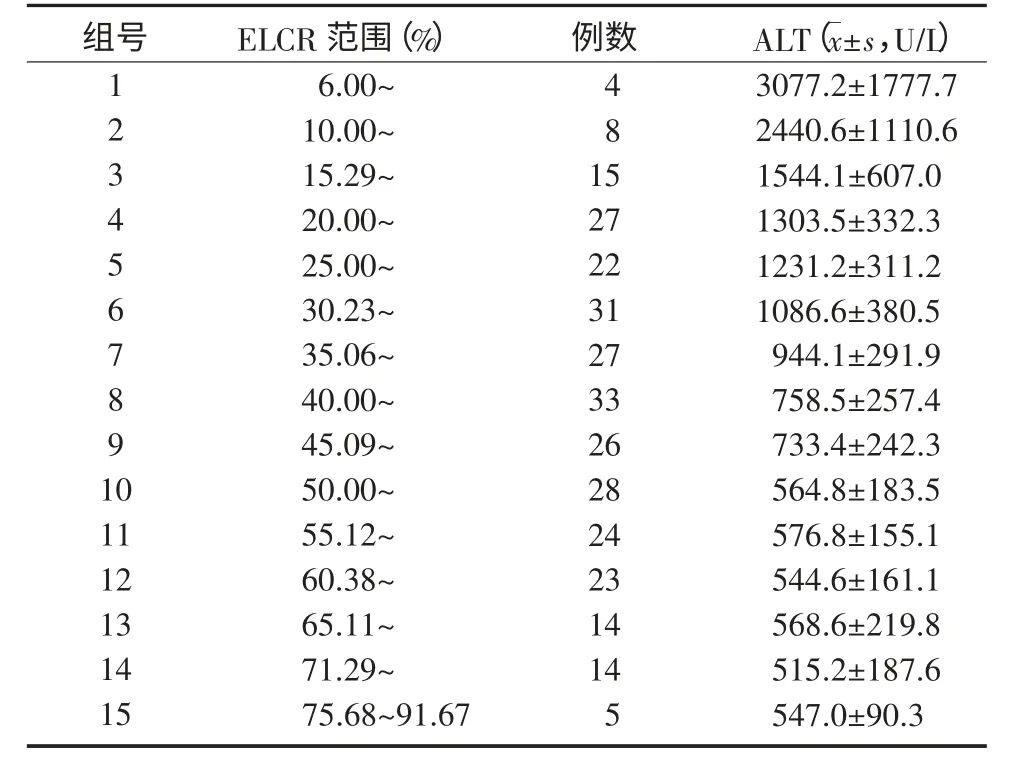
表1 ELCR 以5%为单位进行连续分组情况及各组ALT值Table1 Different ELCR groups(at the interval of 5%) and ALT level in each group
2.2.2 各ELCR 等级肝特异性氨基转移酶水平ELCR Ⅰ级(A 组)、Ⅱ级(B 组)和Ⅲ级(C 组)分别对应ALT 和AST 如表2 所示,3 组间ALT 和AST水平差异均有统计学意义,随着ELCR 等级增大,ALT 和AST 随之降低。
2.3 AST/ALT 比值与ELCR 关系 按AST/ALT 比值分为>1.0 组和≤1.0 组,AST/ALT>1.0 者占93.4%(281/301),≤1.0 者占6.6%(20/301)。2 组间ELCR差异无统计学意义(表3)。
3 讨 论
肝移植成功挽救了众多晚期肝病患者的生命,目前仍是晚期肝病有效的治疗手段,但其手术的系列过程中往往会导致程度不等的肝缺血-再灌注损伤,这种损伤目前仍是影响移植肝质量的重要因素,严重肝损伤可导致明确的IPGF,严重者会出现急性肝衰竭,影响到患者术后的恢复及远期生存质量,甚或影响到存活[1,6]。但如何快速评价术后早期肝损伤程度所致的移植肝功能不良,一直无明确的定论。术后早期凝血酶原时间影响因素较多,如凝血物质的大量消耗或输入等,TBIL 水平和腹水等同样如此。鉴于上述围手术期的干扰因素,有关肝功能的两个重要评分系统即终末期肝病模型和Child-Pugh 评分很难对术后初期肝功能进行快速准确的评判[7-8]。另外,虽然可利用吲哚菁绿(indocyanine green,ICG)排泄试验判断肝脏的合成与转化功能,在体内与体外评估肝功能的试验中均有报道[9-10],但在肝移植术后早期注射外源性的非治疗性药物并不现实,且ICG 排泄速率受肝脏血流量、高胆红素血症、血管扩张剂及胆汁排泄等影响。
表2 ELCR 3 个等级所对应的肝酶谱比较(±s,U/L)Table2 Comparison of ALT and AST levels among 3 ELCR grade groups (±s,U/L)
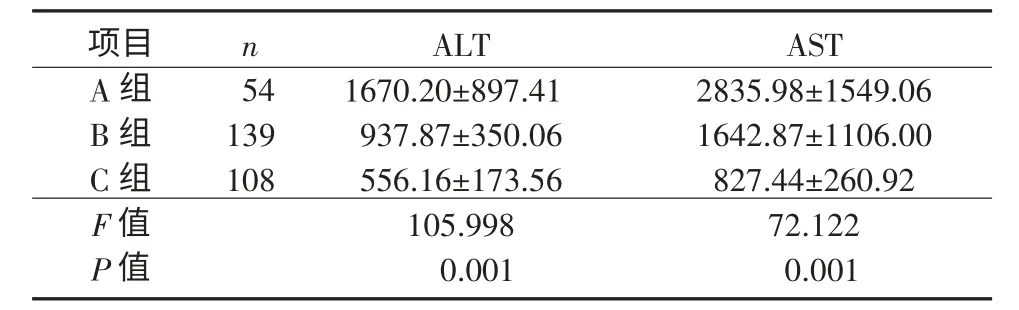
表2 ELCR 3 个等级所对应的肝酶谱比较(±s,U/L)Table2 Comparison of ALT and AST levels among 3 ELCR grade groups (±s,U/L)
注:组间两两比较用q检验。①ALT:A 组vs B 组,q=14.068,P≤0.010;A 组vs C 组,q=20.589,P≤0.010;B 组vs C 组,q=9.166,P≤0.010。②AST:A 组vs B 组,q=10.430,P≤0.010;A 组vs C 组,q=16.893,P≤0.010;B 组vs C 组,q=8.911,P≤0.010
项目A 组B 组C 组F 值P 值n 54 139 108 ALT 1670.20±897.41 937.87±350.06 556.16±173.56 105.998 0.001 AST 2835.98±1549.06 1642.87±1106.00 827.44±260.92 72.122 0.001
表3 AST/ALT>1.0 组与AST/ALT≤1.0 组间ELCR 水平比较(±s,%)Table3 Comparison of ELCR levels between AST/ALT ratio>1.0 group and AST/ALT ratio ≤1.0 group (±s,%)

表3 AST/ALT>1.0 组与AST/ALT≤1.0 组间ELCR 水平比较(±s,%)Table3 Comparison of ELCR levels between AST/ALT ratio>1.0 group and AST/ALT ratio ≤1.0 group (±s,%)
项目≤1.0 组>1.0 组t'值P 值n 20 281 ELCR 38.99±16.79 43.09±17.38 1.053 0.304
近年来研究证实,早期肝酶谱升高是肝损伤的首要表现,尤其是ALT 和AST 的异常升高,损伤初期肝酶谱升高常超过40 倍参考值上限,这也是肝缺血-再灌注损伤的特点[11-13]。ALT 和AST 升高越明显,肝损伤就越重,但具体水平和程度关系并不明确。考虑到肝脏修复功能非常强大,ALT 和AST经常会很快下降并在1 周左右恢复正常,因此术后早期水平更有意义[14-15]。
乳酸是机体或组织无氧代谢过程中糖酵解的产物,主要经肝脏代谢后由肾脏排泄。重症患者常有乳酸代谢紊乱,产生高乳酸血症(血乳酸>4.0 mmol/L)。不过,基础乳酸水平受到的影响因素较多,而其动态变化水平即乳酸清除率往往更能反映患者的实际危重程度,而乳酸的清除又离不开肝脏。目前ELCR 水平越来越受到重视,认为可通过其判断某些重症患者的预后等,而且在SICU 进行床旁动态检测非常方便快速。肝移植者由于移植肝的缺血性损伤(包括热/冷缺血),加之术中无肝期及阻断肝周围大静脉势必会导致血乳酸聚集,临床中亦可见到此类患者转入SICU 后基础乳酸水平较高[16]。有研究认为,肝移植术后24 h 血乳酸清除率与肝移植术后早期并发症的发生率密切相关,24 h 血乳酸清除率<34.5%是预测肝移植患者术后早期并发症发生的简易和准确的指标[17],但24 h 的时间窗影响因素较多,ELCR 更能反映组织器官当时的实际情况[6]。Rivers 等[18]报道,针对脓毒症休克的患者6 h 内实施并完成早期目标导向的血流动力学治疗可显著降低病死率。确诊后早期6 h 又被称为“黄金6小时”,因此我们选择术后早期6 h乳酸清除率进行分析研究。Wu 等[8]曾分析了222例肝移植术后ELCR,有45例(20.3%)伴明确IPGF,并认为ELCR≤24.8%可很好预测IPGF(灵敏度为99.5%,特异度为88.9%)。
鉴于此,本研究针对肝移植术后ELCR 和肝特异性氨基转移酶变化特点进行相关性分析。结果显示,术后初期肝转氨酶变化较大,ALT 为208.00~5140.00(932.30±598.62)U/L,AST 为259.00~7777.00(1564.34±1224.95)U/L。ELCR 与术后初期ALT 及AST 均有较好的相关性,呈中度负相关,即肝特异性氨基转移酶水平越高,血乳酸清除能力越差,即ELCR 越低。
进一步对ELCR 值进行统计学处理,建立了3个有统计学差异性等级:Ⅰ级(<25%)、Ⅱ级(25%~50%)和Ⅲ级(≥50%)。Ⅰ级、Ⅱ级和Ⅲ级分别对应的ALT 水平为(1670.20±897.41)U/L、(937.87±350.06)U/L 和(556.16±173.56)U/L,AST 水平为(2835.98±1549.06)U/L、(1642.87±1106.00)U/L 和(827.44±260.92)U/L,3 组间ALT 和AST 水平差异有统计学意义,随着ELCR 等级增大,ALT 和AST水平随之降低。值得注意的是,本研究通过统计学处理得到的ELCR 的Ⅰ级水平与相关文献报道的实际观察值吻合[8],即当ELCR<25%时肝功能较差,提示术后IPGF 的发生。由此看出,相对于肝特异性氨基转移酶,本研究所构建的3 个不同ELCR等级可初步便捷地反映不同的术后肝功能状态。
若按ELCR 等级将对应的肝功能分为Ⅰ级、Ⅱ级和Ⅲ级,那么Ⅰ级预示存在IPGF,Ⅱ级虽不一定伴有IPGF,但Ⅲ级一定是明显优于Ⅱ级,Ⅱ级则可能代表了一个中度损伤等级。早期Nanashima 等[19]认为,IPGF 发生是指在肝移植术后72 h 内ALT 和(或)AST 升高,其连续2 次检测水平>1500 U/L,若出现低于<1500 U/L 则被认为是无IPGF。但从本研究得出,肝移植术后ALT 和AST 并不在一个水平上变化,因此将其作为同等水平判断IPGF 显然不妥。虽然既往多数学者认为肝损伤一般出现AST/ALT 比值>1.0,但从我们的研究结果看,有93.4%的病例AST/ALT 比值>1.0,有6.6%≤1.0,2组ELCR 差异无统计学意义。因为本研究AST/ALT比值≤1.0 的样本量仅有20例,所以有待扩大样本量来进一步验证。
在收集病例时我们也发现,极少数术后患者动脉血不伴高乳酸血症,按纳入标准未能列入本研究。考虑是因为供体肝损伤较轻、无肝期短或手术顺利总时间短,无明显的乳酸蓄积,临床发现这类患者一般术后均恢复较好。
综上所述,乳酸代谢在一定程度上反映了肝脏的合成与转化功能,肝缺血-再灌注损伤的肝特异性氨基转移酶变化较大而且检测相对复杂,但临床上动脉血乳酸水平可在SICU 床旁通过血气分析即可快速获得,并能方便实施动态监测。因此,ELCR在一定程度上可替代肝特异性氨基转移酶,对肝移植术后初期肝损伤程度进行初步分级评估并预测IPGF 的发生,以指导临床早期预警并进行相应干预,最终达到改善预后及提高术后生存率的目的。
[1] Chen H,Peng CH,Shen BY,et al.Multi-factor analysis of initial poor graft function after orthotopic liver transplantation[J].Hepatobiliary Pancreat Dis Int,2007,6(2):141-146.
[2] Jansen TC,van Bommel J,Bakker J.Blood lactate monitoring in critically ill patients:a systematic health technology assessment[J].Crit Care Med,2009,37(10):2827-2839.
[3] Murphy ND,Kodakat SK,Wendon JA,et al.Liver and intestinal lactate metabolism in patients with acute hepatic failure undergoing liver transplantation[J].Crit Care Med,2001,29(11):2111-2118.
[4] De Gasperi A,Mazza E,Corti A,et al.Lactate blood levels in the perioperative period of orthotopic liver transplantation[J].Int J Clin Lab Res,1997,27(2):123-128.
[5] Nguyen HB,Rivers EP,Knoblich BP,et al.Early lactate clearance is associated with improved outcome in severe sepsis and septic shock[J].Crit Care Med,2004,32(8):1637-1642.
[6] Nativ NI,Maguire TJ,Yarmush G,et al.Liver defatting:an alternative approach to enable steatotic liver transplantation[J].Am JTransplant,2012,12(12):3176-3183.
[7] Gallegos-Orozco JF,Vargas HE.Liver transplantation:from Child to MELD[J].Med Clin North Am,2009,93(4):931-950.
[8] Wu JF,Wu RY,Chen J,et al.Early lactate clearance as a reliable predictor of initial poor graft function after orthotopic liver transplantation[J].Hepatobiliary Pancreat Dis Int,2011,10(6):587-592.
[9] Ho CM,Dhawan A,Hughes RD,et al.Use of indocyanine green for functional assessment of human hepatocytes for transplantation[J].Asian J Surg,2012,35(1):9-15.
[10] Kawaguchi Y,Ishizawa T,Miyata Y,et al.Portal uptake function in veno-occlusiveregionsevaluated by real-timefluorescent imaging using indocyanine green[J].JHepatol,2013,58(2):247-253.
[11] Bahde R,Spiegel HU.Hepatic ischaemia-reperfusion injury from bench to bedside[J].Br JSurg,2010,97(10):1461-1475.
[12] Ardite E,Ramos C,Rimola A,et al.Hepatocellular oxidative stress and initial graft injury in human liver transplantation[J].JHepatol,1999,31(5):921-927.
[13] Dufour DR,Lott JA,Nolte FS,et al.Diagnosis and monitoring of hepatic injury.II.Recommendations for use of laboratory tests in screening,diagnosis,and monitoring[J].Clin Chem,2000,46(12):2050-2068.
[14] Giannini EG,Testa R,Savarino V.Liver enzyme alteration:a guide for clinicians[J].CMAJ,2005,172(3):367-379.
[15] Seeto RK,Fenn B,Rockey DC.Ischemic hepatitis:clinical presentation and pathogenesis[J].Am J Med,2000,109(2):109-113.
[16] Orii R,Sugawara Y,Hayashida M,et al.Peri-operative blood lactate levels in recipients of living-related liver transplantation[J].Transplantation,2000,69(10):2124-2127.
[17] 吴健锋,管向东,陈娟,等.24 h乳酸清除率预测肝移植早期发生并发症临床价值研究[J].中国实用外科杂志,2011,31(4):325-327.
[18] Rivers E,Nguyen B,Havstad S,et al.Early goal-directed therapy in the treatment of severe sepsis and septic shock[J].NEngl JMed,2001,345(19):1368-1377.
[19] Nanashima A,Pillay P,Verran DJ,et al.Analysis of initial poor graft function after orthotopic liver transplantation:experience of an Australian single liver transplantation center[J].Transplant Proc,2002,34(4):1231-1235.
