腹腔镜下手术治疗早期宫颈癌的疗效及其影响因素分析
2013-11-15李春芳
李春芳
目前医疗技术不断进步,腹腔镜的适用范围越来越广泛,由原来用于良性病变的微创治疗发展到适用于恶性肿瘤的治疗,并且由于腹腔镜治疗的诸多优点也越来越受到医务人员与患者的好评。宫颈癌的腹腔镜治疗首次是由1991年由Canis[1]报道,阐述了腹腔镜用于根治早期宫颈癌创伤小、出血少、恢复快及住院时间短的诸多优点。以往不论早期或晚期宫颈癌均采用开腹广泛全子宫切除术与淋巴结清扫术给患者造成了巨大的创伤,但随着妇科普查的深入,三阶梯检查法的实行,早期宫颈癌的检出率越来越高,加之临床医师腹腔镜技术的日趋娴熟,为临床开展腹腔镜根治早期宫颈癌提供了基础。我院就2008年1月至2009年12月的37例早期宫颈癌患者采用不同手术方式治疗,对其临床疗效进行分析。
1 资料与方法
1.1 一般资料
选择2008年1月至2009年12月我院收治的Ⅰa~Ⅱa期宫颈癌患者37例,患者均经宫颈液基细胞学检查、HPV检测与阴道镜及活检确诊为宫颈癌。,按患者意愿及自身情况(腹部和或盆腔手术史)分为腹腔镜组20例与开腹组17例。腹腔镜组年龄39~59岁,中位年龄51.2岁;Ⅰa期5例,Ⅰb期7例,Ⅱa期8例;3例因妇科普查发现异常就诊,17例因出现临床症状就诊,主要临床表现有阴道不规则出血、白带量增多、接触性出血;病理检查结果均为鳞癌;无高血压、心脏病史,无盆腹腔重大手术史。开腹组年龄40~62岁,中位年龄53.6岁;Ⅰa期2例,Ⅰb期5例,Ⅱa期10例;2例因妇科普查时发现异常就诊,15例因出现阴道不规则出血、白带量增多、接触性出血等症状就诊。病理检查结果1例为腺癌,16例为鳞癌;3例曾行剖宫产手术;1例曾因右侧输卵管妊娠破裂行右侧输卵管切除术;无高血压、心脏病史。
1.2 方法
1.2.1 诊断及确定分期 患者均经宫颈液基细胞学检查、HPV检测、阴道镜及活检确诊为宫颈癌;至少由两位副主任医师以上的医生进行检查后确定患者的临床分期。
1.2.2 手术治疗 腹腔镜组腹腔镜下行全子宫切除术。下推膀胱,游离约1 cm输尿管,切除阴道1 cm,从阴道取出切除的子宫,缝合阴道残端。分别行左右侧髂总、髂内、髂外、闭孔、腹股沟的淋巴结清扫,后腹膜不缝合,于腹壁切口处放置盆腔引流管,或从阴道放置T形管并外接引流袋。开腹组逐层切开腹壁,行全子宫切除术,手术流程与腹腔镜组相同。从阴道内放置T形引流管并外接引流袋。
1.2.3 随访 对两组患者进行跟踪随访3年,了解患者术后情况及并发症发生情况。
1.3 评价指标
术中指标:两组患者手术时间、术中出血量、术中输血量及淋巴结清扫数量。术后指标:肛门排气时间、排便时间、盆腔引流量、术后体温恢复时间、术后3 d的WBC值、Hb值及住院时间。随访指标:对两组患者跟踪随访3年,记录患者术后满意度、肠粘连发生率、阴道残端复发、淋巴囊肿及下肢肿胀的发生率。
1.4 统计学处理
应用SPSS13.0软件包进行分析,计量资料采用均数±标准差表示,采用t检验比较差异,计数资料的比较采用χ2检验,P<0.05有统计学意义。
2 结果
2.1 两组患者术中情况
腹腔镜组术中出血量及术中输血量较开腹组少,且差异非常明显(P<0.01);手术时间及淋巴结清扫数量两组比较差异不明显(P>0.05),见表1。
表1 两组患者术中情况比较(s)
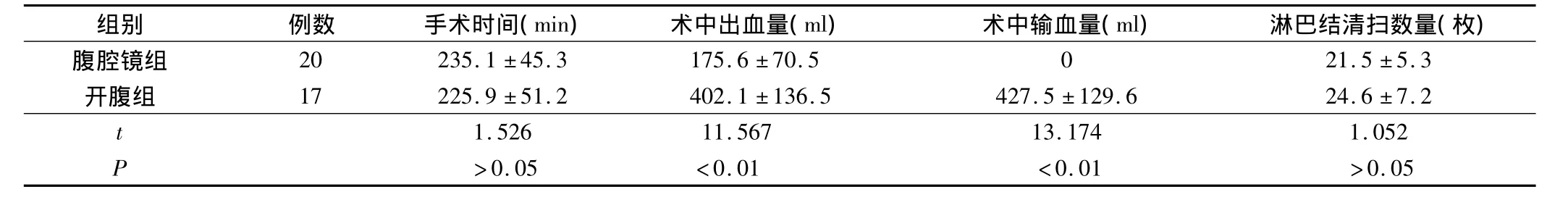
表1 两组患者术中情况比较(s)
组别 例数 手术时间(min)术中出血量(ml)术中输血量(ml)淋巴结清扫数量(枚)腹腔镜组20 235.1 ±45.3 175.6 ±70.5 0 21.5 ±5.3开腹组 17 225.9 ±51.2 402.1 ±136.5 427.5 ±129.6 24.6 ±7.2 t 1.526 11.567 13.174 1.052 P >0.05 <0.01 <0.01 >0.05
2.2 两组患者术后情况
腹腔镜组术后肛门排气时间、排便时间、术后3 d Hb值与住院天数较开腹组有优势:其中术后排便时间两组比较差异有非常统计学意义(P<0.01),排气时间、术后3 d Hb值及住院天数两组比较差异明显(P<0.05),而盆腔引流量、术后体温恢复时间、术后3 d WBC值两组比较差异无显著性(P>0.05),见表2。
表2 两组患者术后情况比较(s)

表2 两组患者术后情况比较(s)
组别 例数 肛门排气时间(d)术后排便时间(d)盆腔引流量(ml)术后体温恢复时间(d)术后3d WBC(×109/L)术后3d Hb(g/L)住院时间(d)腹腔镜组 20 2.1 ±0.4 3.6 ±1.1 230.5 ±98.6 2.6 ±0.4 8.4 ±2.1 108.4 ±13.6 9.6 ±1.2开腹组 17 3.6 ±0.6 5.2 ±1.4 253.1 ±103.5 3.1 ±0.5 8.9 ±2.6 90.0 ±10.5 11.5 ±2.3 t 4.159 6.879 2.031 3.589 1.985 5.024 5.261 P <0.05 <0.01 >0.05 >0.05 >0.05 <0.05 <0.05
2.3 两组患者随访情况
对两组患者进行跟踪随访3年,腹腔镜组术后满意度高,肠粘连发生率低,与开腹组相比差异有显著性(P<0.01),淋巴囊肿发生率较开腹组低,差异明显(P<0.05);两组患者术后尿潴留、下肢肿胀发生率比较差异无显著性(P>0.05),两组均未出现阴道残端复发,见表3。

表3 两组患者随访情况比较(例,%)
3 讨论
3.1 腹腔镜手术与开腹手术术中情况比较
腹腔镜在外科手术的应用越来越广泛,由于临床医务人员技术的娴熟,恶性肿瘤由原来腹腔镜手术的相对禁忌逐渐放宽。腹腔镜用于宫颈癌的治疗关键在于能否将腹膜后的淋巴结清扫干净,开腹手术由于术野宽,可操作的范围广,切除数目一般在20个左右,而腹腔镜可使组织及病灶放大,可清楚得观察到各组淋巴结,特别是一部分被髂血管遮盖、闭孔与腹股沟深部的淋巴结,理论上腹腔镜手术可以清除更多数量的淋巴结,只要操作者手法熟练可以清除得更全面、更彻底[2-3]。但实际中由于淋巴结位置或操作者手法的熟练程度的关系,往往不能很好得体现这个优势。在本次研究中腹腔镜组清除的淋巴结数量为(21.5±5.3)个,与开腹组相比虽无统计学意义,但仍较开腹组少,原因是少部分淋巴结紧贴血管或位置不佳,使操作者难于良好的切除。腹腔镜有创伤小、出血少、恢复快的优点,特别是对于恶性肿瘤手术,传统的宫颈癌开腹手术腹部切口较大、手术损伤大、术中出血多,有许多患者需要术中给予输血,因此从短期疗效看,腹腔镜下的早期宫颈癌手术疗效可以达到甚至优于传统开腹手术的疗效[4],而在本次研究中显示腹腔镜组的术中出血量、术中输血量都明显优于开腹组,这与腹腔镜对患者机体损害小有关;术后的肛门排气与排便时间、住院天数也比开腹组短,这与腹腔镜手术对患者盆腹腔环境干扰较小有关;术后3天的Hb值比开腹组高,这与腹腔镜术中出血量少相关,这也体现了腹腔镜手术微创的优势。但术后3天的WBC值两种手术方式差异不明显,说明无论哪种手术方式,都会对机体造成一定的炎症状态。有许多国内外学者对腹腔镜与开腹手术行广泛全子宫切除进行了大量的研究,证实了腹腔镜手术的诸多优势,在Schindlbeck等[5]的研究中就明确说明了腹腔镜手术的安全性、微创、术后恢复快,对患者术后复发相关性不明显。
3.2 腹腔镜手术与开腹手术并发症的比较
并发症也是医务人员及患者关心的问题,宫颈癌手术属于妇科的大型手术,对患者机体损害较大,术中并发症有大血管、神经、输尿管、膀胱与肠道的损伤,在此37例患者中均未出现术中的并发症,因此并未对此项进行统计分析。而术后并发症往往多种多样,或轻微或严重,如尿潴留、肠粘连、盆腹腔淋巴囊肿、下肢淋巴回流障碍引起肿胀,或有麻木感[6]。本次研究也统计了以上的并发症,发现尿潴留与淋巴囊肿的发生率两种手术方式均较高,尿潴留是常见的术后并发症,两组差异不明显,其发生与支配膀胱功能的交感神经损伤有关,有学者提出在行广泛性全子宫切除术时保留盆腔神经以降低膀胱与直肠的功能障碍[7]。腹腔镜由于其放大的功能能更清楚的观察到盆腔神经,防止对其造成损伤[8]。淋巴囊肿发生率腹腔镜组明显低于开腹组。曹世姣等[9]认为这与腹腔镜能放大淋巴管,并对细小的淋巴管断端进行电凝,降低了淋巴囊肿的发生率相关。
恶性肿瘤术后复发的问题是医务人员与患者都非常关注的话题,许多医务人员和(或)患者认为腹腔镜手术难以彻底的切除病灶,清扫淋巴结效果差于开腹手术[10],因此放弃腹腔镜手术。手术切除范围与淋巴结清扫数量是影响手术疗效的主要因素,但从本次入组研究的所有患者的术后病理结果表明:两组患者的切缘阳性率差异不明显,淋巴结清扫数量进行比较,开腹组较腹腔镜组多,但差异亦不明显。并且许多国内外的研究显示腹腔镜手术并不对宫颈癌的复发造成不良的影响,符淳、周灿权等[11]从分子学角度研究了腹腔镜对宫颈癌细胞种植与转移能力的影响,结果显示腹腔镜手术并不促进肿瘤细胞的种植与转移。在本次研究中对两组患者的阴道残端的检查情况进行比较,术后3年均未出现复发,说明腹腔镜手术与开腹手术一样能很好的完成早期宫颈癌手术的操作,并且不增加近期复发的机率。目前腹腔镜治疗宫颈癌仍局限于早期,对于中、晚期的宫颈癌还未见明确的报道,并且也有学者认为中、晚期宫颈癌仍应行开腹手术治疗,以保证足够的切除范围,避免复发[12]。在本次研究中只跟踪随访3年,结果显示腹腔镜的疗效肯定,但并未进行5年生存率的统计,因此对于5年的生存率及复发率等远期疗效指标,还有待临床进一步研究。
[1]Canis M,Mage G,Wattiez A,et al.Does endoscopic surgery have a role in radical surgery of cancer of the cervix uteri〔J〕.J Gynecol Obstet Biol Reprod(Paris),1991,20(7):997.
[2]Chalermchockchareonkit A,Tekasakul P,Chaisilwattana P,et al.Laparoscopic hysterectomy versus abdominal hysterectomy for severe pelvic endometriosis〔J〕.Int J Gynaecol Obstet,2012,116(2):109.
[3]郭红丽.腹腔镜下宫颈癌根治术32例疗效观察〔J〕.山东医药,2010,50(47):74.
[4]Lee E J,Kang H,Kim D H.A comparative study of laparoscopic radical hysterectomy with radical abdominal hysterectomy for early-stage cervical cancer:a long-term follow-up study〔J〕.Eur J Obstet Gynecol Reprod Biol,2011,156(1):83.
[5]Schindlbeck C,Klauser K,Dian D,et al.Comparison of total laparoscopic,vaginal and abdominalhysterectomy〔J〕.Arch Gynecol Obstet,2008,277(4):331.
[6]杨 婧,吕东昊,何 佳,等.腹腔镜手术分期和治疗宫颈癌疗效与安全性系统评价〔J〕.中国循证医学杂志,2010,10(5):592.
[7]Nedeem R,Aburustum M D.Laparoscopy 2003:Oncologic prespective〔J〕.Clin Obstet Gynecol,2003,46(1):61.
[8]Ramirez PT,Soliman PT,Schmeler KM,et al.Laparoscopic and robotic techniques for radical hysterectomy in patients with early-stage cervical cancer〔J〕.Gynecol Oncol,2008,110(3 Suppl 2):S21.
[9]曹世姣,张广亮,夏伟兰.腹腔镜与开腹广泛子宫切除加盆腔淋巴结清扫术治疗早期宫颈癌的疗效比较〔J〕.实用医学杂志,2012,28(7):1132.
[10]沈宏伟,曾海涛,牛 刚,等.腹腔镜全子宫切除术治疗宫颈原位癌临床分析〔J〕.腹腔镜外科杂志,2010,15(10):730.
[11]符 淳,周灿权,刘凤英,等.早期宫颈癌腹腔镜手术对肿瘤种植和转移能力相关分子表达的影响〔J〕.中国内镜杂志,2008,14(5):457.
[12]李晓霞,盛修贵.早期宫颈癌广泛性宫颈切除术研究进展〔J〕.中华肿瘤防治杂志,2012,19(8):638.
