急性胰腺炎床旁严重度指数和无害性胰腺炎评分对急性胰腺炎预后的评估价值
2013-10-19李新晁康姚佳燕钟碧慧陈旻湖
李新 晁康 姚佳燕 钟碧慧 陈旻湖
·论著·
急性胰腺炎床旁严重度指数和无害性胰腺炎评分对急性胰腺炎预后的评估价值
李新 晁康 姚佳燕 钟碧慧 陈旻湖
目的评价急性胰腺炎床旁严重度指数(BISAP)与无害性胰腺炎评分(HAPS)评估急性胰腺炎(AP)预后的价值。方法回顾性分析2003年1月至2010年12月中山大学附属第一医院收治的442例AP患者资料,计算BISAP和HAP评分,绘制受试者工作特征(ROC)曲线并计算曲线下面积(AUC),分析它们对AP严重度、局部并发症、器官功能不全、预后的评估价值,并与传统的Ranson评分进行比较。结果442例AP患者中,73例(16.5%)为重症急性胰腺炎(SAP)。BISAP评分预测SAP、局部并发症、器官功能不全、病死结局的AUC分别是0.90(95%CI:0.86~0.93)、0.82(95%CI:0.76~0.89)、0.93(95%CI:0.89~0.96)、0.93(95%CI:0.87~0.98)。BISAP评分和Ranson评分上述4项指标的AUC差异无统计学意义。HAP评分预测轻症急性胰腺炎(MAP)的特异性为85%,阳性预测值95%,AUC为0.73(95%CI:0.67~0.79)。将BISAP和HAP评分相结合,2种评分均异常的患者发生不良结局的风险逐渐升高。结论BISAP评分对AP预后的评估价值与Ranson评分相当,但更为简便。HAP评分能简单且准确地预测MAP的预后,BISAP和HAP评分相结合有助于更好地判断AP患者的预后。
急性胰腺炎; BISAP评分; HAP评分; 预后; 评分系统
急性胰腺炎(acute pancreatitis,AP) 是临床常见的急腹症之一,其中重症急性胰腺炎(severe acute pancreatitis,SAP)约占20%,常出现全身及局部并发症,病死率高达10%~30%[1]。早期进行预后评估有助于及时启动监护及采取相应治疗措施,从而改善患者的临床结局。临床上常用的AP预后评分包括APACHEⅡ评分、Ranson评分[2]、Balthazar CT严重指数(CT severity index,CTSI)。APACHEⅡ评分因项目繁多且计算方法复杂,临床实用价值有限。Ranson评分在临床应用最为广泛,但需入院48 h才能完成评分,无法动态评估病情,且11项指标相对较多,计算复杂。CTSI评分也需要48~72 h才能准确评估AP预后[3]。因此,临床上需要更简便且能早期评估AP预后的指标或评分系统。近年新制定了一些AP预后评分——急性胰腺炎床旁严重度指数(bedside index for severity in acute pancreatitis,BISAP)与无害性急性胰腺炎评分(harmless acute pancreatitis score,HAPS)。国外大样本回顾性研究及前瞻性研究初步证实了BISAP预测AP严重度尤其是病死风险的价值[4-6]。HAP评分是一种预测轻症急性胰腺炎(mild acute pancreatitis,MAP)的评分方法,研究显示其预测MAP结局的特异性为97%,阳性预测值为98%[7]。本研究应用上述2个评分系统分析AP患者的临床资料,并以Ranson评分作为参照,评价它们对AP预后的评估价值。
材料和方法
一、研究对象
收集2003年1月至2010年12月中山大学附属第一医院就诊的具有完整临床资料的AP患者。AP诊断依据2006年美国胃肠病学院及其实践委员会制定的《急性胰腺炎诊治指南》的标准[8]。SAP诊断依据2007年美国胃肠病学会制定的 《美国胃肠病学会关于急性胰腺炎的声明》标准[9]。
二、研究方法
收集患者入院后相关检查结果,采用相应指标于入院24 h内计算BISAP和HAP评分,入院48 h内计算Ranson评分,根据评分结果进行严重度和预后评价。Ranson评分根据病因分为非胆源性和胆源性两种。非胆源性[2]入院时的5项指标:(1)年龄>55岁;(2)WBC>16×109/L;(3)血糖>11.1 mmol/L;(4)LDH>350 U/L;(5)AST>250 U/L。入院48 h后的6项指标:(1)血细胞比容下降>10%;(2)BUN增加>1.8 mmol/L;(3)血 Ca2+<2.0 mmol/L;(4)PaO2<60 mm Hg(1 mm Hg=0.133 kPa);(5)碱缺失>4 mmol/L;(6)液体丢失>6 L。胆源性[10]入院时的指标:(1)年龄>70岁;(2)WBC>18×109/L;(3)血糖>11.1 mmol/L;(4)LDH>400 U/L;(5)AST>250 U/L。入院48 h后的6项指标:(1)血细胞比容下降>10%;(2)BUN增加>0.72 mmol/L;(3)血Ca2+<2.0 mmol/L;(4)PaO2<60 mmHg;(5)碱缺失>5 mmol/L;(6)液体丢失>6 L。每项1分,≥3分提示为SAP。BISAP评分[4]:(1)BUN>17.9 mmol/L;(2)精神障碍(Glasgow评分<15分);(3)全身炎症反应综合征(systemic inflammatory response syndrome,SIRS)的4项诊断标准中≥2项阳性;(4)年龄>60岁;(5)影像学发现胸腔积液。每项1分,≥3分提示为SAP。HAP评分[7]:(1)无反跳痛和肌紧张;(2)血细胞比容正常(异常:男性>43%,女性>39.6%);(3)血肌酐正常(异常:>177 μmol/L)。HAP评分3项均无异常定义为无害,提示为MAP,有一项或一项以上异常定义为非无害。评价的预后指标为:局部并发症(胰腺坏死、胰腺脓肿、假性囊肿),器官衰竭,病死。
三、统计学处理

结 果
一、一般情况
共纳入AP患者442例,其中男性255例,女性187例,年龄11~95岁,平均55岁。AP病因:胆源性228例(51.6%),特发性105例(23.8%),酒精性50例(11.3%),高脂血症性20例(4.5%),肿瘤、手术、药物、ERCP等39例(8.8%)。SAP共73例(16.5%),其中出现胰腺局部并发症42例(9.5%),器官功能衰竭41例(9.3%),两者同时出现10例(2.3%),病死9例(2.0%)。
二、BISAP评分和Ranson评分对AP严重度及预后的评估价值
Ranson评分≥3分共75例,评估MAP的中位数及四分位间距为1.0(1.0~0),SAP为2.0(3.0~2.0);BISAP评分≥3分共53例,评估MAP、SAP的中位数及四分位间距分别为1.0(1.0~0)、3.0(4.0~2.0)。2种评分的差异均有统计学意义(P<0.001),但预测SAP的敏感性、特异性、阴性预测值、阳性预测值、约登(Youden)指数的差异均无统计学意义(图1a,表1)。
BISAP评分和Ranson评分预测AP局部并发症、器官功能不全和病死结局的AUC差异及敏感性、特异性、阳性预测值、阴性预测值、Youden指数均无统计学意义(图1b、c、d,表1)。SAP 患者病死9例,其中BISAP评分≥3分7例, 2分2例,Ranson评分均≥3分。
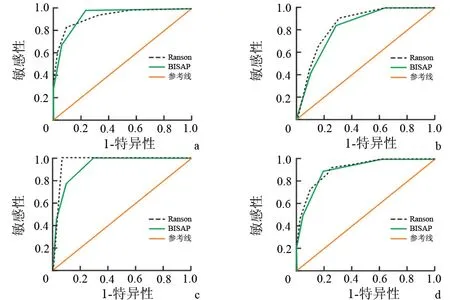
图1BISAP评分和Ranson评分评估重症急性胰腺炎(a)、局部并发症(b)、器官功能不全(c)、病死结局(d)的ROC曲线
三、HAP评分预测MAP的价值
442例患者中,HAP评分为无害性胰腺炎236例(53.4%),其中MAP符合率达95.3%,评分为非无害性胰腺炎206例,其中SAP符合率为30.1%。两者比较差异有统计学意义(P<0.01)。HAP评分预测MAP的AUC为0.73(95%CI:0.67~0.79),评分为无害性胰腺炎预测MAP的敏感性为61%,特异性为85%,阳性预测值高达95%,阴性预测值为30%,Youden指数为0.46。
将BISAP≥3分或Ranson≥3分的病例根据HAP评分结果分为无害性胰腺炎组与非无害性胰腺炎组。BISAP≥3分的53例中7例为无害性胰腺炎,46例为非无害性胰腺炎。无害性胰腺炎组中1例(14%)为SAP ,非无害性胰腺炎组中35例(76%)为SAP ,无害性胰腺炎组SAP发生率明显降低(P=0.005)。无害性胰腺炎组无1例器官功能不全,非无害性胰腺炎组器官功能不全27例(59%),无害性胰腺炎组器官功能不全发生率明显降低(P=0.004)。Ranson≥3分的75例中17例为无害性胰腺炎,58例为非无害性胰腺炎。无害性胰腺炎组中4例(24%)为SAP ,非无害性胰腺炎组44例(76%)为SAP,无害性胰腺炎组SAP发生率明显降低(P<0.001)。无害性胰腺炎组器官功能不全2例(12%),非无害性胰腺炎组器官功能不全32例(55%),无害性胰腺炎组器官功能不全发生率明显降低(P=0.004)。
四、BISAP评分和HAP评分相结合评估AP严重度
根据2种评分结果分为3组:第1组,BISAP评分<3分且HAP评分为无害,定义为2种评分均正常;第2组,BISAP评分≥3分或HAP评分为非无害,定义为2种评分有一种异常;第3组,BISAP评分≥3分且HAP评分为非无害,定义为2种评分均异常。2种评分均异常组发生SAP、胰腺并发症、器官功能不全、病死的比例最高(表2)。
讨 论
传统的胰腺炎评分标准难以实现早期简便的AP预后评估。在近年新制定的评分中,APACHE O评分在APACHEⅡ评分的基础上加上了肥胖指标评分,计算更加复杂[11],BALI评分包含了临床未广泛应用的指标IL-6[12],因此实际应用价值有限。另外一些评分则仅关注了SAP患者的病死风险[13-14],并不适用于所有AP患者的预后评估。一些研究发现单项预测指标如IL-6[15-16]、降钙素原[17]、血清淀粉样蛋白A[18]等与AP的预后有关,然而这些研究多数为单中心小样本的研究,其研究结果临床应用价值有限[19]。CRP是目前被广泛应用的单项预测指标,但其评估AP预后需要发病48 h以后,不适宜早期评估[20]。一些研究发现BUN及其动态变化可以预测AP病死风险[21-22],其应用价值有待进一步验证。因此,上述评分或指标均不能早期简便评估AP预后。

表1 BISAP评分和Ranson评分对急性胰腺炎严重度和预后指标的评估比较
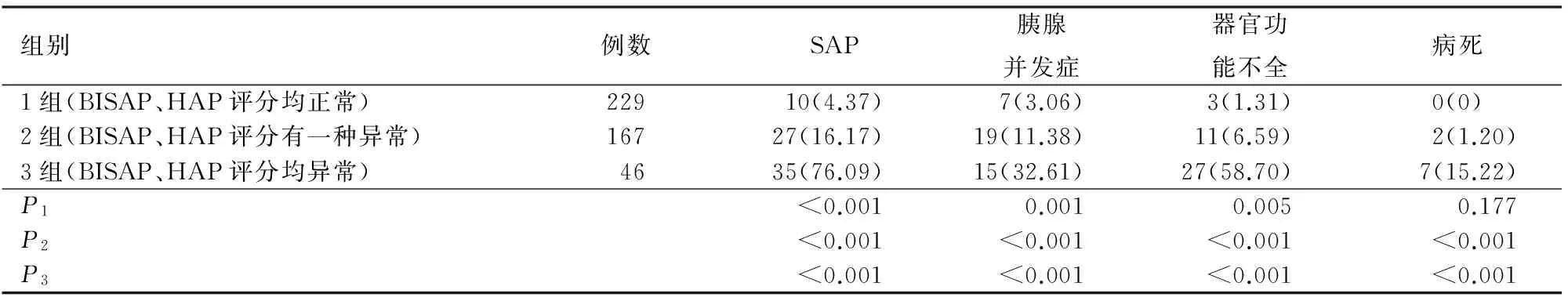
表2 BISAP评分和HAP评分相结合评估急性胰腺炎预后的结果[例(%)]
注:BISAP评分<3分或HAP评分为无害,定义为正常,BISAP评分≥3分或HAP评分为非无害,定义为异常;P1为1组和2组比较的P值,P2为2组和3组比较的P值,P3为1组和3组比较的P值
最近报道的BISAP评分仅包含5项指标,计算简便,且可于入院24 h内完成。国外一项前瞻性的研究[5]显示,BISAP评分≥3分较BISAP评分<3分的患者发生器官功能不全的风险升高7.4倍,发生持续性器官功能不全的风险升高12.7倍,但该研究并未详细评估BISAP评分≥3分预测器官功能不全的诊断价值。另一项研究[6]发现,BISAP评分≥3分发生SAP(该研究将SAP定义为器官功能不全持续48 h以上)的风险升高7.3倍,发生胰腺坏死的风险升高4.8倍;BISAP评分≥3分评估SAP和胰腺坏死的AUC分别为0.81和0.78,同Ranson和APACHE-Ⅱ评分相比,差异无统计学意义。但该研究认为BISAP评分需计算SIRS评分,因此并不简便,较Ranson评分并无明显优势。
本研究结果显示,BISAP评分与传统的Ranson评分在预测SAP、局部并发症、器官功能不全、病死结局方面无统计学差异,提示BISAP评分对AP的严重度及预后的评估价值与Ranson评分相似。SIRS在AP疾病进程中起重要作用,研究显示AP患者早期出现SIRS与AP严重度相关[23]。SIRS评分只需收集生命体征和血常规数据,可迅速获得,便于临床使用,因此本研究认为,SIRS评分不会降低BISAP评分的简便程度。
以往的研究初步证实,BISAP评分的优势为对病死结局有很好的预测价值,其预测病死结局的AUC为0.82(0.67~0.95)[4-6]。本研究中BISAP评分≥3分预测病死结局的AUC为0.92(95%CI:0.86~0.98),高于以往的研究,与Ranson评分相比差异无统计学意义。BISAP评分≥3分预测病死结局的敏感性为4项预测指标中最高(78%),提示BISAP评分对AP病死风险的预测价值较高。
BISAP评分具有以下优势:(1)所有评分项目均可于入院24 h内获得,可以实现早期评估;(2)评分项目少,易于计算,便于临床使用;(3)各评分项目均极易获取,为常见临床资料及检查项目。在中国,许多基层医院缺乏CT或血气分析仪等设备,难以实现Ranson或APACHEⅡ等评分,而BISAP评分项目容易获取,便于在基层医院推广。
HAP评分创新性地提出了预测MAP的方法,目前关于该评分的研究很少。本研究结果显示,HAP评分预测MAP的特异性为85%,阳性预测值为95%,与文献报道相似[7],提示其预测MAP价值较高。为进一步探索其应用价值,本研究首次将HAP评分和BISAP、Ranson评分相结合,对BISAP评分或Ranson评分预测为SAP的患者用HAP评分结果进一步分析,结果发现在这些患者中,如果HAP评分为无害性胰腺炎,则患者发生SAP、器官功能不全风险均明显低于非无害性胰腺炎,且无害性胰腺炎组无1例病死。研究显示,Ranson评分<3分多数为MAP,Ranson评分≥6分多数为SAP,其病死率>50%,然而对于评分在3~5分之间的患者,其预后难以判断[24]。本研究发现,Ranson评分≥3分者再按照HAP评分进行分析,能更好地判断患者的预后,可能有助于解决这一难题。由于HAP评分非常简便,临床上容易完成并迅速作出判断,有助于避免对患者的过度监护和治疗,在一定程度上降低医疗费用。
一项最新的研究发现,目前所有的AP评分对AP时的持续性器官功能不全的评估价值均为中等,都难以实现非常精确地评估器官功能不全发生的风险[25]。该研究提出将9种AP评分系统相结合评估AP预后的方法。该方法评估预后较为准确,但方法过于复杂,没有临床价值。本研究将较为简便的BISAP评分和HAP评分相结合,根据2种评分均正常、1种评分有异常、2种评分均异常的分组将患者发生不良结局的风险分为低、中、高3种,并进一步制定诊疗措施。在更精确的评分制定之前,这种方法可以作为一种很好的过渡。
[1] Whitcomb DC. Acute pancreatitis. N Engl J Med,2006,354: 2142-2150.
[2] Ranson JH,Rifkind KM,Roses DF,et al. Prognostic signs and the role of operative management in acute pancreatitis. Surg Gynecol Obstet,1974,139: 69-81.
[3] Greer SE, Burchard KW.Acute pancreatitis and critical illness:a pancreatic tale of hypoperfusion and inflammation.Chest,2009,136:1413-1419.
[4] Wu BU,Johannes RS,Sun X,et al. The early prediction of mortality in acute pancreatitis:a large population-based study.Gut,2008,57:1698-1703.
[5] Singh VK,Wu BU,Bollen TL,et al.A prospective evaluation of the bedside index for severity in acute pancreatitis score in assessing mortality and intermediate markers of severity in acute pancreatitis. Am J Gastroenterol,2009,104:966-971.
[6] Papachristou GI,Muddana V,Yadav D,et al. Comparison of BISAP,Ranson′s,APACHE-Ⅱ, and CTSI scores in predicting organ failure, complications,and mortality in acute ancreatitis.Am J Gastroenterol,2010,105:435-441.
[7] Lankisch PG,Weber-Dany B,Hebel K,et al. The harmless acute pancreatitis score: a clinical algorithm for rapid initial stratification of nonsevere disease. Clin Gastroenterol Hepatol,2009,7:702-705.
[8] Banks PA, Freeman ML;Practice Parameters Committee of the American College of Gastroenterology.Practice guidelines in acute pancreatitis.Am J Gastroenterol,2006,101:2379-2400.
[9] American Gastroenterological Association (AGA) Institute on "Management of Acute Pancreatits" Clinical Practice and Economics Committee; AGA Institute Governing Board.AGA Institute medical position statement on acute pancreatitis. Gastroenterology,2007 ,132:2019-2021.
[10] Ranson JH. Etiological and prognostic factors in human acute pancreatitis: a review. Am J Gastroenterol,1982,77:633-638.
[11] Johnson CD, Toh SK, Campbell MJ.Combination of APACHE-Ⅱ score and an obesity score (APACHE-O) for the prediction of severe acute pancreatitis.Pancreatology,2004,4:1-6.
[12] Spitzer AL,Barcia AM,Schell MT,et al. Applying Ockham′s razor to pancreatitis prognostication: a four-variable predictive model. Ann Surg,2006,243: 380-388.
[13] Ueda T,Takeyama Y,Yasuda T,et al. Simple scoring system for the prediction of the prognosis of severe acute pancreatitis.Surgery,2007,141:51-58.
[14] Harrison DA,D′Amico G,Singer M. The Pancreatitis Outcome Prediction(POP) Score:a new prognostic index for patients with severe acute pancreatitis. Crit Care Med,2007,35:1703-1708.
[15] Pezzilli R, Billi P, Miniero R,et al. Serum interleukin-6,interleukin-8,and beta 2-microglobulin in early assessmentof severity of acute pancreatitis. Comparison with serum C-reactive protein. Dig Dis Sci,1995,40: 2341-2348.
[16] Mayer J, Rau B, Gansauge F, et al. Inflammatory mediators in human acute pancreatitis: clinical and pathophysiological implications. Gut,2000,47: 546-552.
[17] Mofidi R, Suttie SA, Patil PV,et al. The value of procalcitonin at predicting the severity of acute pancreatitis and development of infected pancreatic necrosis:systematic review.Surgery,2009,146:72-81.
[18] Mayer JM, Raraty M, Slavin J, et al. Serum amyloid A is a better early predictor of severity than C-reactive protein in acute pancreatitis. Br J Surg,2002,89: 163-171.
[19] Sigounas DE, Tatsioni A, Christodoulou DK,et al.New prognostic markers for outcome of acute pancreatitis: overview of reporting in 184 studies.Pancreas,2011,40:522-532.
[20] Wu BU, Johannes RS, Sun X, et al. Early changes in blood urea nitrogen predict mortality in acute pancreatitis. Gastroenterology,2009,137:129-135.
[21] Wu BU, Bakker OJ, Papachristou GI, et al. Blood urea nitrogen in the early assessment of acute pancreatitis: an international validation study.Arch Intern Med,2011,171:669-676.
[22] Mofidi R, Patil PV, Suttie SA, et al. Risk assessment in acute pancreatitis.Br J Surg,2009,6:137-150.
[23] Mofidi R, Duff MD, Wigmore SJ, et al. Association between early systemic inflammatory response, severity of multiorgan dysfunction and death in acute pancreatitis.Br J Surg,2006,93:738-744.
[24] Gravante G, Garcea G, Ong SL,et al. Prediction of mortality in acute pancreatitis: a systematic review of the published evidence. Pancreatology,2009,9:601-614.
[25] Mounzer R, Langmead CJ, Wu BU,et al. Comparison of existing clinical scoring systems to predict persistent organ failure in patients with acute pancreatitis. Gastroenterology,2012,142:1476-1482.
EvaluationofBISAPandHAPscoringsysteminpredictingprognosisofacutepancreatitis
LIXin,CHAOKang,YAOJia-yan,ZHONGBi-hui,CHENMin-hu.
Departmentofgastroenterology,TheFirstAffiliatedHospitalofSunYat-senUniversity,Guangdong510080,China
Correspondingauthor:ZHONGBi-hui,Email:sophiazhong@hotmail.com
ObjectiveTo evaluate the bedside index for severity in acute pancreatitis (BISAP) and harmless acute pancreatitis (HAP) scoring system in predicting prognosis of acute pancreatitis (AP).MethodsA total of 442 AP patients, who were admitted to The First Affiliated Hospital of Sun Yat-sen University from January 2003 to December 2010, were retrospectively studied. BISAP and HAP scores were evaluated respectively. The value of BISAP and HAP scores in predicting severity, local complications, organ failure and mortality were measured by the area under the curve (AUC) of receiver operator characteristic curve (ROC), and it was compared with that of traditional Ranson′s score.ResultsAmong 442 patients, 73 patients (16.5%) were diagnosed to have severe acute pancreatitis (SAP). AUC for BISAP score in predicting SAP, local complications, organ failure and mortality were 0.90 (95%CI:0.86~0.93),0.82(95%CI:0.76~0.89),0.93(95%CI:0.89~0.96),0.93(95%CI: 0.87~0.98). There were no statistically significant differences in AUCs of the four prognostic parameters between BISAP and Ranson′s score. The specificity, positive predictive value (PPV), and AUC of HAP score in predicting mild AP were 85%, 95% and 0.73 (95%CI:0.67~0.79). The risk of dismal prognosis increased when both BISAP and HAP score were abnormal.ConclusionsBISAP and Ranson′s score have comparable ability in predicting prognosis of patients with AP. However, BISAP score is simpler. HAP score is a simple and accurate method for predicting prognosis of patients with mild AP. Combination of BISAP score with HAP score can better help predict the prognosis of AP patients.
Acute pancreatitis; BISAP score; HAP score; Prognosis; Scoring systems
2012-12-14)
(本文编辑:吕芳萍)
10.3760/cma.j.issn.1674-1935.2013.03.004
广东省自然科学基金资助(8151008901000103)
510080 广州,中山大学第一附属医院消化内科
钟碧慧,Email:sophiazhong@hotmail.com
