某院近5年感染病原菌分布与耐药性变化的分析
2013-06-23袁灵姝赵希玲
袁灵姝 赵希玲 栗 艳
(辽宁省丹东市中心医院,辽宁 丹东 118002)
某院近5年感染病原菌分布与耐药性变化的分析
袁灵姝 赵希玲 栗 艳
(辽宁省丹东市中心医院,辽宁 丹东 118002)
目的 探讨近 5 年医院感染病原菌的构成及耐药谱的动态变化,为临床用药提供依据。方法 采用 Microscan Walk Away 40SI 全自动细菌鉴定仪鉴定菌种,采用微量肉汤稀释法测定抗菌药物敏感性。结果 共收到标本 21610 份,检出阳性标本 9603 份,总菌株培养检出阳性率为 44.4%;检出菌株前 5 位依次为大肠埃希菌,肺炎克雷伯杆菌,铜绿假单胞菌,表皮葡萄球菌,阴沟肠杆菌。结论 临床医师应参考药敏结果合理选用抗菌药物。定期进行耐药性监测有助于了解我院细菌耐药性变迁,为临床经验用药提供依据。
革兰阴性杆菌;革兰阳性球菌;抗菌药物;耐药性
随着现代医学的不断发展,特别是抗菌药物的广泛应用,细菌耐药性已成为全球化的问题,给临床治疗带来困难。对医院感染病原菌的分布及耐药进行分析,不仅能指导临床科学用药,控制和预防耐药菌的产生,还能探讨医院感染菌的变迁,对有效控制医院感染有重要意义[1]。笔者对本院近5年临床分离病原菌的分布及耐药情况进行回顾性分析,以期为制定经验性治疗方案和细菌耐药性的防治提供依据。
1 材料与方法
1.1 菌株来源
将2007年至2011年临床科室送检的有效标本21610份,进行病原菌培养并分离菌株,并进行细菌鉴定和药敏试验。
1.2 仪器与试剂
德灵公司 MicroScanauto Scan-4 型全自动细菌鉴定分析仪及其配套阴性复合型检测仪;美洛培南纸片(30 μg/片)。
1.3 细菌鉴定及药敏试验方法
采用微量肉汤稀释法, 美国德灵公司 Microscan WalkAway 40SI型全自动细菌鉴定仪进行细菌鉴定,药敏试验按照美国临床实验室国家标准化委员会(NCCLS)制定的标准微量肉汤稀释法进行,测定细菌的MIC。

表1 2007~20011年主要病原菌构成比(%)

表2 革兰阴性杆菌对抗菌药物的耐药率(%)
2 结 果
2.1 分离菌株阳性率
所收集标本中检出阳性标本9603份,阳性率为 44.4%。
2.2 5年主要病原菌构成比
分离的阳性菌中,革兰阴性杆菌6866株(71.5%),革兰阳性球菌2727株(28.4%),真菌10株(0.1%),见表1。
2.3 主要革兰阴性杆菌对常用抗菌药物的耐药率
见表2。
2.4 主要革兰阳性球菌对常用抗菌药物的耐药率
见表3。
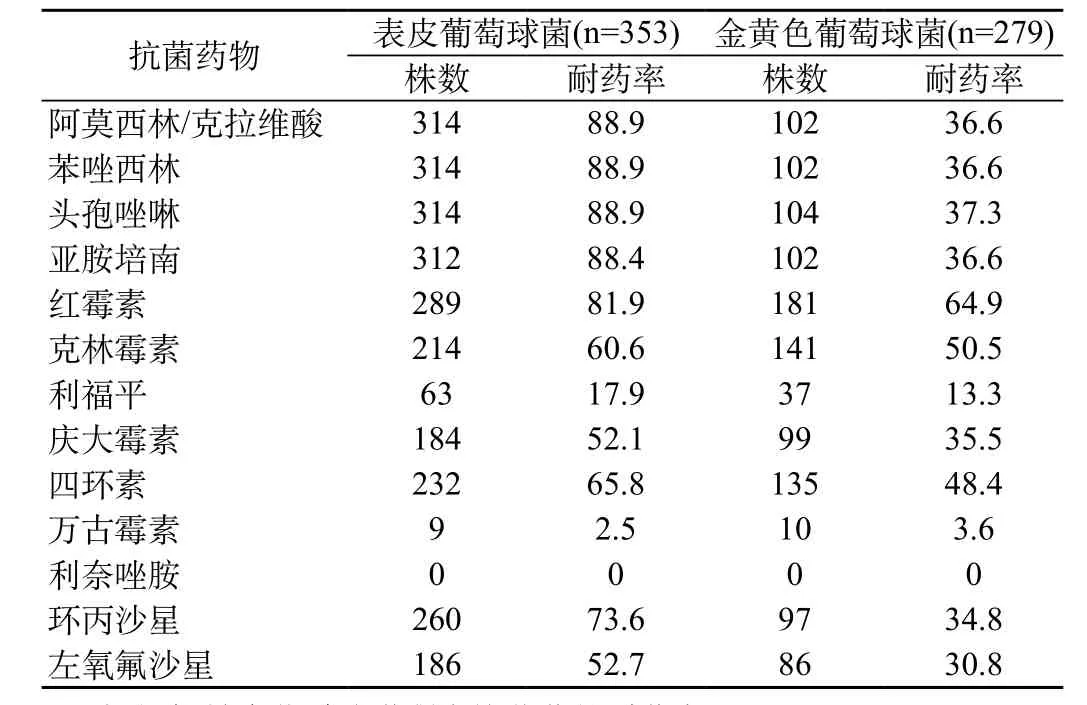
表3 革兰阳性球菌对抗菌药物的耐药率(%)
2.5 铜绿假单胞菌对喹诺酮类抗菌药的耐药率见表4。

表4 铜绿假单胞菌对喹诺酮类抗菌药的耐药率(%)
2.6 哌拉西林/他唑巴坦对大肠埃希菌、铜绿假单胞菌的耐药率见表5。
3 讨 论
从菌株分离结果来看,革兰阴性杆菌检出率较高,为71.5%,明显高于革兰阳性球菌28.4%的检出率,革兰阴性杆菌前几名依次为大肠埃希菌、肺炎克雷伯杆菌、铜绿假单胞菌,与文献报道相似[2]。而真菌的检出率较低,只有0.1%,与文献报道的有显著差异[3]。

表5 哌拉西林/他唑巴坦对大肠埃希菌、铜绿假单胞菌的耐药率(%)
我院大肠埃希菌、肺炎克雷伯杆菌的检出率较高,二者属条件致病菌,常定植于人体的肠道及口咽部,目前已成为医院感染的主要致病菌。大肠埃希菌对亚胺培南、头孢菌素类耐药率较低,对氨苄西林、哌拉西林耐药率>30%,对庆大霉素、妥布霉素耐药率>50%,对喹诺酮类药物环丙沙星、加替沙星、左氧氟沙星耐药率>70%,这与喹诺酮类药物近年来的广泛使用导致细菌耐药性升高有关。肺炎克雷伯杆菌对氨苄西林/舒巴坦钠的耐药率>50%,对氨苄西林、环丙沙星的耐药率>40%,对替卡西林/克拉维酸、头孢西丁、庆大霉素、妥布霉素、加替沙星、左氧氟沙星耐药率>30%,对三、四代头孢菌素、氨曲南、亚安培南耐药率较低,但已产生潜在耐药性,值得注意。铜绿假单胞菌的耐药性相当严重,对多数抗菌药物的耐药率>30%,耐药率<30%抗菌药物只有哌拉西林/他唑巴坦、头孢他啶、亚胺培南和阿米卡星,该菌对抗菌药物有自然抵抗力,尤其感染重症患者和长期住院免疫力低下的患者。铜绿假单胞菌的耐药机制相当复杂,多种耐药机制相互作用,从而导致临床多重耐药菌株的不断出现[4]。阴沟肠杆菌对头孢西丁、头孢唑啉的耐药率>90%,对阿莫西林/克拉维酸、氨苄西林的耐药率>85%,对其他B-内酰胺类和头孢菌素类的耐药率也大多高于30%,耐药率低的有哌拉西林/他唑巴坦、亚胺培南及阿米卡星。
革兰阳性球菌中表皮葡萄球菌、金黄色葡萄球菌、溶血葡萄球菌的检出率较高,并且耐药情况比较严重。表皮葡萄球菌对大多数抗菌药物的耐药率>50%,对阿莫西林/克拉维酸、苯唑西林、头孢唑啉、亚安培南的耐药率>85%,仅对万古霉素、利福平、利奈唑胺的耐药率较低,耐药率分别为2.5%、17.9%、0。金黄色葡萄球菌对红霉素、克林霉素的耐药率>50%,对多数抗菌药物的耐药率>30%,对万古霉素、利福平利奈唑胺、的耐药率分别为3.6%、13.3%、0。表皮葡萄球菌、金黄色葡萄球菌对常用抗菌药物的耐药性,尤其是耐万古霉素菌株的出现,提示单凭经验用药很难达到治疗效果,建议临床用药参考药敏结果,慎重使用抗菌药物[5]。
由于氟喹诺酮类抗菌药物的高耐药率近年来临床少用于铜绿假单胞菌,该菌对此类药物的敏感性逐渐得到恢复而使其耐药率逐渐下低。哌拉西林/他唑巴坦对阴性杆菌尚为敏感,但敏感度在逐年下降而其耐药率逐渐上升。碳青霉烯类亚胺培南对非发酵杆菌、肠杆菌科细菌有较高的抗菌活性[6],耐药率低,但对铜绿假单胞菌的耐药率有所上升,建议需加强此特殊使用级抗菌药物的临床使用与管理。
由于病原菌的临床分布和耐药性存在区域性,不同地区、不同医院的菌种构成和耐药性也处于不断变化中,因此,实验室应连续地开展监测,不断地总结相关资料,为控制医院感染和经验用药、合理用药提供有力依据[7]。一方面,有助于临床医师早期的正确的经验性抗菌药物治疗以取得较好的临床疗效,另一方面,可以避免由于抗菌药物的滥用而导致细菌耐药性的增加。
[1]周燕萍,蔡俊.本院常见病原菌分布及耐药性情况分析[J].重庆医学,2009,38(23):3012-3014.
[2]郑祥云,甘日宝,范淑华,等.2008~2009年医院感染病原菌的临床分布及耐药性分析[J].海峡药学,2011,23(3):171-174.
[3]唐韵,潘丽萍,章蓓蕾.5年感染病原菌分布与耐药性变化分析[J].中华医院感染学杂志,2010,20(8):1149-1151.
[4]卢文添,李贞铭,吴清坛,等.575例革兰阴性菌的耐药性监测与分析[J].齐齐哈尔医院学报,2011,32(3):349-351.
[5]孙洪华,马维娜,野丽丽.2009年医院感染病原菌分布及耐药性分析[J].中国实验诊断学,2011,15(12):2158-2160.
[6]费君,李家斌.200720~09年安徽省痰标本中分离的革兰阴性菌耐药性监测[J].中国抗生素杂志,2011,36(12):948-951.
[7]李莉,苏维奇,付桂霞,等.2007年青岛市立医院医院感染病原菌的临床分布及耐药性分析[J].中华医院感染学杂志,2009,19(7): 829-831.
Distribution of Pathogens and Antimicrobial Resistance During Last 5 Years in A Hospital
YUAN Ling-shu, ZHAO Xi-ling, LI Yan
(Dandong Central Hospital, Dandong 118002, China)
ObjectiveTo discuss the distribution of pathogens and change in antimicrobial resistance during the last 5years. Antimicrobial agents should be used rationally based on the results of susceptibility testing.MethodsAutomatic bacteria identification system of Microscan Walk Away 40SI was applied to identify strains. Broth microdilution method was used to measure de sensitivity of antibacterial agents.ResultsDuring the last 5 years,21610 samples were obtained and the positive samples were 9603, accounted for 44.4%.The top five strains in order were Escherichia coli, Klebsiella pneumoniae, Pseudomonas aeruginosa, Staphylococcus epidermidis,Enterobacter cloacae.ConclusionsClinicians should select rationally antimicrobial drugs according to the test result of the pathogens sensitivity to drugs. The monitoring of drug resistance regularly conduces to learn the changes of antimicrobial resistance of our province and can provide the basis of clinical experience for medication.
Gram-negative bacilli; Gram-positive coccus; Antimicrobial drugs; Resistance
R56
:B
:1671-8194(2013)04-0018-03
