个性化角膜切口白内障手术对角膜源性散光的影响
2013-05-28龚雁朱金玉吴越王育文袁建树
龚雁 朱金玉 吴越 王育文 袁建树
近年来,随着白内障手术逐步向屈光手术方向转化,人们对白内障术后视力的要求日益提高。为了让患者获得最佳的视觉质量,我们在角膜地形图引导下,
采用个性化角膜切口,使切口位于角膜最大屈光轴方向,利用手术源性散光来减小术前存在的低度散光,以获得良好的裸眼视力。我们选择术前角膜散光1~2 D的患者,分别采用常规11:00处透明角膜切口和位于角膜最大屈光度径线上透明角膜切口,对比2组患者术前、术后角膜散光值及裸眼视力状况,现报告如下。
1 资料与方法
1.1 资料 收集2011年1月~2012年1月在本院眼科中心行白内障摘出联合人工晶状体植入术的年龄相关性白内障患者90例(106眼),其中男性48例(53眼)、女性42例(53眼);年龄50~82岁,平均70.3岁。术前视力(对数视力):3.5~4.5。术前利用角膜地形图仪NIDEK OPD—Scan(ARK.10000)检查排除各种原因所致的角膜不规则散光,所选病例术前角膜散光值均为1~2 D。排除标准包括:高度近视、青光眼、糖尿病眼底病变、角膜病变、葡萄膜炎(色素膜炎)、既往眼手术或眼外伤史、术中发生手术并发症的患者。入选患者根据随机数字表的方法分成2组:试验组53眼,切口位于角膜最大屈光轴方向;对照组53眼,切口位于角膜11:00处方向。2组之间年龄、性别、术前裸眼视力,术前散光度差异均无统计学意义。
1.2 方法 患者平卧位,采用表面麻醉,术前用盐酸奥布卡因滴术眼3次,手术均由同一术者完成透明角膜切口白内障超声乳化手术。手术过程均顺利,前囊口居中、无撕裂,无术中及术后并发症。术后常规局部应用抗炎,预防感染对症治疗,未发生严重术后并发症。试验组:角膜最大屈光轴方向行透明角膜隧道切口,外切口于角膜缘透明处,切口宽3.2mm,内切口于透明角膜内约1.5~2mm处进入前房,距该切口顺时针3个钟点位角膜缘内0.5mm处作辅助切口;前房内注入黏弹剂,行直径5~6mm连续环形撕囊,充分水分离和水分层后,超声乳化晶状体核;应用灌吸系统清除残留的皮质,注入黏弹剂并植入折叠型人工晶状体后,清除黏弹剂,水密切口,轻压确认无渗漏,不缝切口,手术结束。对照组:主切口均位于上方角膜缘11:00处方位,外切口于角膜缘透明处,切口宽3.2mm,内切口于透明角膜内1.5~2mm处进入前房,2:00处方位辅助切口,其他手术步骤同试验组。患者均采用折叠型人工晶状体,型号不完全一致,使术后屈光状态尽量接近0~-0.25 D。
分别观察记录术前及术后1周、1个月、3个月患者的裸眼视力、角膜散光度,其中视力检查以对数视力表为标准。
1.3 统计学处理 采用SPSS13.0统计软件进行数据处理,2组样本之间采用配对样本t检验。比较2组角膜散光度,采用对数视力表比较2组术前、术后裸眼视力,P<0.05为差异有统计学意义。
2 结果
2组间术前裸眼视力差异无统计学意义;术后1周,试验组和对照组的裸眼视力差异无统计学意义;术后1个月和术后3个月,试验组裸眼视力显著优于对照组,差异有统计学意义(P<0.05,表1)。
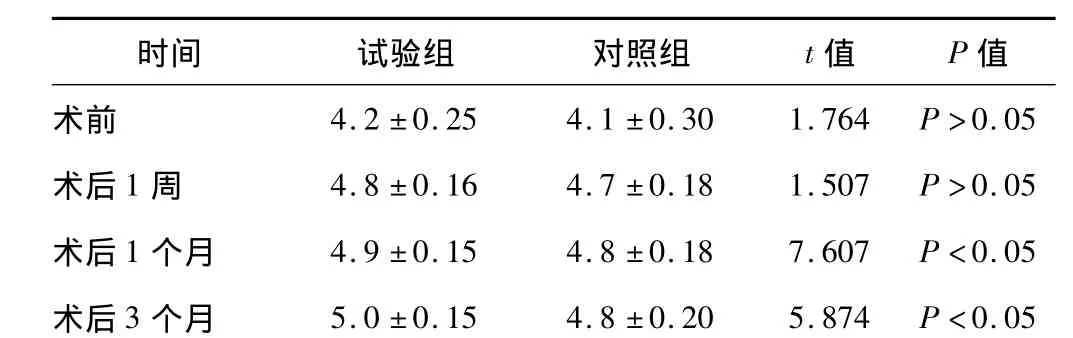
表1 2组术前、术后裸眼视力的比较
2组间术前角膜散光度的差异无统计学意义;术后1周,试验组和对照组散光度差异无统计学意义;术后1个月和术后3个月,试验组散光度明显低于对照组,差异有统计学意义(P<0.05,表2)
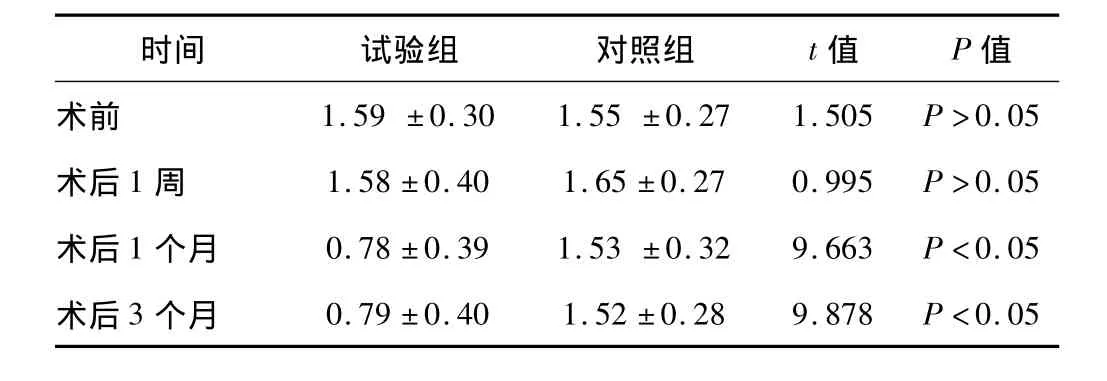
表2 2组术前、术后角膜散光度的比较
术中无后囊膜破裂、虹膜出血、玻璃体脱出等并发症。术后随访6个月,无人工晶状体移位、黄斑囊样水肿、眼内炎等并发症。
3 讨论
据有关统计,术前约有98.5%白内障患者存在不同程度的角膜散光,约15.2%的患者术前散光 >1.50 D,大部分白内障患者合并低度角膜散光(0.50~1.50 D)[1]。目前矫正术前存在的角膜散光途径有:切口技术,即通过白内障手术切口抵消术前存在的角膜散光,行散光性角膜切开(astigmatickeratotomy,AK);应用散光型人工晶状体等[2]。因此对于术前角膜散光<2.00 D的患者,我们采用个性化角膜切口,即在角膜地形图引导下,位于角膜最大屈光度径线上做透明角膜切口,利用手术切口源性散光减小术前存在的角膜散光。使用个性化角膜切口技术矫正低度角膜散光简单、易行,可获得较好的裸眼视力,提高患者的视觉质量。
我们研究发现,在角膜最大屈光轴方向行切口的试验组患者,术后1周裸眼视力与对照组比较无明显差异,说明与患者术后角膜水肿有关;术后1个月和术后3个月,裸眼视力试验组比对照组明显提高,说明低度角膜散光通过角膜切口矫正可提高患者的裸眼视力,这与既往的研究结果[3]相似。试验组术后原有角膜散光度数1周内轻微增加,与角膜水肿有关,散光度数1个月内有所降低,术后3个月的散光度比术前下降了近1.0 D;对照组术后原有角膜散光度数在1周内也轻微增加,与角膜水肿有关,术后1个月和3个月的散光度与术前无明显变化。试验组患者在角膜地形图的引导下,根据角膜屈光状态,选择在屈光度最大的子午线上做切口。由于切口的松弛作用,其所在子午线上角膜曲率趋于扁平,降低了该子午线屈光力,从而减小了术前角膜散光。而对照组固定在上方,对于最大屈光轴位于上方的患者,术后散光可能降低,但对于最大屈光轴在水平方向,术后会使患者原有散光增大。所以,上方切口只可以降低顺规性散光[4]。因此,最大子午线轴向切口矫正白内障合并低度角膜散光比较适合我国国情,有以下优点:①与白内障手术同时进行;②不需特殊的器械和设备;③安全有效、简便易行、费用低廉[5]。但我们在手术过程中也发现,个性化角膜切口需要术者具备熟练的手术技巧,因为该术式改变了术者以往习惯以及机器位置,手术过程中可能会出现不舒适的手位操作等。
综上所述,个性化角膜切口操作方便,术后可以矫正一定度数角膜源性散光,术后视力恢复好,是一种理想可行的手术切口。因此个性化角膜切口是低度角膜源性散光较理想的白内障超声乳化术切口方法。
[1]Ruhswrum I,Scholz U,Zehetmayer M,et al.Astigmatism correction with a fodable intraocular patiens[J].J Catract Refract Surg,2000,26(7):1022-1027.
[2]Gills JP.Treating astigmatism at the time of cataract surgery[J].Curr Opin Ophthalmol,2002,13(1):2-6.
[3]Jiang Y,Le Q,Yang J,et al.Changes in corneal astigmatism and high order aberrations after clear corneal tunnel phacoemulsification guided by corneal topography[J].J Refract Surg,2006,22(9):1083-1088.
[4]Reddy B,Raj A,Singh VP.Site of incision and corneal astigmatism in conventional SICS versus phacoemulsification[J].Ann Ophthalmol(Skokie),2007,39(3):209-216.
[5]蒋永祥,卢奕,王飞.角膜切口矫正白内障合并低度角膜散光的光学质量评价[J].中国眼耳鼻喉科杂志,2008,8(6):354-356.
