基于效益先导的军队多体系就医服务模式探讨
2013-03-05熊林平栗美娜张鹭鹭曾建平
熊林平,栗美娜,张鹭鹭*,曾建平
(1.第二军医大学卫生勤务学系卫生事业管理学教研室,上海 200433;2.第二军医大学卫生勤务学系军队卫生事业管理研究所,上海 200433;3.国防科技大学医院,长沙 410073)
军队医疗保障制度是军人健康权益乃至战斗力生成的重要保证,直接决定军人就医行为,以及军队医疗卫生机构行医行为的特征。“十一五”期末,医疗保障标准经费投入和医院业务收入大幅增长。“十二五”期间,面临的主要矛盾是卫生经费增长长效机制缺失、国家医改政策紧缩导致业务收入受限,再加上管理方式滞后,服务体系单一,无法从根本上解决军人自费就医、看病不便的问题。因此,军队医疗保障发展的重点必然是提高医疗服务效益,完善协调发展为特征的医疗保障制度,构建多体系就医服务模式,提高军人医疗服务的保障水平。
1 背景:军队医疗保障制度集中体现军人健康经济权益
1.1 高效管理与全维保障是各国医疗保障的主要特点 一是标准经费高。外军的总体医疗保障水平高于国家其他社会成员。2004年美军人均标准经费高出我军15倍左右,且保障人数多,免费医疗范围广。俄军实力与我军相似,其人均卫生费保障水平亦高于我军3.5倍。二是建有长效增资机制。美军卫生事业费不低于军费开支的7%~8%,如2007年的年度经费约占国防费的7%,2009年约占8%,预计2010年将达到9.2%。三是对军人实行全寿命保障。保障范围全,强调全维全程医疗保障,即对服役军人,国家实行生命周期的医疗保障,对退役军人也都有一套完整体系保障。四是注重对部队服务的激励机制。就医管理提供灵活多样的保障模式,美军和英军医疗机构完全为部队服务,德军采用军队和地方医疗机构共同承担的模式,俄军仍实行公费医疗制度,军人平时可以到指定的军队和地方合同医院就医,通过一系列政策保证军人优先。
1.2 “十一五”基于标准增加的军人健康经济权益极大提升 我军各类人员的医疗经费标准逐年提高。其中,人员基本标准、干部床位标准和特勤人员、小散远单位人员、家属、大病统筹等补助标准平均翻了一番以上。
军队医院收治军队人员的门诊人均消耗、门诊总消耗、住院人均消耗和住院消耗均有大幅上升。2009年军队人员住院总消耗与医改前2003年相比,同比增加137.38%。其中军人住院总消耗占军队人员住院总消耗的92.05%,与医改前2003年的83.52%相比有大幅增加。在经费标准增加的同时,依托社会保障,实现小散远单位16万军队人员门(急)诊社会化保障。
2009年军人用药目录更新,军地差距进一步缩小[1-4](表 1)。其中,西药增加 283 种,中成药增加391种;营连平时药品供应品种由65种增加到94种;驻高原部队特供药品品种数量扩大,供应时间延长,增加供应经费近9倍。
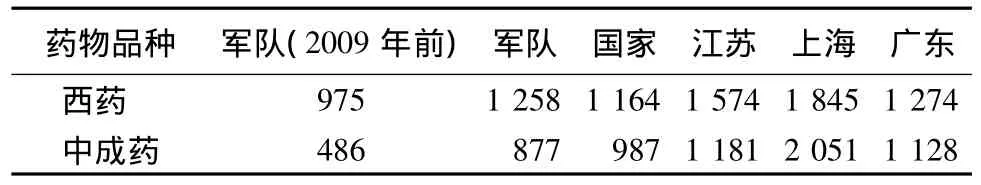
表1 我国军地用药范围比较(2009年)
2 挑战:增长机制缺失、医改政策紧缩与管理机制滞后并存
2.1 长效增长机制缺失与国家医药分开政策 经费将有更大缺口 一是缺乏长效增资机制。与国家医改提出的卫生经费增长不低于财政收入增长和美军卫生经费占国防费7%~8%的比例相比,我军卫生经费总量相对偏低,年平均不足国防费的2%,且缺乏有法规约束和制度保障的增长机制,导致卫生经费供需矛盾突出。二是面临国家医改政策调整的压力。国家公立医院药品零差价改革政策,将使军队医院无论在对外医疗的药品收入、还是在享受国家补贴方面,均面临政策性损失。直接导致军队医院对外医疗收入锐减,对军人的补贴能力随之减少,经费将有更大缺口。
2.2 管理机制滞后导致不足与浪费并存 产生军人自费就医 一是部队标准经费管理不合理。部队标准卫生经费在拨付中存在截留与挪用情况,导致经费标准增加与保障效益不足并存。有的部队规定卫生事业费每年只能开支标准经费的50%或更低,其余被统筹。有的财务部门对卫生事业费预算时不与卫生部门沟通,基层卫生干部无管理职能,降低了卫生事业费的保障效能。二是缺乏医院为部队服务激励约束机制。医疗机构在为部队服务中存在“惜用”“惜查”和“乱收费”等问题,导致医疗机构资源快速增长与为部队服务满意度下降并存。三是统筹力度小。卫生事业费分四部分下拨,区域统筹经费力度小,大病医疗费用核销不到50%,存在军人自费就医情况,导致卫生经费总量增加与大病的抗风险能力下降并存,与强调共济性的医疗保障趋势相悖。四是拨款方式存在问题。我军经费管理实行按住院床日数的后付制模式,没有门诊拨款,经费的拨付和监管主要由军区或总部统一组织,这种既是“运动员”又是“裁判员”的机制,自营自管的模式,使得经费使用存在较大漏洞。现行以对外有偿服务收入补贴军人医疗的模式,对军队人员真实消耗的测量标准不一,投入力度不平衡,使得过度医疗和自费就医并存。
2.3 单一服务体系限制优质资源可及性 引发军人看病不便 与国家医保患者逐渐扩大就诊医疗机构范围相比,我军目前实行的军队人员“单体系”及退休干部同城“双体系”和军以上干部“一卡通”就医管理方式,可及性不够。军人持卡就医途径有限,在军队医院门急诊看病尚未实行“一卡通”。有限的军队卫生资源无法充分发挥为兵服务功能,引发军人看病不便,为军人服务意识下降,使军人享受医疗服务的优越感不强。
3 建议:推动以提高保障效益为核心的医疗保障制度改革
3.1 建立长效增长机制 确保标准与需求同步增长确立卫生事业费长效增长机制,保证增长幅度不低于军费增长幅度,应不低于或略高于地方对应级别保障标准。参照国家及外军对卫生事业费投入的做法,建立与官兵实际需求增长相适应、与国防费增长比例相一致、与国家和地方同类人员保障水平相协调的卫生事业费增长机制。参照中央国家机关离休干部实行实报实销的政策,提高军队未实行实报实销的离休干部经费供应标准。参照国家公务人员现行医疗政策,军队干部(含军队管理的退休干部)达到国家公务人员平均医疗保障水平。参照城镇职工社会基本医疗保险政策,军队士兵和供给制学员达到城镇职工平均医疗保障水平。
3.2 探索以“第三方付费”为突破口的管理机制 提高保障效益 探索“第三方付费”模式,确保付费的合理性,即分离军队现有医疗费用监管机构,可由军队财务部门或与地方医保机构建立联审机构充当军队第三方付费部门,变后付制为定期即付制,按军队人员实际医疗消耗和卫勤保障任务实际支出建立相应的核拨标准,明确监管重点提高监管工作效率。提高统筹级别,加大统筹力度,提升信息化监管手段,避免部队挪用、干休所乱用、医院惜用以及大病统筹不够用的困境。
3.3 构建多体系就医服务模式 改善军人医疗服务可及性 拓展持卡就医范围,尽量实现军队干部军内医院门(急)诊就医“一卡通”。推行军人军内“双体系”“多体系”医疗保障,通过建立卫生事业费长效增长机制、医院消耗补偿机制、第三方付费机制,强力推进“体系就医”。方便特勤人员就医,根据特勤人员跨区、跨医疗体系执行任务频繁的特点,拓展更多的就医渠道,改善军人医疗服务可及性。
[1] 人民网.国家医保药品目录公布 基本药物今起全额报销[EB/OL].世纪金才网,2009-12-1,http://www.goldentalent.com/doc.html?DocID=4185.
[2] 项凤华.新医保药品目录10月起执行2800多种药品可报销[EB/OL].健康频道网,2010-9-1日,http://health.sohu.com/20100901/n274626254.shtml.
[3] 马汉青.粤实施新医保药目 较国家目录增加243个品种[N].羊城晚报,2010-12-18.
[4] 张春雷.新版《上海医疗、工伤和生育保险药品目录》医保准予支付西药中成药增至3896个[N].青年报,2010-12-1.
