儿童指突状树突细胞肉瘤1例
2011-01-19唐文娟高怡瑾朱雄增
唐文娟 高怡瑾 陈 莲 朱雄增
1 病例资料
患儿,男,23月龄,因“双侧颈部淋巴结进行性肿大近1个月”于2010年7月30日入复旦大学附属儿科医院(我院)。患儿于7月初发现颈部有2个小肿块,直径0.5~1.5 cm,无红、肿、热、痛,未予特殊处理;1周后双侧颈部肿块出现明显增大,并出现颜面部充血样皮疹,当地医院检查提示“多发淋巴结肿大”,考虑病毒感染予抗病毒治疗,未见好转,颈部肿块进行性增大。为求进一步诊治入我院。
入院查体:T 36.5℃,P 110·min-1,R 24·min-1。发育正常,营养状况中等。全身浅表淋巴结肿大,以双侧颈部明显,部分融合成团,颈部最大淋巴结为5 cm×5 cm,边界不清,无压痛,活动度差,表面光滑,无红肿、发热,无波动感。前囟未闭,眼睑水肿。双肺可闻及湿啰音。肝肋下扪及3 cm,剑突下扪及4.5 cm;脾肋下扪及5.5 cm,质地中等。左侧斜疝,阴茎短小。余查体未见异常。追问患儿病史,家长述患儿自小体质差,8月龄时患侵袭性出血性肠炎,18和20月龄时患重症肺炎。
入院后血常规检查示三系正常,肝和肾功能正常,LDH 614 U·L-1,CMV、HSV DNA均(-),EBV DNA 9.5×104·L-1,IgG和IgM均(-)。
腹部B超示:腹腔内多发实质性占位(图1A)。脾肿大,脾内密集实质小占位,大小为1.5 mm×2.5 mm;脾门区实质小占位数枚,大小为7.8 mm×4.0 mm~10.8 mm×4.6 mm(图1B)。
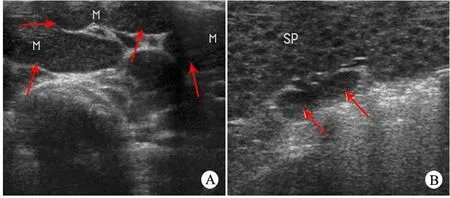
图1 患儿腹部B超检查所示
注 A:腹腔内多发实质性占位;B:脾肿大,脾内密集实质小占位,大小为1.5 mm×2.5 mm;脾门区实质小占位数枚,大小为7.8 mm×4.0 mm~10.8 mm×4.6 mm
骨髓细胞形态学检查提示增生骨髓象。颈部淋巴结穿刺病理学检查示:肿瘤细胞呈椭圆形,胞界不清,胞质丰富,呈淡染,核仁清晰,核分裂象易见(图2)。
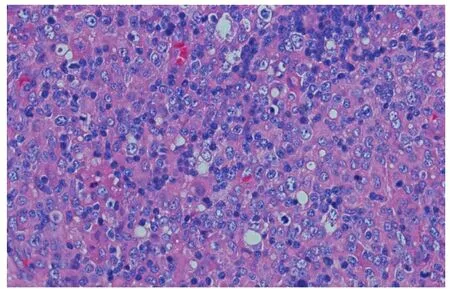
图2 患儿颈部淋巴结穿刺病理学检查
注 肿瘤细胞呈椭圆形,胞界不清,胞质丰富,呈淡染,核仁清晰,核分裂象易见( 苏木精-伊红染色,20×20)
颈部淋巴结免疫组化染色结果显示: LCA(+),CD20(-),CD3(-),CD43(+/-),TIA-1 (-/+),CD30(-),ALK(-) , CD21(-),kp-1(-/+), CD138(-/+), S100(++)(图3A),CD68(+)(图3B),Vimentin(++)(图3C), CD45(+),CD34(+),CD74(+),CD1α(-)(图3D),CD35(-), CD14(-),Langerin(-),Bcl-2(-),ki67(+)(30%) 。
病理诊断:指突状树突细胞肉瘤(IDCS)。
因患儿患有肺炎,予抗感染治疗。肺炎治愈后按LCH高危组治疗方案化疗,予泼尼松40 mg·m-2·d-1,口服;长春地辛3 mg·m-2·d-1,静脉注射;甲氨蝶呤50 mg·m-1·d-1,静脉滴注。化疗第1疗程结束后,颈部淋巴结肿块减小,但口腔黏膜出现大面积破溃。患儿出院。
出院后半个月患儿肺部严重感染,再次入我院抗感染治疗,住院期间下颌出现新的肿大淋巴结,且颈部淋巴结较前增大。肺炎好转后予第2疗程化疗,下颌及颈部淋巴结较前有所减小,患儿出院。之后患儿未进行持续化疗。目前随访6个月,淋巴结肿大未消失。
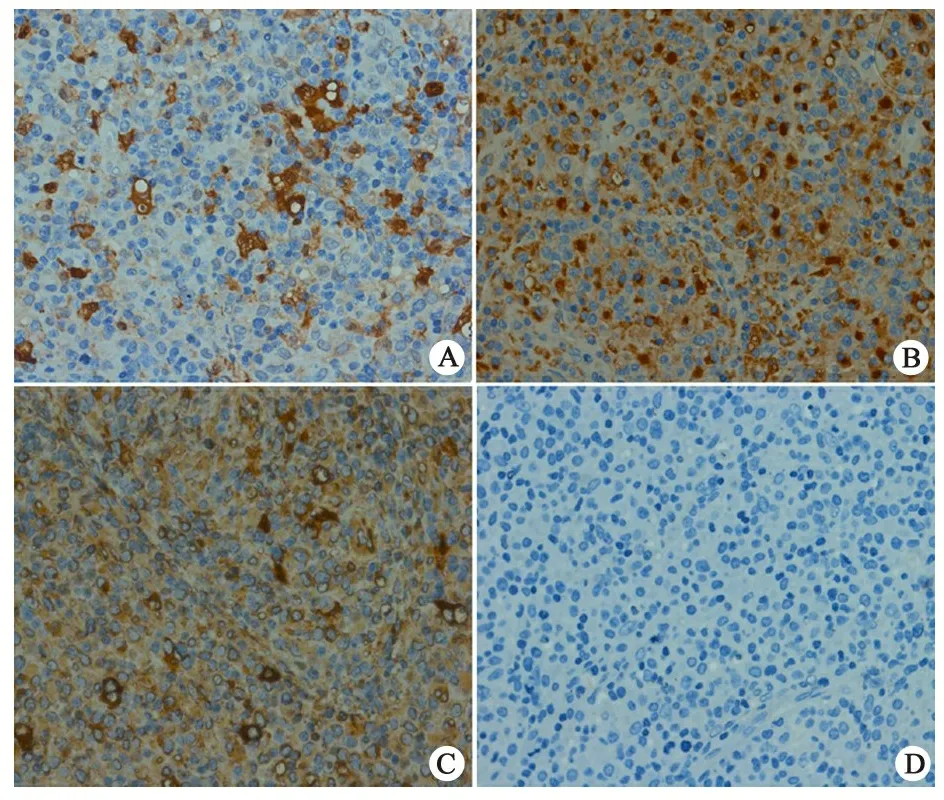
图3 患儿颈部淋巴结穿刺免疫组化染色结果(EnViosion法染色,20×20)
注 A:瘤细胞阳性表达S100;B:瘤细胞阳性表达CD68;C:瘤细胞阳性表达Vimentin;D:瘤细胞CD1α(-)
2 讨论
指突状树突细胞(IDC)为树突状细胞的一种,主要分布于淋巴结T区,其主要功能是抗原捕获、呈递以及参与免疫应答调节的作用。2001年,WHO组织细胞和树突状细胞的肿瘤分类为:组织细胞肉瘤、Langerhans组织细胞增生症、Langerhans细胞肉瘤、IDCS/肿瘤(IDCS/T)、滤泡树突状细胞肉瘤/肿瘤(FCDS/T)和树突状细胞肉瘤(未确定类型)。
IDCS/T具有与IDC相似表型的梭形——卵圆形细胞肿瘤性增生,其病因和发病机制尚未明确,相对于淋巴结的其他肿瘤。组织细胞和树突细胞肿瘤非常少见。1981年,Feltkamp等[1]首先报道了IDCS成人病例,迄今为止总共不足60例被报道[2]。目前认为IDCS/T仅占淋巴结肿瘤的1%[3],多发生于成人,中国成人的个案报道10例,年龄19~41岁(中位年龄33岁)[4]。国内外有7例儿童病例报告[5~8],年龄为8个月至15岁。
IDCS/T可发生于淋巴结和淋巴结外组织。发生于淋巴结者,以无痛性淋巴结肿大为主要表现;发生于淋巴结外的患儿,以局部症状为首发,可表现为胸痛、咳嗽、背腰痛、小腹痛、阴道出血和腹痛伴腹胀。无转移IDCS/T病例一般无明显的全身症状;伴转移的患儿全身症状明显,可表现为发热、嗜睡、贫血、腹胀和肝脾肿大等。本例患儿伴脾脏转移,表现为肝脾肿大,未见其他明显的全身症状。
无转移的IDCS/T患儿实验室检查一般无异常改变;伴转移的IDCS/T患儿实验室检查有明显的异常,包括骨髓侵犯,血常规三系降低,骨髓象可见异常细胞浸润,此外尚可见LDH增高,ESR升高。亦有发生肾功能衰竭的报道。
对于IDCS/T尚无公认的诊断标准,主要根据肿瘤细胞的组织学表现、免疫组化染色特征和超微结构分析,同时排除其他组织细胞和淋巴增殖性疾病免疫分型。IDCS/T瘤细胞的免疫表型具有特征性表现:瘤细胞S100(+),Vimentin(+)及CD1α(-);CD68、溶菌酶和CD45弱阳性。瘤细胞不表达滤泡树突状细胞的标记(CD21、CD23和CD35)、髓过氧化酶、B细胞和T细胞的特异性抗原、CD30、EMA及CK。浸润的淋巴细胞多为T细胞,很少为B细胞。2002年国际淋巴瘤研究协作组推荐IDCS 表达CD21(-)、CD35(-)、CD1α(-)、S100(+)、CD68(-+)/(-),溶菌酶(+)/(-)[9]。本例患儿淋巴结穿刺免疫组化结果与推荐的结果一致,诊断明确。
需鉴别的疾病有:①FDCS:形态学表现与IDCS 相似,但IDCS瘤细胞异型性较FDCS显著,缺失瘤细胞典型漩涡状和束状结构与小淋巴细胞密切混合的特征。主要依靠细胞免疫组化鉴别:FDCS 瘤细胞CD21(+)、CD35(+),电镜下IDCS没有FDCS瘤细胞间的桥粒连接。②恶性郎格汉斯组织细胞增生症:亦表达S100蛋白,但CD1α强阳性,超微结构具有Birbeck颗粒。③黑色素瘤:S100 蛋白(+),但IDCS 缺乏黑色素瘤抗体45等黑色素瘤特异性抗原,电镜下无黑色素小体。④炎性假瘤:临床上有将IDCS误诊为炎性假瘤的病例,但该病增生的梭形细胞一般为纤维母细胞或肌纤维母细胞,而不是具有IDC表型的细胞,也不表现为侵袭性生长,依靠病理学特征可鉴别。⑤间变性大细胞性淋巴瘤:细胞异型性明显,由大细胞或巨细胞构成,常有花环状核,免疫组化示Ki21、白细胞共同抗原、CD30、上皮膜抗原均(+),CD15(-),间变性淋巴瘤激酶也为其特异性标志物。⑥其他:包括透明细胞肉瘤、平滑肌肉瘤、横纹肌肉瘤和恶性外周神经鞘膜瘤等,主要根据肿瘤细胞的组织形态学表现、免疫组化染色特征和超微结构分析鉴别。
IDCS的生物学行为从低度恶性至高度恶性,多数为高度侵袭性恶性肿瘤,预后差。国外报道45例IDCS患者中位存活时间为15个月,其中1/3的病例显示出高度的侵袭性[10]。因此较局限的病例肿瘤恶性程度可能较低,经手术完全切除后预后较好,有转移的病例恶性程度较高,手术不能完全切除再加上对化疗反应差,因此预后较差。
目前,IDCS/T尚无统一的标准治疗方案,儿童病例化疗方案目前多采用BVD和CHOP方案,但患儿对放疗和化疗的应答反应普遍较低,仅20%能得到缓解[11]。复习文献报道的7例患儿,5例进行化疗,其中3例对化疗反应差,不久死亡。本例患儿化疗第1疗程后颈部淋巴结肿块缩小,之后不久出现复发。国外报道[12]成人IDCS/T患者采用治疗霍奇金病的ABVD方案化疗,6 个疗程后达到完全缓解,1 年后无复发迹象。但国内报道[9]成人患者采用ABVD方案化疗,虽临床症状改善明显,但3个月后出现肺部和骨髓浸润,预后较差。对于局限性病例,目前主张手术完整切除,辅以化疗或放疗[13]。文献报道的3例较局限患儿经手术完全切除肿瘤,辅以化疗后随访期间无复发,成人中也有类似的报道[14]。文献报道的2例患儿手术无法完全切除,化疗无效。本例患儿有腹腔脾脏转移,化疗后淋巴结肿块有所减小,之后下颌出现新的肿大淋巴结,继续予以化疗,复发淋巴结较前有所减小,但随后患儿未进行持续化疗,目前停止化疗,淋巴结肿大未消失。
[1]Feltkamp CA,Van Heerde P,Feltkampr Vroom TM, et al.A malignant tumour arising from interdigitating cells:lightmicroscopical,uhrastructural,immuno-and enzyme-histochemical characteristics, Virchows Arch A Pathol Anat Histol,1981,393(2):183-192
[2]Zhou ZY, Sun RC, Yang SD, et al.Interdigitating dendritic cell tumor of the lymph node in the right submaxillary region: a case report and review of the literature.Int J Surg Pathol, 2011,19(1):88-92
[3]Efune G, Sumer BD, Sarode VR, et al.Interdigitating dendritic cell sarcoma of the parotid gland: case report and literature review.Am J Otolaryngol, 2009,30(4):264-268
[4]Lv SQ(吕书晴), Wang JM, Huang CM.A case report of interdigitating dendritic cell sarcoma and analysis of the diagnosis and treatment of dendritic cell sarcomas in China.Chinese Clinical Oncology(临床肿瘤学杂志),2008,13(4):341-345
[5]Pillay K, Solomon R, Daubenton JD, et al.Interdigitating dendritic cell sarcoma: a report of four paediatric cases and review of the literature.Histopathology, 2004,44(3):283-291
[6]Gao MT(高明太),liu B, Li L, et al.婴儿左腋窝淋巴结指突状树突细胞肉瘤一例报道.Chinese Journal of Pediatric Surgery(中华小儿外科杂志),2007, 28(12):12
[7]Liu YM(刘远梅),Fang Y,Li ZY.儿童腹部指突状网状细胞肉瘤1 例诊治经验.Chinese Journal of Practical Pediatrics(中国实用儿科杂志),2009 ,24(11):889-890
[8]Gan MF(甘梅富),Lu HS,Zhang JW, et al.Interdigitating dendritic cell sarcoma/tumor: a study of 3 cases.Chinese Journal of Pathology(中华病理学杂志),2008,37(10):676-679
[9]Pileri SA, Grogan TM, Harris NL, et al.Tumours of histiocytes and accessory dendritic cells: an immunohistochemical approach to classification from the International Lymphoma Study Group based on 61 cases.Histopathology, 2002,41(1):1-29
[10]Lee JC, Christensen T, O'Hara CJ.Metastatic interdigitating dendritic cell sarcoma masquerading as a skin primary tumor: a case report and review of the literature.Am J Dermatopathol, 2009,31(1):88-93
[11]Gao WJ(高文瑾),Zhang R,Chou HX,et al.一例并指树突细胞肉瘤——附文献复习.Chinese Journal of Hematology(中华血液学杂志),2005 ,26(4) :232-234
[12]Olnes MJ, Nicol T, Duncan M, et al.Interdigitating dendritic cell sarcoma: a rare malignancy responsive to ABVD chemotherapy.Leuk Lymphoma, 2002,43(4):817-821
[13]Androulaki A, Giaslakiotis K, Lazaris AC.Interdigitating dendritic cell sarcoma/tumour of the tonsil.Br J Haematol, 2005,131(4):415[14]Rupar G, Beham-Schmid C, Gallé G, et al.Interdigitating dendritic cell sarcoma of urinary bladder mimicking large intravesical calculus.Urology, 2005,66(5):1109
