实施DRG收付费对房颤射频消融术费用影响的研究
2024-05-17苏臻颖薛源黄心怡
苏臻颖 薛源 黄心怡
疾病诊断相关分组(diagnosis related group,DRG)是一种基于患者疾病的临床相似性和对医疗资源的消耗水平,对患者进行分组的制度,是一种将具有同一特点的病例归入一类的分类方法,依据是患者的诊断结果,同时关注患者的性别、年龄、是否进行手术、并发症等因素,目标是划分医疗服务产出,本质是一套医疗管理的工具。国家医疗保障局办公室于2019年10月发布了《疾病诊断相关分组(DRG)付费国家试点技术规范和分组方案》[1],其分组理念涵盖主要诊断、手术和操作、是否存在并发症及患者性别、年龄等。近年来,随着社会经济的快速发展,人们对医疗服务的需求也逐渐提高,促使医疗服务朝着高质量、精细化的方向发展。目前,我国医疗收付费模式仍存在诸多问题,表现在医疗费用不合理增长、医疗服务价格体系结构性扭曲、药品耗材浪费、成本核算不准确、精细化管理水平不高、医生过度医疗、三级医疗服务体系结构呈倒三角状态等。因此,从2017年开始,国家大力推进DRG收付费改革,构建一套与我国制度相适应的DRG收付费体系,解决目前存在的问题[2]。基于此,本研究以过往相关研究理论为根基,收集DRG收付费实施前后的相关病例数据,通过对DRG收付费实施前后房颤射频消融术多个费用指标的对比,对并发症等影响因素的作用进行探讨并加以总结,研究DRG收付费执行前后医疗费用的变化,发现并解决过度诊疗问题,遏制药品与耗材费用的过度增长,增强医务人员成本管控意识,为完善DRG收付费改革提出科学合理的建议,为进一步推动完善DRG收付费改革奠定了理论基础。这对于推动公立医院加强自身运营能力建设,提高医院经济效益,遏制医疗费用不合理增长,减轻民众医疗负担,促进人们对DRG收付费制度的认识具有十分重要的意义。
1 资料与方法
1.1 一般资料
数据来源于福建省立医院2021年1—6月、2022年1—6月房颤射频消融术患者病案首页信息,采用省医保局DRG分组结果。纳入标准:行房颤射频消融术患者。排除标准:住院费用有极端值的病例,住院天数>60 d的病例,死亡病例及按其他规定退出DRG收付费的病例,信息不全的患者的数据。选取病例689例,其中2021年1—6月(实施前)326例,2022年1—6月(实施后)363例。
1.2 方法
通过医院信息系统收集患者档案资料,包括年龄、性别、住院天数、药品费用、检查化验费、耗材费、手术费、医务性收入、麻醉费等。
1.3 统计学处理
采用SPSS 26.0统计学软件进行数据分析。计量资料以()表示,组间比较采用独立样本均数t检验,3组及以上比较采用方差分析;计数资料以n(%)表示,采用χ2检验。对影响住院总费用的因素采用单因素分析后纳入多元线性回归模型。检验水准α=0.05。
2 结果
2.1 实施前后患者一般资料比较
实施前后,患者性别、年龄比较,差异无统计学意义(P>0.05),具有可比性。见表1。
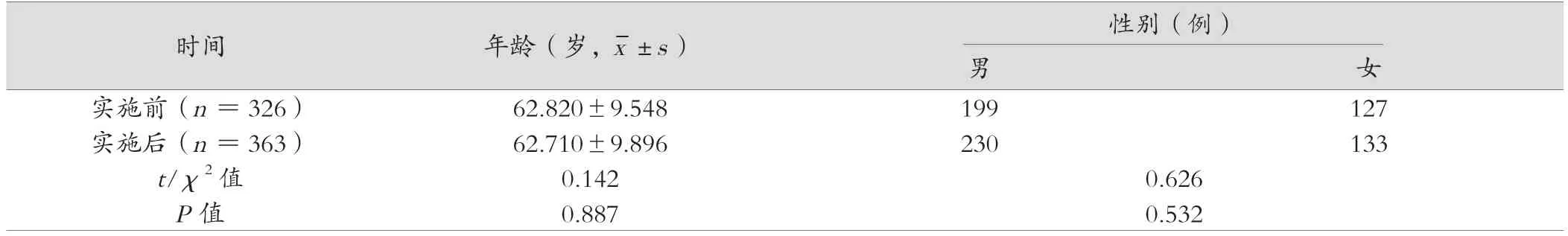
表1 实施前后患者一般资料比较
2.2 DRG收付费实施前后病例信息比较
DRG收付费实施后住院天数短于实施前,药品费、耗材费、手术费均低于实施前,医务性收入高于实施前,差异有统计学意义(P<0.05);DRG收付费实施前后检查化验费、麻醉费比较,差异无统计学意义(P>0.05)。见表2。
表2 DRG收付费实施前后病例信息比较()
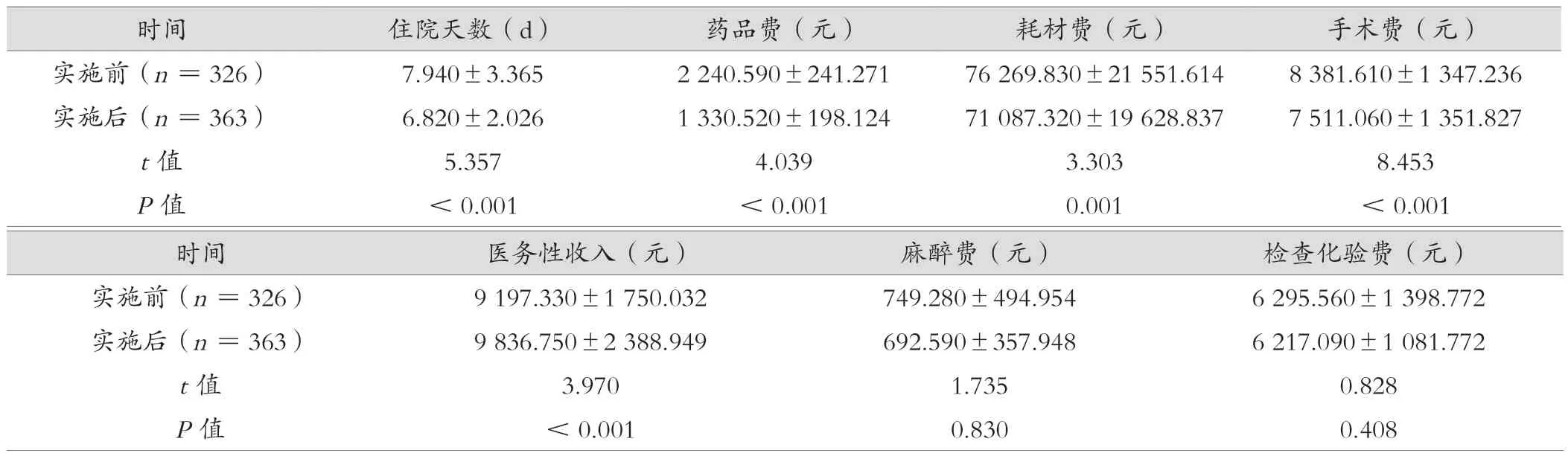
表2 DRG收付费实施前后病例信息比较()
images/BZ_88_177_1681_2265_1740.png实施前(n=326)7.940±3.3652 240.590±241.27176 269.830±21 551.6148 381.610±1 347.236实施后(n=363)6.820±2.0261 330.520±198.12471 087.320±19 628.8377 511.060±1 351.827 t值5.3574.0393.3038.453 P值<0.001<0.0010.001<0.001时间医务性收入(元)麻醉费(元)检查化验费(元)实施前(n=326)9 197.330±1 750.032749.280±494.9546 295.560±1 398.772实施后(n=363)9 836.750±2 388.949692.590±357.9486 217.090±1 081.772 t值3.9701.7350.828 P值<0.0010.8300.408
2.3 多元线性回归分析费用主要影响因素
由于DRG收付费用为偏态分布,因此对DRG收付费用以10为底的对数进行转换,转换后的DRG收付费用基本符合正态分布。以DRG收付费用为因变量,以单因素分析得出的住院天数、手术费、医务性收入、药品费和耗材费5个因素为自变量,进行多元线性回归分析。共线性诊断显示,方差膨胀系数(variance inflation factor,VIF)均<10,说明变量间不存在多重共线性。最终得到多元线性回归方程成立(F=970.494,P<0.001),拟合模型的决定系数R2=0.909。根据标准化系数可见,耗材费、药品费是影响医保支付金额的主要因素。DRG收付费用=-16 770.417+1.345×手术费+0.932×药品费+1.128×耗材费。见表3。
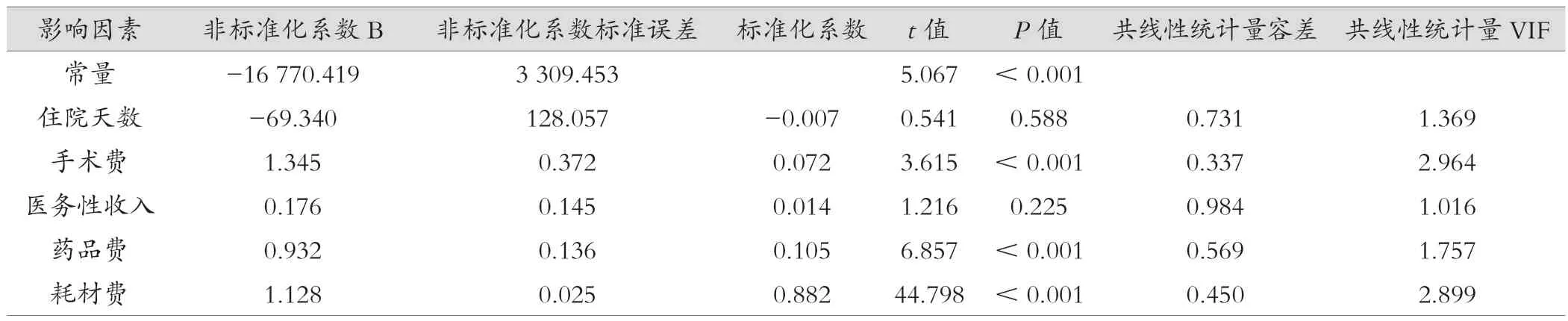
表3 房颤消融术患者DRG费用影响因素的线性回归分析
2.4 分析并发症对患者住院总费用的影响
将患者分为无并发症组、1个并发症组、2个并发症组和3个并发症组,采用方差分析的方法进行分析,患者住院总费用比较,差异有统计学意义(P<0.05),并发症越多,患者住院总费用越高。见表4。
表4 并发症对患者住院费用的影响(元,)
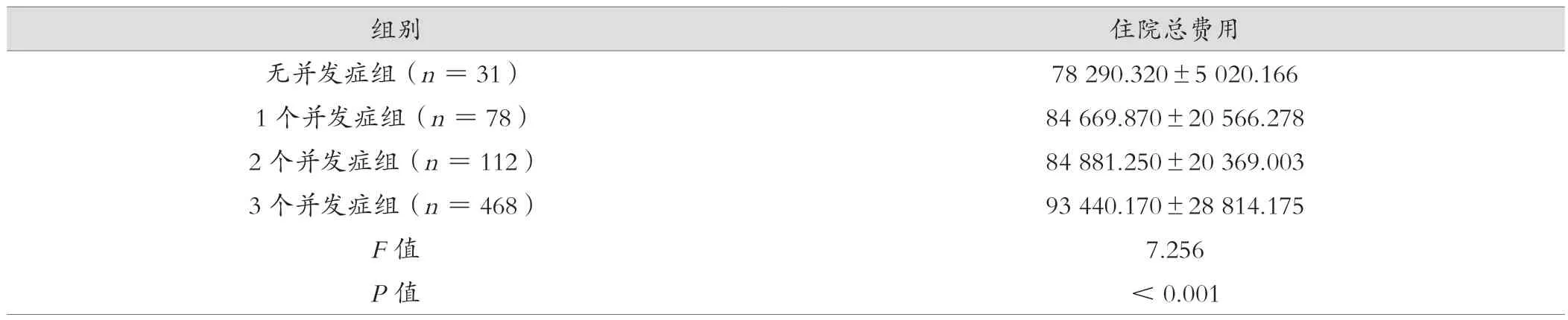
表4 并发症对患者住院费用的影响(元,)
住院总费用无并发症组(n=31)78 290.320±5 020.166 1个并发症组(n=78)84 669.870±20 566.278 2个并发症组(n=112)84 881.250±20 369.003 3个并发症组(n=468)93 440.170±28 814.175 F值7.256 P值<0.001组别
3 讨论
3.1 DRG收付费对医疗机构整体运行情况的影响
近年来,以DRG为核心的医保支付体系改革在全国范围内不断深化,给医院运行带来了空前的压力和挑战。DRG收付费制度的实施,可以最大限度地整合医院内的各种资源,全面提高医疗服务的质量和水平[3]。如果采取有效的措施,如优化诊疗流程、缩短住院时间等,对医疗机构的运行成本进行全面的降低,就可以提升医院在运营管理中的医疗服务质量,提升提供医疗服务的效率和科学化水平,让运营管理变得更加规范和精细,患者满意度也会得到提升,这对推动医院的长远健康发展有很大帮助,医疗费用过快增长的势头也能得到积极控制[4]。因此,如何把握DRG收费体系改革的契机,实现“降本增效、提质增效”的现代运营,保障医院整体运营的平稳、健康发展,具有重要的理论意义和应用价值[5]。
3.2 DRG支付方式改革对住院服务及费用的影响
以房颤射频消融术为例,实施DRG收付费改革后,福建省立医院患者平均住院费用下降,说明成本控制意识有所加强,能够从根本上对医生用药耗材问题进行改善,同时还能开源节流,促进医院的经营管理良性发展[6]。分析DRG收付费实施前后患者住院情况,患者性别、年龄比较,差异无统计学意义(P>0.05),耗材费低于DRG收付费实施前,说明医院已经意识到,在新形势的医保支付政策条件下,深刻了解DRG收付费原理,更合理地将各疾病入相关医疗诊断组,并通过优化诊疗方案、不断管理和完善临床路径、规范治疗等手段,来提高医疗服务效率、医疗质量和医疗技术水平,在客观上降低患者并发症的发生率,减少和避免产生非必需医疗服务项目和药品使用,缩短了平均住院天数,控制了医疗总费用,实现医院利润最大化,从而形成一个良性循环。
3.3 不同分类患者在住院费用方面的差异
我国对医疗资源供给和合理性的分析多为对住院患者住院费用的分析,本研究直接以住院费用作为DRG收付费实施前后医疗资源配置变化的变量进行分析研究。研究显示,DRG收付费实施后药品费、耗材费、手术费均低于实施前,医务性收入高于实施前,差异有统计学意义(P<0.05);DRG收付费实施前后检查化验费、麻醉费比较,差异无统计学意义(P>0.05)。。此外,通过多元线性回归分析,耗材费是患者住院费用的主要影响因素。因此,对耗材费用的管控仍是控制医疗费用的核心。纵观本研究,药品费用也依然是住院费用中占较大的一个部分,由此可以发现市场经营模式下医疗机构不合理收费、医疗服务价格体系不合理、政府财政投入不足等问题。所以,实行DRG收付费制度具有非常重要的意义,它的核心内容就是构建出DRG分组收付费制度。与此同时,这也是一次解决以上问题的有益尝试,将DRG收付费制度与各类疾病的实际治疗情况相结合,构建出一套完备的住院费用价格控制体系,通过合理的病种分类、疾病诊断治疗规范,来控制居民就医费用不合理的现象[7]。
4 结论与政策建议
4.1 完善DRG制度
福建省立医院开展以成本为基础的DRG收付费,在医院的运营管理中,医疗服务质量趋于规范,提供医疗服务的效率亦有明显的提高,运营管理精细化得以实现,但自2021年7月正式实施以来,也发现DRG收付费的应用存在一些问题,如在医院的运营管理中,患者诊疗实际费用超过标准,医疗风险的不确定性以及医生存在道德风险等。其主要原因是,DRG收付费用无法覆盖实际费用,导致医院的临床医疗技术创新方面受到资金限制。建议医保政策部分可根据实际操作情况,适时调整医保支付标准,解决实施过程中部分分组收费标准不合理偏差等问题;更加科学精细化地补充完善DRG分组目录,提高医保基金精细化水平;统一全国医疗服务价格收费项目,完成真正意义上的全国价格管理;统一全国的编码规范标准,方便医院对疾病的情况进行检测;规范使用住院病历首页,确保其完整性和规范性[8-9]。
4.2 加强成本管控,合理控制非医务性收入费用
随着DRG成本核算提出了新要求,医生应在保障医疗质量与安全的情况下,对患者的疾病诊疗方案加以完善,避免对患者过度医疗和药品器械浪费[10]。与此同时,信息化应成为医院的一种重要战略资源,强化对数据和信息的支持、管理和检测,建立多平台数据共享,打破信息孤岛,构建以诊疗服务为中心、费用管理为导向的竞争优势,降低资源消耗,提高能源利用率,达到目标医疗效果[11]。相关科室人员应该采购使用性价比高的耗材,降低医院的药品器械消耗,控制好疾病治疗成本和人均费用,规范医护人员的行为[12]。同时对医用耗材集中带量采购工作开展综合治理,对部分定价过高,价格不透明的耗材进行集中采购降价,积极采购同类性价比高的材料进行替换,一定程度上减少过度检验检查、过度用药治疗等行为[13]。
4.3 制定合理临床路径,规范医生诊疗行为
应将DRG收付费和临床路径这2个重要工具有机地结合起来,利用临床路径将DRG病种成本细化到各项目、各阶段、各费用大类,从而实现对医疗费用进行更为细致的费用分解,并对是否存在过度医疗进行全面的了解[14]。医疗机构内部应建立管理目标和考核、评价、监督机制,从事前、事中、事后3个节点来保证临床路径的有效实施,并将规范化的诊疗措施落实到位,同时加强耗材药品使用情况和科室绩效的联系[15]。只有制定标准化的临床路径,促使医生的诊疗行为更加标准化、精益化,医疗机构才能有更好的发展。同时加大临床医生疾病诊断编码和中国医疗服务操作分类与编码(certification commission for healthcare interpreters,CCHI)培训,将相关知识纳入科室考核绩效,调动医生积极性,加快对疾病诊断编码的理解认知,提高医院病案首页的质量,提高DRG入组和分组率[16]。
4.4 建立DRG专职领导机构,多部门联动推进实施
建议建立国务院层面DRG专项领导小组,组织协调DRG收付费总体工作;地方政府、卫健委等制定完整配套法规体系和DRG收付费改革实施推进计划,逐步扩大改革试点,各司其职监督其执行;医院各科室联合推进,定期汇报开展进度并反馈存在的问题,及时解决,推进下一步工作开展[17]。同时理顺DRG监管体系,建立DRG收付费实施情况监督部门,在DRG收付费实施各个阶段提出要求和建议。
综上所述,DRG收付费改革势在必行,但是在探索实施的过程中,医疗机构与医保部门还需要根据实际存在的问题不断修订完善,确保这一医保改革政策更好地保障患者健康权的同时减轻医疗负担,让医学的进步真正起到利民惠民的作用,兼顾医学技术发展与医护人员劳动价值的体现。
