外侧闭合胫骨高位截骨术在膝关节骨性关节炎中的应用效果
2024-05-17符酉
符 酉
(天津市河西区陈塘庄街卫生服务中心,天津 300200)
膝关节骨性关节炎(KOA)在临床上属于常见的一种慢性关节疾病,它是慢性关节炎中的一种多发性疾病,该病主要是由于患者的关节软骨出现退变和其继发性骨质增生引起的,而且发病率呈逐年上升,患者患病后会出现膝关节疼痛、部分关节活动受到影响、关节出现畸形等,使患者的生活及工作都受到影响[1]。如果患者不及时予以有效治疗就会造成关节畸形及膝关节功能的丧失,整体致残率较高。现阶段临床治疗该病的主要办法是物理、药物及手术治疗。但是中晚期的患者采取保守治疗的整体效果不好,就得通过手术治疗,但是常规手术治疗该病的创伤较大,而且很多老年患者不能耐受,术后的整体效果不能有效维持,甚至造成症状加重。而胫骨高位截骨术(HTO)能够有效纠正机体的膝关节畸形、改善疼痛并加强膝关节的整体功能,该手术主要通过截骨技术把下肢力线有效转移到膝关节的外侧嵴,有效缓解内侧间室的整体压力和疼痛程度[2-3],但是不同截骨手术对于术后腿长的差异有不同影响,研究发现,术后腿长的差异越明显,疼痛程度也就越明显,因此就需要有效控制腿长差异[4]。基于此,本研究选取我院收治的78 例膝关节骨性关节炎患者为对象,旨在分析HTO在KOA中的应用效果。现报告如下。
1 临床资料
1.1 一般资料
选取2021 年12 月—2022 年12 月我院收治的78 例KOA患者为研究对象,按随机数字表法将其分为对照组与观察组,各39 例。对照组男9 例,女30 例;年龄45~78 岁,平均年龄(55.7±2.6)岁;单膝18 例,双膝21 例。观察组男10 例,女29 例;年龄42~75 岁,平均年龄(54.10±3.20)岁;单膝17 例,双膝22 例。患者同意本次研究,2 组患者的一般资料具有可比性,差异无统计学意义(P>0.05)。(1)纳入标准:符合《骨关节炎诊疗指南》中KOA的诊断标准;存在膝关节肿胀、剧烈疼痛和僵硬等典型症状;对本研究的使用药物没有过敏反应;患者自愿参与并签署研究知情同意书。(2)排除标准:存在其他骨科疾病患者;存在自身免疫性病症患者;曾进行其他药物治疗;存在炎性疾病患者。
1.2 方法
对照组采用内侧开放胫骨高位截骨术(OWHTO)。行椎管内麻醉并取平卧位,常规消毒,在其患肢的膝前内侧切一横向小口,大概3 cm,按顺序切开其皮肤、相关皮下组织及筋膜,在足上方到腓骨小头的位置,平行打入2.5 mm的两枚克氏针,进行横行截骨,利用克氏针辅助在机体的胫骨结节后方的冠状面撑开大概20°,采取Tomofix钢板予以固定,缝合切口。术后2 d进行对应功能锻炼,术后6~8 周开始进行负重行走。
观察组采用外侧闭合胫骨高位截骨术(CWHTO)。行椎管内麻醉并取平卧位,常规消毒,从膝关节的外侧近端位置大概3~5 cm做一个S形的切口,使胫腓骨充分暴露并予以腓骨截骨。平行打入2.5 mm的两枚克氏针,按照术前的规划对机体水平面开展楔形截骨。在纠正机体的下肢力线后通过X线确认机体力线的纠正达到满意程度,采取Tomofix钢板予以固定,缝合切口。术后2 d进行对应功能锻炼,术后6~8 周开始进行负重行走。
1.3 评价指标
(1)临床治疗效果。患者临床症状全部消失,关节能够正常屈伸,能正常活动,称为显效;患者的关节疼痛有所缓解,关节的屈伸情况有所好转且关节肿胀有所减轻,基本可以日常活动,称为有效;患者的临床症状没有改善,关节疼痛情况非常剧烈,且肿胀没有消失,不能进行日常活动,称为无效[5]。
(2)手术各项指标。包括:膝周压痛、关节活动度、关节肿胀指标以及术后并发症,每项标准:无,0 分;轻微,1 分;中等,2 分;重度,3 分。
(3)疼痛程度及日常生活能力具体恢复情况。根据视觉模拟评分法(VAS)评分评估患者的疼痛程度,具体包括无痛、轻度疼痛、重度疼痛以及剧烈疼痛4 个方面[6]。应用日常生活能力(ADL)评分量表对患者的日常生活能力进行分析,轻度障碍(60~100 分):患者对于日常生活可以实现部分自理,能够进行独立生活;中度障碍(41~60 分):患者在平常生活中需要接受其他人的帮助;重度障碍(0~41 分):患者存在较为严重的功能障碍,生活完全不能实现自理,没有独立生活的能力。分数越高,说明患者日常生活能力受到影响的程度就越小[7]。
(4)治疗前、治疗后3、6 及12 个月的膝关节功能。采用美国特种外科医院予以评分,评估疼痛、功能、活动度、肌力、屈曲畸形、稳定性等方面,评分越高则代表膝关节功能越优。利用Lysholm评分对支撑、跛行、下蹲、肿胀等8 方面,分数越高,患者功能恢复的越好[8]。
(5)腿长差异指标。在治疗前及治疗后6 周予以X线检查,测量髋膝踝角(HKAA)、胫骨近端内侧角(MPTA)以及关节线汇聚角(JLCA)等机体角度,通过Miniaci法计算机体的具体角度。而常用的机体腿长测量手段包括影像学以及皮尺测量法。其中影像学测量方法是由2 个观察者通过图像存档的通信系统对机体下肢的长度予以测量,并计算ICC值(ICC=0.7),全部患者都根据一样的标准去拍摄机体下肢全长的X线片,而腿长指的是全下肢X线片里面股骨头中心到机体胫骨远端穹窿位置的一个最高点距离。而皮尺测量法指的是机体髂前上棘到外踝尖的整体距离。LLD指机体术侧的下肢长度减掉对侧下肢长度的一个绝对值[9]。
(6)炎性因子的水平及免疫指标。抽取机体3 mL左右的空腹静脉血,通过离心处理,来获取对应的血清样本,然后通过酶联免疫法对相关的白介素-6(IL-6)、血小板比容(PCT)及C反应蛋白(CRP)等临床指标进行对应的检测,并利用免疫扩散法对机体的IgG、IgA及IgM免疫指标予以有效的检测,并严格按照说明书进行相关的操作,整体数值越和正常值靠近则说明治疗效果更好[9-10]。
1.4 统计学分析
采用SPSS 20.0 统计学软进行数据分析。计量资料以()表示,组间比较采用t检验;计数资料以(n,%)表示,组间比较采用χ2检验。P<0.05 为差异有统计学意义。
2 结果
2.1 2 组临床疗效对比
观察组临床疗效优于对照组,差异有统计学意义(P<0.05)。见表1。
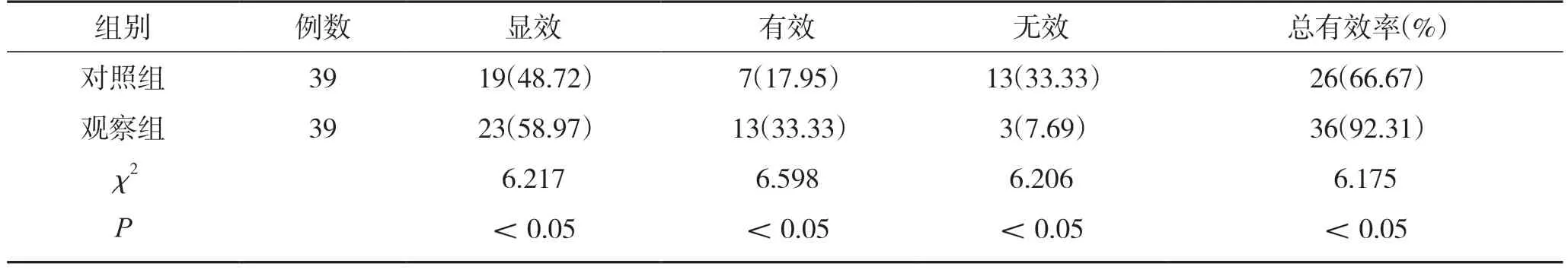
表1 2 组临床疗效对比(n,%)
2.2 2 组临床症状评分对比
治疗前,2 组临床症状评分比较,差异无统计学意义(P>0.05);治疗后,观察组临床症状评分均低于对照组,组间差异有统计学意义(P<0.05)。见表2。
表2 2 组临床症状评分对比(,分)
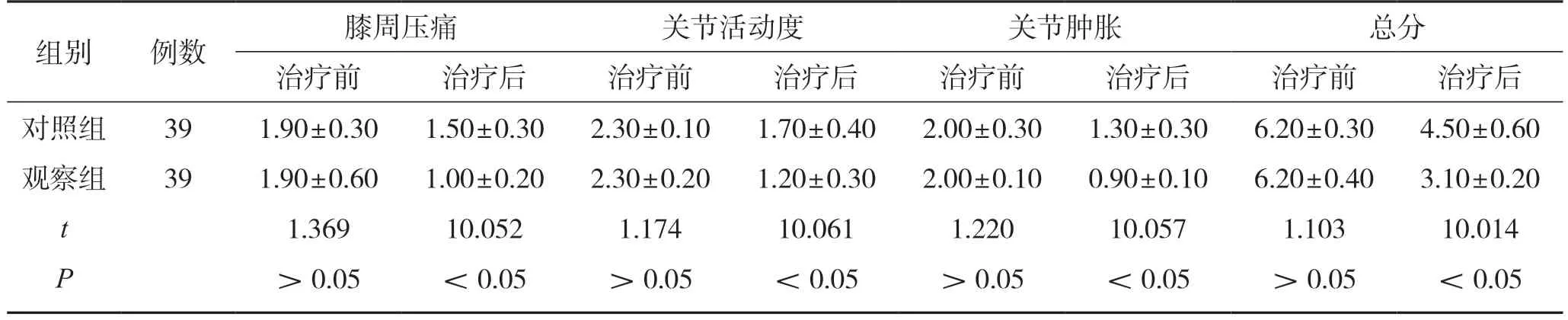
表2 2 组临床症状评分对比(,分)
2.3 2 组VAS和ADL评分对比
治疗前,2 组VAS和ADL评分比较,组间差异无统计学意义(P>0.05);治疗后,观察组的VAS评分低于对照组,ADL评分高于对照组,组间差异有统计学意义(P<0.05)。见表3。
表3 2 组VAS和ADL评分对比(,分)
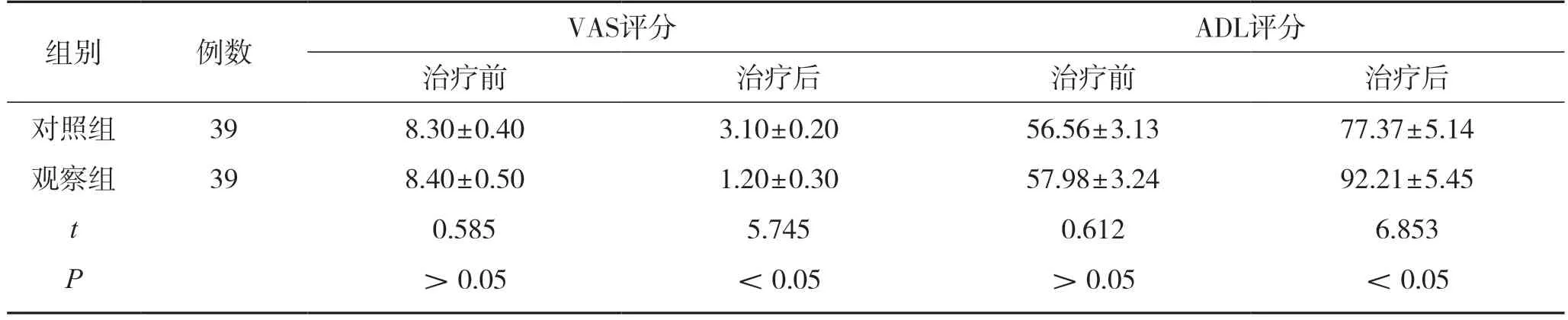
表3 2 组VAS和ADL评分对比(,分)
2.4 2 组膝关节功能评分对比
治疗前,2 组膝关节功能评分对比,差异无统计学意义(P>0.05);治疗后3、6、12 个月,观察组膝关节功能恢复情况均优于对照组,组间差异有统计学意义(P<0.05)。见表4。
表4 2 组膝关节功能评分对比(,分)
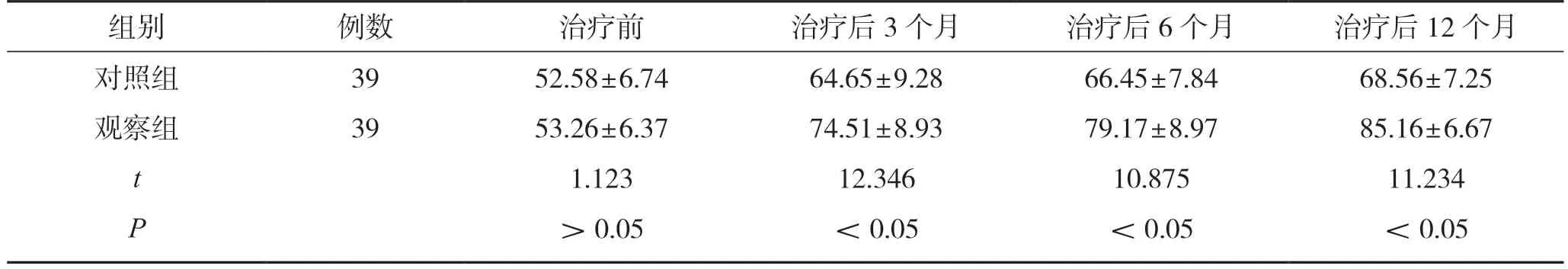
表4 2 组膝关节功能评分对比(,分)
2.5 2 组腿长差异指标对比
治疗前,2 组腿长差异比较,差异无统计学意义(P>0.05)。治疗后,察组腿长差异均小于对照组,组间差异有统计学意义(P<0.05)。见表5。
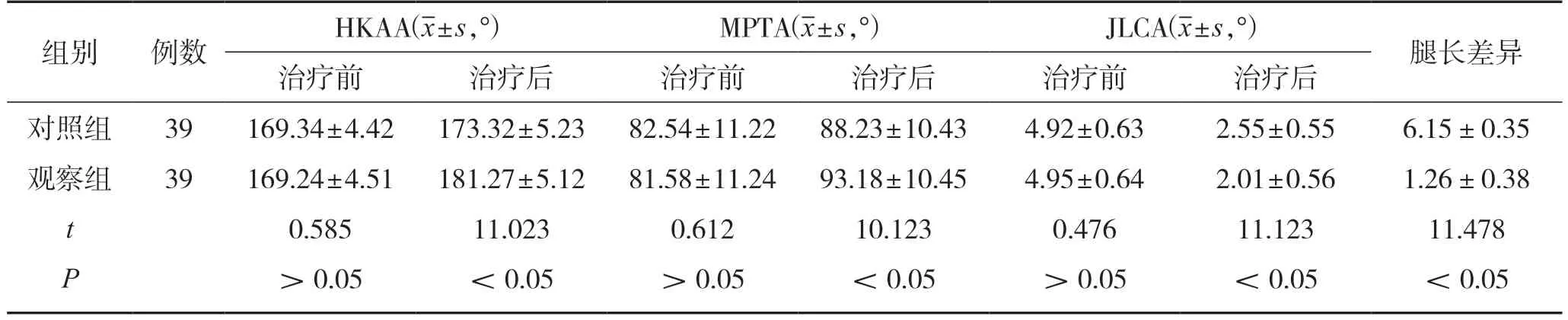
表5 2 组腿长差异指标对比
2.6 2 组炎性因子、免疫指标对比
观察组炎性因子水平低于对照组,免疫功能水平高于对照组,组间差异有统计学意义(P<0.05)。见表6。
表6 2 组炎性因子、免疫指标对比()

表6 2 组炎性因子、免疫指标对比()
3 讨论
KOA是指以关节软骨出现变形、骨质硬化和骨质增生为主要临床表现的一种慢性关节疾病。主要症状有膝关节的僵硬和疼痛,还会伴随不同程度的关节肿胀和活动障碍等不良表现。通过影像学检查能看见机体关节的间隙变窄,左右不对称,骨小梁的结构改变,机体关节周围骨质出现唇样改变性的增生,病情严重患者甚至会造成关节畸形,在关节内能够发现游离样的关节软骨碎片[10]。该病在老年患者中比较多见,研究发现,我国目前患有该病的老年患者超过4 000 万人。该病在临床上除了会有膝关节的疼痛之外,还会出现不同程度的机体膝关节的屈伸障碍,对患者的整体生活质量造成严重影响。现阶段没有治疗该病的特效药,大部分西药都会出现较大的不良反应,不能长期应用。现阶段随着微创技术在骨科疾病的不断研究,手术治疗该病的优势也在愈加突出[11]。
当患者出现严重的关节炎并伴随膝内翻或者外翻时,就可以使用HTO来改善机体关节的称重分布,来改善疼痛情况,该手术更加适用于年轻人群活动量较大且力线不佳的KOA患者,可以最大程度地保留机体关节,有效改变机体力线从而使关节接触面的整体受力情况出现变化[12]。发病患者大多都是膝内翻或是膝外翻,并改变关节里面的整体应力分布,其中内翻时的主要应力大多在内侧,会加速膝内侧的退行性改变。而外翻时的主要应力大多在外侧。所以截骨的意义就是利用矫正机体的膝关节轴线以及提高关节稳定性从而有效改善患者的膝关节功能[13]。在本研究中,观察组采用CWHTO,既可以有效清除机体膝关节里面的相关赘生物,还可有效矫正机体的膝关节轴线并提高关节的整体稳定性,最终有效改善机体的膝关节功能。本研究结果显示,观察组临床疗效优于对照组,差异有统计学意义(P<0.05);观察组的膝关节功能恢复情况优于对照组,差异有统计学意义(P<0.05)。这提示CWHTO治疗的效果更好,可以帮助患者恢复膝关节功能,改善预后效果。
研究结果显示,治疗后,观察组的各项临床症状评分、炎性因子水平低于对照组,免疫功能水平高于对照组,差异有统计学意义(P<0.05)。这提示应用CWHTO可以有效改善临床症状,降低炎性反应。主要是因为在手术过程中需要借助大量生理盐水反复冲洗,并将关节内的炎性因子彻底清除,进一步消除炎症反应和缓解机体的疼痛感。而且该手术还能够有效缓解关节内骨压与减少局部循环阻力,优化关节内的结构和改善关节组织内部代谢情况,消除患者的临床症状。此治疗方式会尽量避免出现股骨、髌骨滑车撞击等多种情况,以减少疼痛感。CWHTO的应用,可以明显增加腓骨头与胫骨外侧髁间的活动度,减弱腓骨支撑胫骨外侧平台的力度,改善膝关节周围软组织力学情况,促使内外侧平台呈稳定性的沉降与受力,促使内向的膝关节力线转变为外向,有效控制膝骨关关节炎病情的持续发展。CT作为一种临床上常用的影像学技术,其在治疗后应用可以有效为医生判断患者恢复情况、调整预后方案提供重要的参考依据。临床上普遍应用CT技术评估预后情况,促进患者的临床康复,大幅度提高患者的生活质量,改善患者预后。
研究结果显示,观察组VAS评分低于对照组,日常生活能力评分高于对照组,组间差异有统计学意义(P<0.05);观察组腿长差异小于对照组,差异有统计学意义(P<0.05)。这提示外侧闭合胫骨高位截骨术的手术效果更好,可以有效减少腿长差异,改善疼痛程度,提高日常生活能力。尽管CWHTO机体在胫骨予以截骨使骨量以及胫骨长度出现减少,但是机体的下肢力线从内翻的畸形矫正到轻度外翻有效减小了整体的胫股角。而下肢力线在纠正后机体患肢会出现小幅度的变长,而CWHTO在胫骨截骨后减小的这部分可以与其抵消。OWHTO术后会提高胫骨的最初始长度,下肢力线在矫正后也会所延长,所以OWHTO术后的整体患肢长度会出现显著提高[14]。研究发现LLD差异比较明显的患者会表现出对侧膝关节比较明显的疼痛情况。分析原因是:(1)对侧肢体变短在行走时步幅提高和地面接触的整体冲击力变大造成关节腔的整体压力提高[19];(2)患肢变长的关键代偿机制就是根据膝关节曲屈达到双侧下肢的一个等长目的,所以提高侧较短肢体的整体负荷就会使膝关节的整体疼痛加重;(3)术后机体对侧肢体的变短,所以步幅出现改变从而让肌肉以及骨骼的应力出现变化从而造成腓骨长肌等机体膝关节附近的肌肉出现疼痛。本研究还发现有些LLD显著的患者会发生腰背疼痛的情况,而腰背疼痛和LLD的两个关键代偿机制有着重要关系。其中一个机制是因为骨盆倾斜[15],而骨盆倾斜是造成功能性脊柱出现侧凸的一个关键发展原因,发生腰背部疼痛大部分都是脊柱侧凸造成的。另一个机制是提高髋关节摆动,机体髋关节的整体运动幅度提高会让腰椎负荷和生物力学结构发生变化从而出现腰背部的疲劳和疼痛。而LLD大的患者发生腰背疼痛的整体概率要比LLD小的患者高,而LLD越小造成腰背疼痛的整体概率就越小。所以我们在术前对截骨角度予以规划时应该充分考虑LLD,如果是需要大角度矫正的临床患者就不能使用OWHTO,防止患肢长度的延长,而发生腰背疼痛和对侧膝关节疼痛等一系列并发症,CWHTO可以有效缩短术后的腿长差异,从而改善疼痛程度,整体预后效果更好。
综上所述,CWATO治疗KOA的临床效果更加显著,可以有效改善患者的膝关节功能,降低炎性因子水平和优化免疫指标,减小腿长差异,减轻治疗过程中的疼痛程度,提高日常生活能力,提升整体康复效果,值得推广。
