儿童急性胰腺炎临床特征及重症危险因素分析
2024-05-11石璐璐于静
石璐璐,于静
(郑州大学附属儿童医院、河南省儿童医院郑州儿童医院 消化内科,河南 郑州 450018)
急性胰腺炎(acute pancreatitis,AP)是消化系统常见的急危重症,以腹痛、呕吐、腹胀、发热为主要临床症状;其发病机理为多种病因引起的胰腺内胰酶异常激活,导致胰腺组织自身消化、水肿、出血甚至坏死。据报告显示,儿童AP的发病率为每年3/10万~13/10万,且患病率呈逐年升高趋势[1]。重症AP(severe AP,SAP)在儿童AP中高达10%~30%[2],常伴有单个或多个器官功能障碍或并发症,病死率高达10%~15%[3]。因此,早期诊断并根据发展为重症胰腺炎的危险因素,早期预测识别,实施分级分层管理并提供针对性治疗十分重要。
目前国内儿童AP的研究资料较为缺乏,尚未制定儿童胰腺炎的诊治指南,其诊断和治疗多参考成人标准。但儿童AP病因、临床表现、转归等方面均与成人存在差异,将成人严重程度评分系统推广到儿科存在一定的隐患。本研究回顾性分析72名AP住院患儿相关资料,探讨儿童AP的临床特征及重症危险因素,以期为SAP患儿早期识别和管理提供参考依据。
1 资料与方法
1.1 研究对象
本研究为回顾性研究,选取2021年1月至2022年6月至郑州大学附属儿童医院住院的AP患儿为研究对象。按照NASPGHAN指南AP分级标准[2]将其分为轻症AP(mild AP,MAP)组和SAP组,SAP组包含中重症AP(moderately severe AP,MSAP)和SAP。AP诊断标准符合以下3项标准中2项:(1)AP相符的腹痛症状;(2)血清淀粉酶或脂肪酶大于正常值3倍上限;(3)AP典型影像学改变。NASPGHAN指南[2]AP分级标准:MAP,无器官功能障碍且无局部或全身性并发症;MSAP,48 h内缓解的一过性器官功能障碍和/或出现局部或全身性并发症;SAP持续48 h以上的器官功能障碍(单个器官或多个器官)。
1.2 入组标准
纳入标准:出院主要诊断为儿童AP;年龄<18岁。排除标准:慢性胰腺炎;临床病例资料不全。
1.3 研究方法
自制统一信息调查表格,逐份采集医院电子病历中研究对象相关资料。一般资料:年龄、性别、体重、用药史、既往病史、手术及外伤史。临床资料:主要临床症状、并发症、住院时间。实验室信息:白细胞、红细胞比容、血红蛋白、脂肪酶、淀粉酶、白蛋白、血清Ca2+、Na+、Mg2+、血糖、甘油三酯、血肌酐、血尿素氮。
1.4 统计学方法

2 结果
2.1 一般资料
通过医院归档病历系统,检索出院主要诊断为“急性胰腺炎”(检索编码为K85)的患儿病历,共获取病历资料列表78条。按照纳入与排除标准,逐份查阅病历资料内容,得到符合入组标准的病例72份。其中男33例,女39例;年龄5.4(2.8,8.8)岁;体重19.6(13.6,28.9)kg;住院时间15(10,23)d。MAP组41例,SAP为31例,两组患儿相关资料比较,差异无统计学意义(P<0.05),见表1。

表1 轻症组与重症组相关资料比较
2.2 病因学分析
72例AP病例中病因明确的有55例(76.4%)。先天性胆胰解剖异常有21例(29.2%),其中19例为先天性胆总管囊肿(26.4%),2例(2.8%)为胆胰合流异常。胆管结石并梗阻有7例(9.7%),感染所致AP有5例(6.9%)。药物性胰腺炎有15例(20.8%),14例(19.4%)化疗药物为培门冬酶,1例(1.4%)为抗癫痫药。3例(4.2%)创伤所致AP均为车祸外伤所致。4例(5.6%)系统性疾病所致AP,2例(2.8%)为川崎病,1例(1.4%)为系统性红斑狼疮,1例(1.4%)为溃疡性结肠炎。两组患儿病因比较,差异有统计学意义(P<0.05),见表2;MAP组最常见的病因是先天性胆胰解剖异常和特发性;而SAP组最常见的病因为药物性因素。
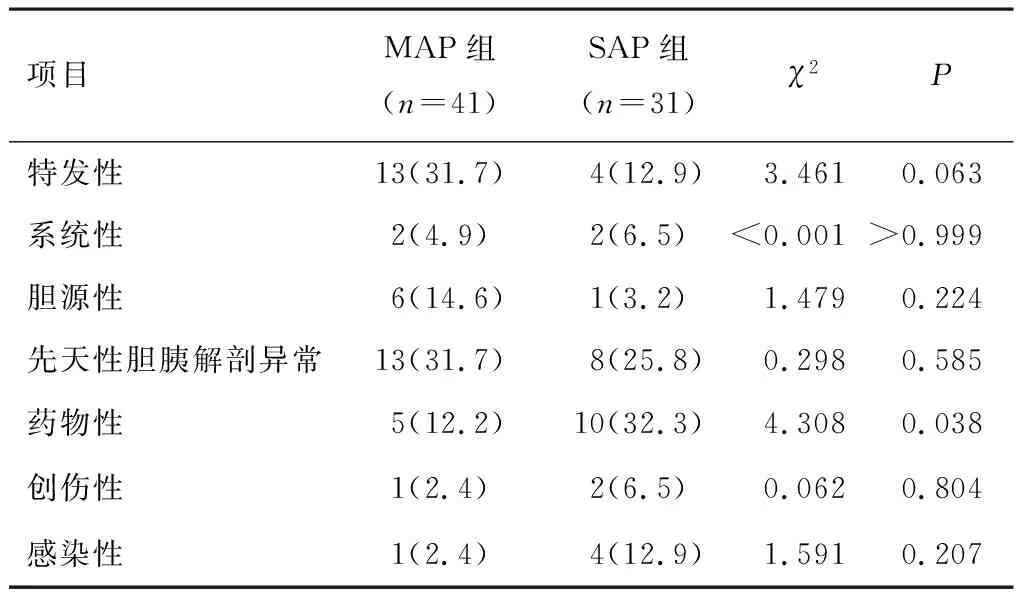
表2 两组患儿病因比较[n(%)]
2.3 实验室结果
两组患儿入院时C反应蛋白、血白蛋白、血尿素氮、血清Ca2+水平比较,差异有统计学意义(P<0.05),而两组患儿的白细胞计数、血红蛋白、红细胞比容、降钙素原、脂肪酶、淀粉酶、血清Na+、血甘油三酯、血肌酐水平比较,差异无统计学意义(P>0.05),见表3。
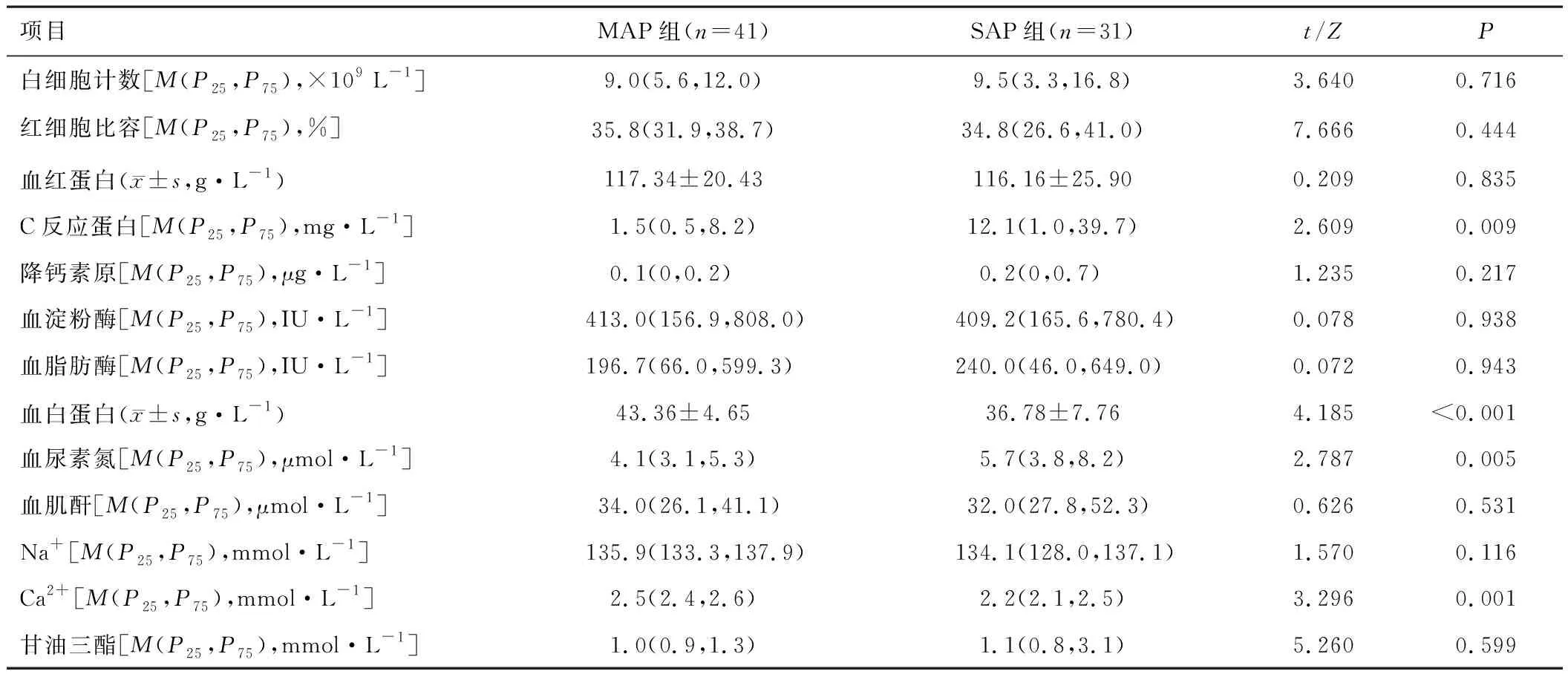
表3 两组患儿实验室检查结果比较
2.4 儿童胰腺炎重症相关因素分析
以AP分型为因变量,以血尿素氮、血白蛋白、C反应蛋白为自变量,进行logistic回归分析,结果示入院时血尿素氮水平越高、血清白蛋白水平越低,SAP的发生风险越高(P<0.05),见表4。
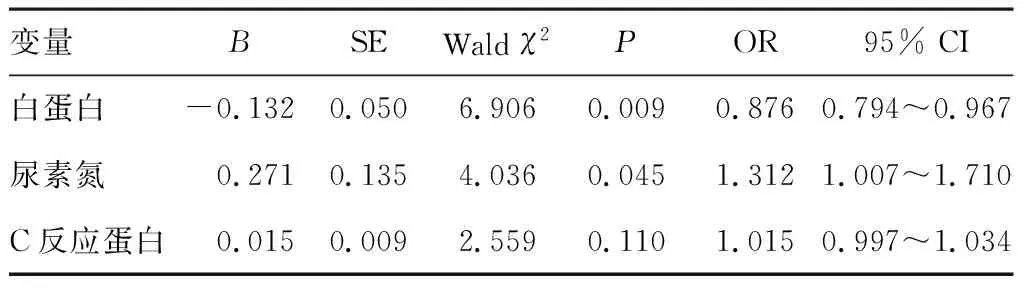
表4 儿童SAP相关因素分析
2.5 治疗及转归
72例AP均接受药物治疗,3例接受ERCP治疗,14例接受胆总管囊肿切除并胆道重建手术治疗,66例痊愈出院,5例胰腺炎好转后出院或转院进一步治疗;1例死亡;出院患儿中6例AP复发再次入院,复发AP占比为8.3%(6/72);MSAP和SAP患儿共31例,占比分别为33%(24/72)和9.7%(7/72)。SAP患儿中,死亡病例为1例,其死亡原因为呼吸衰竭;AP患儿病死率及SAP患儿病死率分别为1.39%(1/72)和14.2%(1/7)。在AP病例中最常见的局部并发症为胰周积液,占比为22.22%(16/72);胰腺假性囊肿为5例,占比为6.94%(5/75);急性坏死物积聚和包裹性坏死各有1例,占比均为1.39%(1/72),器官功能障碍以泌尿、呼吸、循环系统功能障碍较常见,分别为4.17%(3/72)、4.17%(3/72)及1.39%(1/72)。
3 讨论
AP是一种以胰腺急性炎症和腺泡细胞破坏为特征的疾病。近20年来儿童AP发病率呈上升趋势,逐渐接近成人AP发病率[4]。儿童各年龄段AP的严重程度相似,但与成人比较病情较轻[5]。本研究结果示,SAP占AP的9.7%(7/72),低于成人AP患者中SAP(13.1%~28%)患者占比[6]。
儿童AP病因与成人存在一定差异,且不明原因AP占比较高。成人常见的病因主要是胆石症(包括胆道微结石)、高甘油三酯血症、乙醇[7]。本研究中,先天性胆胰解剖异常、药物、特发性是儿童AP的主要病因。既往研究发现,大约16%的成人和30%的患儿AP病因不明[6,8]。本研究中儿童特发性胰腺炎占比为23.7%,先天性胆胰解剖异常和特发性因素是MAP组最常见的病因;而药物性因素是SAP组最常见的病因。有研究根据不同地区儿童AP病因和SAP发病率存在显著差异推断儿童SAP发生与病因可能存在一定联系[9]。回顾性研究提示,创伤性和药物性因素与儿童SAP发生率高相关,而先天性胰腺解剖结构异常和胆源性因素引起的AP往往表现较轻[10]。了解小儿AP的病因有利于预测高危患者并根据发病机制进行积极干预,提高治疗效果。
近年来,随着新药的不断研发和广泛应用,药物性AP(drug-induced acute pancreatitis,DIAP)发病率升高。DIAP是指因为药物本身或其代谢产物在机体内引起超敏反应而导致的胰腺损害。本研究中,药物性胰腺炎占AP的20.8%,且大部分都为血液肿瘤患者使用的化疗药物培门冬酰胺酶所致。另有研究发现药物性胰腺炎占24%(40/165),DIAP组和非DIAP组MSAP的占比分别为23%(9/40)、9%(11/125),SAP占比分别为18%(7/40)、5%(6/125),两组重症占比差异有统计学意义[11],与本研究结论一致。培门冬酰胺酶、丙戊酸、强的松、硫唑嘌呤是常见的DIAP相关药物,因此治疗血液系统肿瘤、癫痫和自身免疫性疾病时需防范DIAP发生。
多种炎症因子在AP的发生、发展中起着重要作用,对评估AP临床严重程度和病情进展有指导意义,在临床中应用广泛。C反应蛋白是肝脏合成的炎症标志物,反映机体组织损伤和炎症反应。本研究中,SAP患儿血清C反应蛋白水平高于轻症组,表明C反应蛋白水平可作为评估儿童AP患者病情严重程度和判断预后的预测指标。此外,C反应蛋白联合其他炎症标志物在AP的诊治中也有众多报道[12]。IL-6是多种细胞如单核细胞、巨噬细胞及血管内皮细胞等在炎症刺激下释放的介导急性时相反应的主要因子。有研究发现,轻症和MSAP的IL-6水平有统计学差异[13]。近期研究发现IL-6可能在AP病程发展及多器官功能衰竭的发生中发挥着重要作用,靶向IL-6或其上游炎症小体进而抑制IL-6水平有望改善AP预后[14-15]。
本研究结果显示,高血尿素氮、低白蛋白为SAP的独立危险因素。据文献报道,血尿素氮与血清白蛋白的联合检测对AP分型有预测价值,在识别非重症患儿时有突出优势[16]。研究提示,以入院24 h内血尿素氮小于13 mg·dL-1和白蛋白大于3.6 g·dL-1为MAP筛查指标,阳性预测值为86%,其阴性预测值为60%[16]。
4 结论
低蛋白、高血尿素氮、高CRP与SAP的进展相关。上述指标联合评估有利于临床医生早期识别高风险SAP患者。本研究中检测IL-6的病例较少,动态监测IL-6有望阐明AP发病机制中相关炎症反应和免疫途径,有利于治疗效果评估,为新药研发提供靶点。目前对SAP预测指标知之甚少,对SAP患儿早期识别、积极干预仍需进一步探索。
