全髋与半髋关节置换术治疗老年人股骨颈骨折的疗效分析
2024-05-08刘勇君
刘勇君
(上思县人民医院,广西 防城港 535500)
老年人群由于骨质密度下降,反应能力下降,在面对意外发生跌倒的情况后,易发生创伤性骨折,而这一类骨折中最常见的是股骨颈骨折。研究表明,股骨颈骨折发病率高达32%[1]。该病的发生原因多为髋关节周围的肌肉群因外力作用发生变化,进而引发股骨颈损伤。临床上通常采用手术治疗,以全髋关节置换术和半髋关节置换术为主要治疗方式[2]。而大多数股骨颈骨折老年患者合并多种基础疾病(如糖尿病以及高血压等),因此手术难度相对较大。本文将对不同手术方式进行相关分析,现报道如下。
1 资料和方法
1.1 一般资料
本次研究将70 例股骨颈骨折老年患者,按照其具体治疗方式,分为全髋关节置换组(全髋关节置换术)和半髋关节置换组(半髋关节置换术)。全髋关节置换组:35 例采用全髋关节置换术的患者,其中男17 例,女18例。年龄65 ~79 岁,平均年龄(70.2±5.9)岁。骨折Garden 分型:Ⅲ型14 例,Ⅳ型21 例。骨折原因:意外受伤20 例、车祸6 例、暴力击打9 例。患有并发症:高血压7 例、冠心病5 例、糖尿病11 例。半髋关节置换组:35 例采用半髋关节置换术的患者,其中男16 例,女19例。年龄69 ~87 岁,平均年龄(71.8±4.7)岁。骨折Garden 分型:Ⅲ型16 例,Ⅳ型19 例。骨折原因:意外受伤15 例、车祸8 例、暴力击打12 例。患有并发症:高血压2 例、冠心病3 例、糖尿病10 例、肺气肿1 例。两组患者一般资料对比差异不显著(P>0.05)。
纳入标准:其一,本次研究得到患者及其家属的同意;其二,通过医院医学伦理委员会批准;其三,患者能够耐受半髋关节置换术、全髋关节置换术。
排除标准:其一,合并精神疾病者;其二,合并智力低下者;其三,中途退出本次研究者。
1.2 方法
两组均在手术前进行了常规检查,对症治疗患者的合并症。两组患者均采用腰硬联合麻醉。
全髋关节置换组手术方法是:首先,叮嘱患者保持仰卧位,从同侧髋关节入路;其次,充分暴露骨折端,分离周围软组织;然后摘除股骨头,确定髋臼重建位置后置入髋臼假体;最后,旋转内收股骨,适当进行扩髓后置入人工股骨头,复位后检查其稳定性。
半髋关节置换组手术方法是:首先,叮嘱患者保持仰卧位,逐层切开皮肤组织;其次,仔细清理骨折块,切断股骨颈;然后适当进行扩髓,再置入合适的股骨头假体;最后,检测双下肢长度以及稳定性,置入引流管,逐层缝合。
术中须严格做到无菌操作,防止如股神经、坐骨神经等神经的损伤。术后医师检查好患者股骨的稳定性和运动范围。
1.3 观察指标
1.3.1 术中情况 主要包括:(1)手术时间;(2)术中出血量。
1.3.2 临床治疗总有效率 患者关节活动良好,且无脱位无疼痛感属于显效;术后轻微活动时有疼痛感为有效;术后关节活动受限,且疼痛感明显为无效。
1.3.3 术后并发症发生情况 主要包括以下并发症:(1)慢性疼痛;(2)深静脉血栓;(3)脱位;(4)感染。
1.3.4 术后髋关节功能恢复情况 采用髋关节Harris 评分量表进行评价:满分为100 分,分数越高说明股骨颈骨折老年患者的恢复情况越好,分数越低说明股骨颈骨折老年患者的恢复情况越差。
1.3.5 比较两组患者手术前后的生活质量 采用SF-36 评分表进行评价:分数越高说明股骨颈骨折老年患者的生活质量越高,分数越低说明股骨颈骨折老年患者的生活质量越低。
1.4 统计学分析
采用SPSS 18.0统计学软件进行数据分析,以P<0.05为差异有统计学意义。
2 结果
2.1 术中有关指标分析
全髋关节置换组手术时间(85.2±16.1)min 长于半髋关节置换组手术时间(66.4±8.4)min(P=0.0000)。全髋关节置换组术中出血量(551.3±134.9)mL 多于半髋关节置换组术中出血量(364.5±80.7)mL,比较差异有统计学意义(P<0.0001)。
2.2 两组临床治疗总有效率情况比较
全髋关节置换组临床治疗的总有效率(94.28%)明显高于半髋关节置换组(74.28%)(P=0.0293)。见表1。

表1 两组患者临床治疗效果比较分析[例(%)]
2.3 Harris 髋关节评分比较
两组术后1 个月、术后6 个月、术后12 个月Harris髋关节评分对比差异不显著(P>0.05);与半髋关节置换组比较,全髋关节置换组术后12 个月Harris 髋关节评分更高(P<0.05)。见表2。
表2 Harris 髋关节评分比较(分,±s)

表2 Harris 髋关节评分比较(分,±s)
组别 术后1 个月 术后6 个月 术后12 个月全髋关节置换组(n=35) 79.32±7.31 85.74±3.61 87.94±4.64半髋关节置换组(n=35) 78.11±5.92 84.35±4.12 84.51±3.92 t 值 0.9096 1.7943 3.9930 P 值 0.3653 0.0759 0.0001
2.4 分析术后并发症发生率
与半髋关节置换组比较,全髋关节置换组术后并发症发生率更低(P<0.05)。见表3。
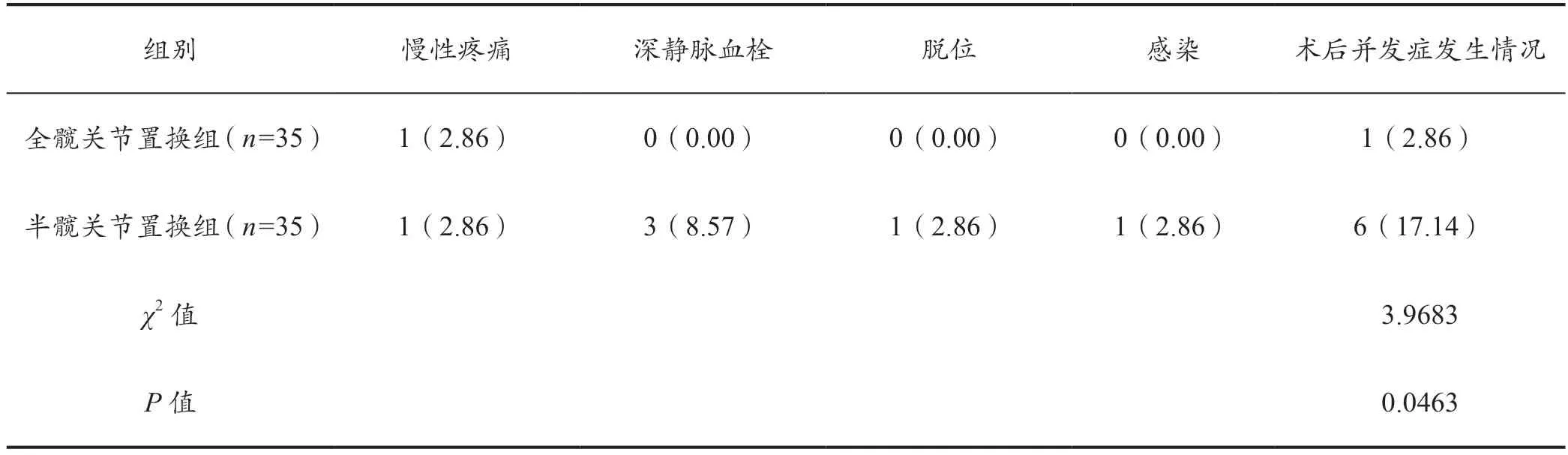
表3 分析术后并发症发生率[例(%)]
2.5 两组患者手术前后生活质量评分比较
手术前,两组患者的各项生活质量评分对比差异不显著(P>0.05);手术后,全髋关节置换组各项生活质量评分均高于半髋关节置换组(P<0.05)。见表4。
表4 两组患者手术前后生活质量评分比较(分,±s)

表4 两组患者手术前后生活质量评分比较(分,±s)
组别情感职能 生理职能手术前 手术后 手术前 手术后全髋关节置换组(n=35) 44.24±6.61 75.57±3.39 48.88±5.59 80.21±2.26半髋关节置换组(n=35) 42.28±6.59 68.25±4.48 49.09±5.42 71.27±3.36 t 值 1.2423 7.7083 0.1595 13.0613 P 值 0.2184 <0.0001 0.8737 <0.0001
续表
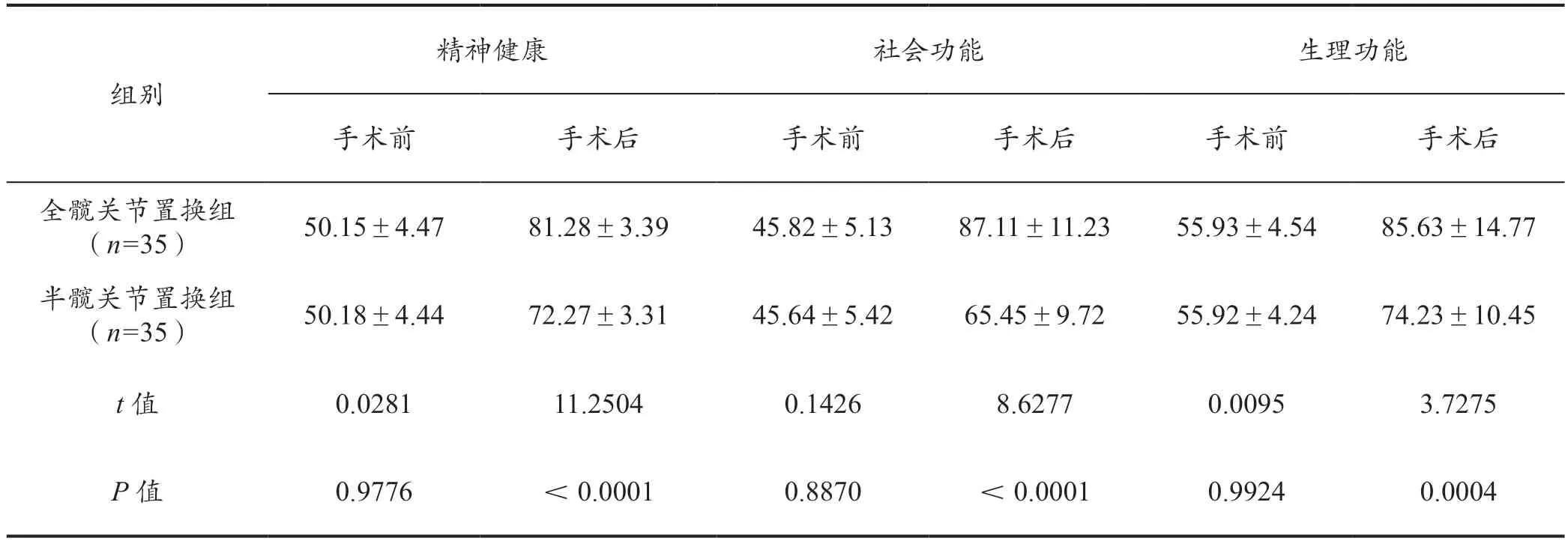
表4 两组患者手术前后生活质量评分比较(分,±s)
组别精神健康 社会功能 生理功能手术前 手术后 手术前 手术后 手术前 手术后全髋关节置换组(n=35) 50.15±4.47 81.28±3.39 45.82±5.13 87.11±11.23 55.93±4.54 85.63±14.77半髋关节置换组(n=35) 50.18±4.44 72.27±3.31 45.64±5.42 65.45±9.72 55.92±4.24 74.23±10.45 t 值 0.0281 11.2504 0.1426 8.6277 0.0095 3.7275 P 值 0.9776 <0.0001 0.8870 <0.0001 0.9924 0.0004
3 讨论
随着人口的老龄化,老年疾病发病率正在逐步提高。调查研究显示,老年人群身体素质日益下降,一旦发生滑倒或是从床上跌落都可能造成股骨颈骨折。在没有外伤的情况下,也可能会造成不同程度骨折。对于股骨颈骨折,临床治疗主要有保守治疗和内固定治疗两种模式[3-4]。对于老年患者来说,保守治疗是非常痛苦且漫长的,其容易产生并发症,导致疾病愈发严重。而内固定治疗中,髋关节置换术是操作简单、恢复快且并发症较少的手术模式,其中以全/半髋关节置换术最为常见[5]。但对于患者来说,选择哪一种置换术是个难题。两种髋关节置换术各有其优点和弊端。半髋关节置换术的操作比全髋关节置换术更简单,并且手术时间较短、出血量更少。但半髋关节置换术相对更加容易出现术后并发症,例如,假体脱位、松动、下沉、慢性疼痛以及关节活动受限等,会对治疗效果以及功能恢复造成影响[6]。部分年龄偏大、病情不稳定、合并症种类多的患者可选择半髋关节置换术。全髋关节置换术的手术时间相对较长,出血量较多,但是术后并发症较少,术后恢复时间较短,临床疗效显著[7]。年龄偏小(<80 岁)且病情相对稳定的患者都会选择全髋关节置换术来治疗[8]。病情不稳定并且年龄偏大的患者,要考虑诸多因素的影响。选择半髋关节置换术不仅是为了有效地缩短手术时间、减少出血量,更是为了加快康复[9-10]。如果未能掌握半髋关节置换术的要点,将极易出现以下并发症:髋部疼痛、双下肢不等长等[11]。当进行全髋关节置换手术时,会对髋臼进行彻底的处理,使得股骨头假体与髋臼吻合度升高,从而可降低假体磨损度,因此术后并发症发生率将会降低[12]。有关文献报道指出,全髋关节置换术术后并发症发生率约4%,半髋关节置换术术后并发症发生率约18%,与本文研究结果一致[13]。全髋关节置换术能够保证假体与患者完全匹配,继而加速患者关节功能恢复[14]。对于手术耐受性低以及身体素质比较差的老年股骨颈骨折患者而言,建议采用半髋关节置换术,从而提高手术安全性。
综上所述,全/半髋关节置换术治疗老年患者股骨颈骨折各有千秋。全髋关节置换术优势在术后慢性疼痛率低,翻修风险低,且长期效果优于半髋关节置换术,而劣势在于脱位率高。半髋关节置换术优势在于创面小、费用低,且恢复快,劣势是慢性疼痛发生率高,翻修风险高。可根据患者术前的具体病情以及身体状况选择适当的治疗方案。
