全腔肺吻合术后患儿运动耐量状况及相关危险因素分析
2024-05-07蔡小满徐毅超陈琳徐卓明张浩
蔡小满 徐毅超 陈琳 徐卓明 张浩,3
目的:探查全腔肺吻合术(TCPC)后患儿运动耐量状况及引起运动耐量下降的危险因素。
方法:对2021 年3 月至2023 年6 月在我院接受心肺运动试验(CPET)的81 例TCPC 术后患儿进行回顾性研究。分析相关CPET 参数,并根据最大摄氧量(VO2max)占预计值百分比情况将患儿分为运动耐量较差组(VO2max 占预计值百分比<60%,n=61)和运动耐量较好组(VO2max 占预计值百分比≥60%,n=20),分析影响心肺运动功能的危险因素。
结果:81 例患儿平均年龄(12.28±3.28)岁,VO2 max 占预计值百分比为(55.43±14.80)%。运动耐量较好组的最大单位体重摄氧量[(30.26±3.16)ml/kg vs.(20.55±4.26)ml/kg]、变时性指数[(0.63±0.15) vs.(0.46±0.18)]、随功率增加的摄氧量[(11.89±2.43)ml/(min·W) vs. (9.88±2.25)ml/(min·W)]以及单位体重氧摄取效率斜率[(36.49±6.16)ml/(log L·kg)vs. (26.83±6.38)ml/(log L·kg)]较运动耐量较差组均更好(P 均<0.01)。两组的最大呼吸末二氧化碳、二氧化碳通气当量斜率、运动振荡通气发生率等差异均无统计学意义(P 均>0.05)。多因素Logistic 回归分析表明,年龄、体重指数和变时性指数是运动耐量较差的危险因素;最大单位体重摄氧量和无氧阈时随功率增加的摄氧量是发生运动振荡通气的危险因素。
结论:TCPC 术后患儿运动耐量普遍下降,表现为有氧运动能力受损,其危险因素为年龄、体重指数和变时性指数。最大单位体重摄氧量和无氧阈时随功率增加的摄氧量为术后运动振荡通气危险因素。
迄今为止,全腔肺吻合术(total cavopulmonary connection,TCPC)是单心室类先天性心脏病(先心病)患儿所能接受的最佳生理矫正术式[1],不仅减轻紫绀,而且减少单心室容量负荷。随着治疗策略的改进,TCPC 围术期死亡率已显著下降,患儿术后生活质量和预期寿命均明显改善[2]。尽管TCPC 为患儿术后早期至青少年期创造了较为稳定的生理状态,但TCPC 术后所谓的“房坦”循环与正常(双心室)循环生理机能迥然不同。由于肺循环心室的缺失,肺动脉内缺乏搏动性血流。此外,“房坦”循环使全身静脉压力非生理性升高,易出现严重的远期并发症,同时限制了心室前负荷增加幅度,尤其在运动过程中。因此,相对于健康同龄人,TCPC 术后患儿运动耐量普遍受限[3]。此类患儿运动受限在中低强度运动中即有体现,在极量运动中更为明显[4]。并且运动耐量持续受损是TCPC 术后心力衰竭和死亡的重要预测因子[5]。本研究就单中心TCPC 术后患儿的运动心肺功能进行了评估,并对不同运动耐量状况患儿进行了比较并分析导致运动耐量显著下降的危险因素,从而为探索制定符合国情的个性化有氧运动处方和规律运动训练提供依据。
1 资料与方法
1.1 研究对象
本研究于2021 年3 月至2023 年6 月回顾性纳入6~18 岁因单心室生理先心病行TCPC 矫治术的81例患儿,术后均通过心肺运动试验(CPET)进行心肺耐量评估。纳入标准:年龄>6 岁,身高>120 cm;循环稳定,NYHA 心功能分级为Ⅰ~Ⅲ级,无严重残留解剖问题,房室瓣反流均在中度以下。排除标准:有CPET 绝对禁忌证,如发热、难治性哮喘、呼吸衰竭、急性心肌炎或心包炎、不稳定的心律失常引起的症状或血液动力学损害、不稳定性心力衰竭、急性肺栓塞或肺梗死、严重脏器功能损伤、起搏器植入、服用影响心率的药物、运动功能障碍、存在精神行为障碍。根据运动耐量受损情况,将最大摄氧量占预计值百分比≥60%者纳入运动耐量较好组(n=20),<60%者纳入运动耐量较差组(n=61)。本研究经上海市儿童医学中心伦理研究委员会批准(批号:SCMCIRB-K2022116-2),并取得患儿及其法定监护人知情同意,并签署知情同意书。
1.2 数据采集
临床信息收集:收集患儿人口学特征及手术时间、用药情况、日常活动、超声心动图、CPET 参数等资料。
CPET 评估:采用Oxycon Mobile 运动心肺功能系统测试装置(CareFusion 公司,德国),运动仪为儿童型功率踏车,采纳适用于先心病患儿的CPET 连续斜坡递增方案,以获得8~12 min 均匀负荷递增持续时间,包含4 个阶段:(1)静息阶段:3 min;(2)热身阶段:3 min;(3)功率递增阶段:5~12 min;(4)恢复阶段:3~5 min。在心脏专科医师全程监督下完成评估,在连续12 导联心电图、经皮氧饱和度、无创血压监测下,同步动态记录运动代谢数据。以下4 项标准中达标3 项,CPET 即达到极量运动标准:(1)呼吸交换率(respiratory exchange ratio,RER)≥1.1;(2)最大心率>85%最大预计心率;(3)尽管口头鼓励,但儿童运动耐量达极限;(4) 尽管运动负荷增加,但摄氧量达到平台,即最大摄氧量。如在CPET 过程中,虽摄氧量未达平台,但满足以上3 项标准所获取的峰值摄氧量,可等同为最大摄氧量。所有CPET 数据由同一医生采用改良V 斜率法确定无氧阈。以上所有数据测量和收集均在本中心心脏康复中心的CPET 实验室内完成。
1.3 统计学方法
采用SPSS 26.0 进行数据分析。计量资料进行正态分布检验,符合正态分布以表示,偏态分布或等级资料以及M(Q1,Q3)表示,计数资料以例(%)表示。计量资料组间比较,符合正态分布采用t检验,不符合正态分布或等级资料采用秩和检验,计数资料组间比较采用卡方检验。摄氧量的影响因素分析采用相关性分析、单因素及多因素线性回归分析。最大摄氧量占预计值百分比≥60%及是否存在运动振荡通气的影响因素分析采用单因素及多因素Logistic 回归分析。P<0.05 为差异有统计学意义。
2 结果
2.1 81 例患儿的临床资料(表1)
表1 81 例患儿的临床资料(±s)

表1 81 例患儿的临床资料(±s)
注:TCPC:全腔肺吻合术;CPET:心肺运动试验;TA:三尖瓣闭锁;IVS:完整的室间隔;PA:肺动脉闭锁;VSD:室间隔缺损;PS:肺动脉狭窄;D-TGA:完全性大动脉转位;L-TGA:纠正性大动脉转位;VSD(remote):室间隔缺损(远离大动脉);DORV:右心室双出口;CAVSD:完全型房室间隔缺损;SV:单心室;PH:肺动脉高压。1 mmHg=0.133 kPa。
项目数值男性[例 (%)]48 (59.3)年龄 (岁)12.28±3.28身高 (cm)149.27±18.09体重 (kg)41.34±16.68体重指数 (kg/m2)17.76±3.74分期完成TCPC [例 (%)]70 (86.4)患儿病种构成[例 (%)]TA/IVS/PA1 (1.2)TA/VSD/PA 或TA/VSD/PS9 (11.1)TA/VSD/PH3 (3.7)D-TGA/VSD/PS8 (9.9)L-TGA/VSD/PS5 (6.2)DORV/VSD (remote)/PS15 (18.5)DORV/CAVSD/PS1 (1.2)PA/IVS6 (7.4)PA/VSD6 (7.4)SV/VSD/PH7 (8.6)SV/VSD/PS 或SV/VSD/PA20 (24.7)CPET 评估时年龄 (岁)12.28±3.28 TCPC 术后距CPET 评估时间 (年)8.21±3.49 CPET 评估时NYHA 心功能分级[例 (%)]Ⅰ级57 (70.4)Ⅱ级12 (14.8)Ⅲ级12 (14.8)CPET 参数最大呼吸交换率1.12±0.15最大单位体重摄氧量 [ml/ (kg·min)]22.94±5.81无氧阈时的摄氧量 [ml/ (kg·min)]17.40±4.98最大摄氧量占预计值百分比 (%)55.43±14.80无氧阈时的摄氧量占预计值百分比 (%)42.11±12.38最大氧脉搏 (ml/beat)6.30±2.33最大氧脉搏占预计值百分比 (%)72.31±19.84随功率增加的最大摄氧量[ml/ (min·W)]10.38±2.44无氧阈时随功率增加的摄氧量[ml/ (min·W)]10.19±3.28最大心率 (次/min)145.95±24.22最大心率储备 (%)26.73±12.08变时性指数0.50±0.18单位体重氧摄取效率斜率[ml/ (log L·kg)]29.21±7.56最大呼气末二氧化碳分压 (mmHg)28.00±7.09二氧化碳通气当量斜率36.51±12.85呼吸储备 (%)43.55±14.32 1 s 用力呼气量占预计值百分比 (%)86.71±13.65运动振荡通气 [例(%)]45 (55.6)
81 例患儿,48 例(59.3%)为男性,70 例(86.4%)分期完成TCPC,行TCPC 术矫治中排名前三的单心室病种为单心室合并肺动脉狭窄/闭锁(24.7%,20/81),右心室双出口合并远离大动脉室间隔缺损(18.5%,15/81)和三尖瓣闭锁合并肺动脉狭窄/闭锁(11.1%,9/81)。
TCPC 术后距CPET 评估时间为(8.21±3.49)年。81 例患儿均以最大努力全程完成CPET,评估过程循环稳定,平均最大呼吸交换率为1.12±0.15,完成测试努力程度较好,CPET 结果有意义。接受CPET评估时,患儿年龄6.40~18.51 岁,平均(12.28±3.28)岁;身高119~192 cm,平均(149.27±18.09)cm;体重20~96 kg,平均(41.34±16.68)kg;体重指数12.43~33.22 kg/m2, 平均(17.76±3.74)kg/m2。81例患儿中仅28 例(34.6%)正常参与体育课。在接受CPET 评估时NYHA 心功能分级为Ⅰ级的57 例患儿中,34 例(59.6%)患儿的监护人选择了体育课免修或不参与跑跳类运动。
2.2 TCPC 术后运动耐量较好组与运动耐量较差组患儿临床资料的比较(表2)
表2 TCPC 术后运动耐量较好组与运动耐量较差组患儿临床资料的比较(±s)
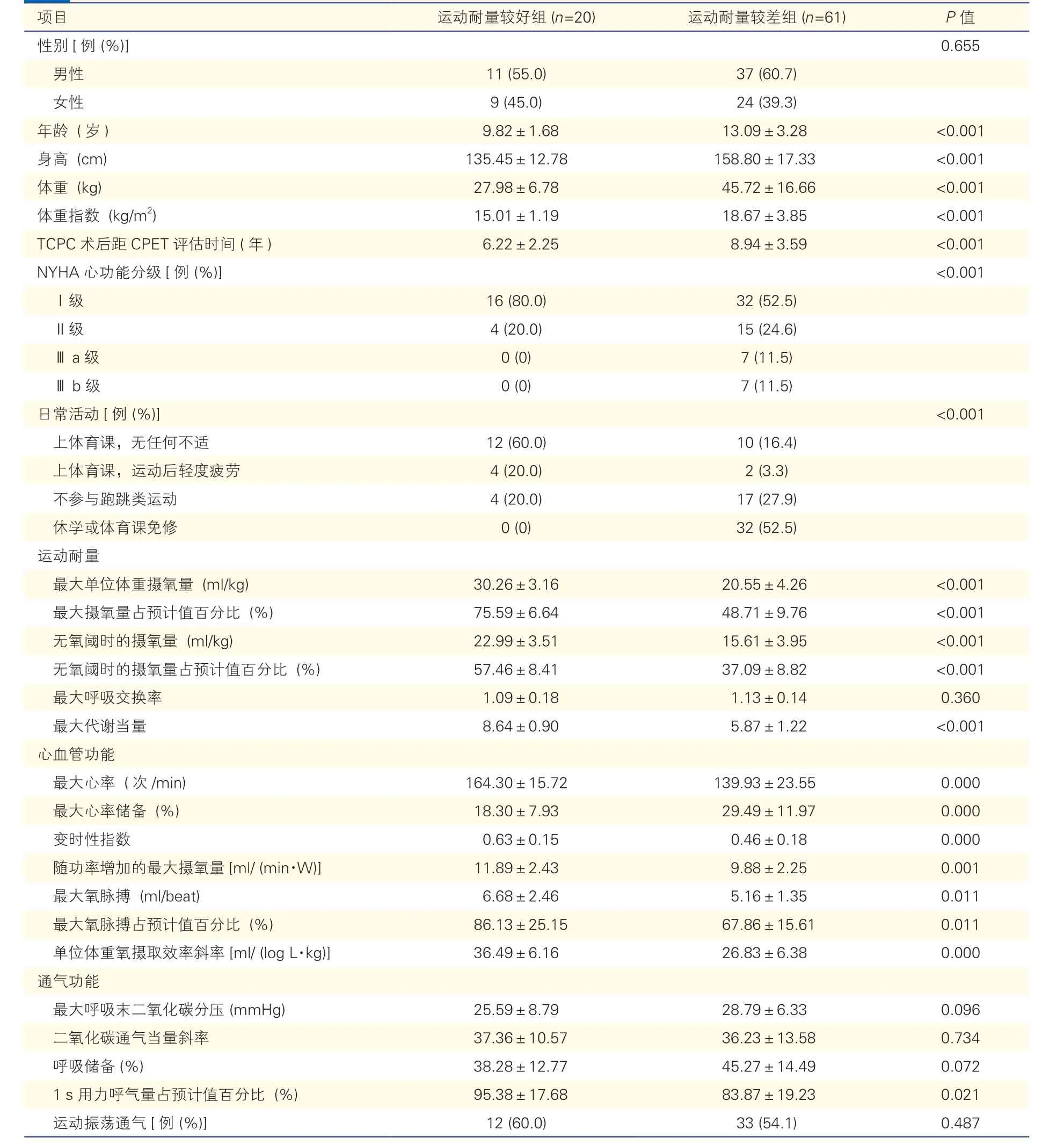
表2 TCPC 术后运动耐量较好组与运动耐量较差组患儿临床资料的比较(±s)
注:TCPC:全腔肺吻合术;CPET:心肺运动试验。1 mmHg=0.133 kPa。
项目运动耐量较好组 (n=20)运动耐量较差组 (n=61)P 值性别[例 (%)]0.655男性11 (55.0)37 (60.7)女性9 (45.0)24 (39.3)年龄 (岁)9.82±1.6813.09±3.28<0.001身高 (cm)135.45±12.78158.80±17.33<0.001体重 (kg)27.98±6.7845.72±16.66<0.001体重指数 (kg/m2)15.01±1.1918.67±3.85<0.001 TCPC 术后距CPET 评估时间 (年)6.22±2.258.94±3.59<0.001 NYHA 心功能分级[例 (%)]<0.001Ⅰ级16 (80.0)32 (52.5)Ⅱ级4 (20.0)15 (24.6)Ⅲa 级0 (0)7 (11.5)Ⅲb 级0 (0)7 (11.5)日常活动[例 (%)]<0.001上体育课,无任何不适12 (60.0)10 (16.4)上体育课,运动后轻度疲劳4 (20.0)2 (3.3)不参与跑跳类运动4 (20.0)17 (27.9)休学或体育课免修0 (0)32 (52.5)运动耐量最大单位体重摄氧量 (ml/kg)30.26±3.1620.55±4.26<0.001最大摄氧量占预计值百分比 (%)75.59±6.6448.71±9.76<0.001无氧阈时的摄氧量 (ml/kg)22.99±3.5115.61±3.95<0.001无氧阈时的摄氧量占预计值百分比 (%)57.46±8.4137.09±8.82<0.001最大呼吸交换率1.09±0.181.13±0.140.360最大代谢当量8.64±0.905.87±1.22<0.001心血管功能最大心率 (次/min)164.30±15.72139.93±23.550.000最大心率储备 (%)18.30±7.9329.49±11.970.000变时性指数0.63±0.150.46±0.180.000随功率增加的最大摄氧量[ml/ (min·W)]11.89±2.439.88±2.250.001最大氧脉搏 (ml/beat)6.68±2.465.16±1.350.011最大氧脉搏占预计值百分比 (%)86.13±25.1567.86±15.610.011单位体重氧摄取效率斜率 [ml/ (log L·kg)]36.49±6.1626.83±6.380.000通气功能最大呼吸末二氧化碳分压 (mmHg)25.59±8.7928.79±6.330.096二氧化碳通气当量斜率37.36±10.5736.23±13.580.734呼吸储备 (%)38.28±12.7745.27±14.490.072 1 s 用力呼气量占预计值百分比 (%)95.38±17.6883.87±19.230.021运动振荡通气[例 (%)]12 (60.0)33 (54.1)0.487
与TCPC 术后运动耐量较好组患儿相比,运动耐量较差组患儿年龄更大,身高更高,体重指数更大,TCPC 术后时间更长(P均<0.01)。两组最大呼吸交换率差异无统计学意义(P=0.360),即两组完成CPET 努力程度较好,CPET 结果均有意义。
运动耐量较好组患儿最大单位体重摄氧量[(30.26±3.16) ml/kg vs.(20.55±4.26)ml/kg]、无氧阈时的摄氧量占预计值百分比[(57.46±8.41)%vs.(37.09±8.82)%]、最大心率[(164.30±15.72)次/min vs.(139.93±23.55)次/min]、最大心率储备[(18.30±7.93)% vs.(29.49±11.97)%]、变时性指数(0.63±0.15 vs. 0.46±0.18)、随功率增加的最大摄氧量[(11.89±2.43)ml/(min·W)vs.(9.88±2.25)ml/(min·W)]、最大氧脉搏[(6.68±2.46)ml/beat vs. (5.16±1.35)ml/beat]、最大氧脉搏占预计值百分比[(86.13±25.15)% vs.(67.86±15.61)%]、单位体重氧摄取效率斜率[(36.49±6.16 )ml/(log L·kg)vs.( 26.83±6.38)ml/(log L·kg)]、1 s 用力呼气量占预计值百分比[(95.38±17.68)% vs.(83.87±19.23)%]较运动耐量较差组均更优(P均<0.05);而两组最大呼吸末二氧化碳分压、二氧化碳通气当量斜率、呼吸储备及运动振荡通气差异均无统计学意义(P均>0.05)。
2.3 相关性分析与单因素及多因素回归分析
相关性分析结果显示,随着TCPC 术后患儿年龄增大,最大摄氧量占预计值百分比有逐步下降的趋势(图1),在青春期后尤为显著。

图1 TCPC 术后患儿随年龄增长的最大摄氧量占预计值百分比(n=81)
将患儿的最大单位体重摄氧量作为因变量,将年龄、体重指数、术后距CPET 评估时间作为自变量,以前进方式进行多因素线性回归分析,结果显示,年龄、体重指数与最大单位体重摄氧量之间有回归关系(R2=0.258,U=1.804,F=12.344,P<0.01),最大单位体重摄氧量与年龄(B=-0.416,P<0.01)和体重指数(B=-0.478,P<0.01)均呈负相关。
在对TCPC 术后运动耐量下降风险因素进行的Logistic 回归分析中,单因素分析结果显示,年龄、体重指数、变时性指数和1 s 用力呼气量占预计值百分比是运动耐量较差的危险因素;多因素分析结果表明,年龄、体重指数和变时性指数是运动耐量较差的危险因素(表3)。
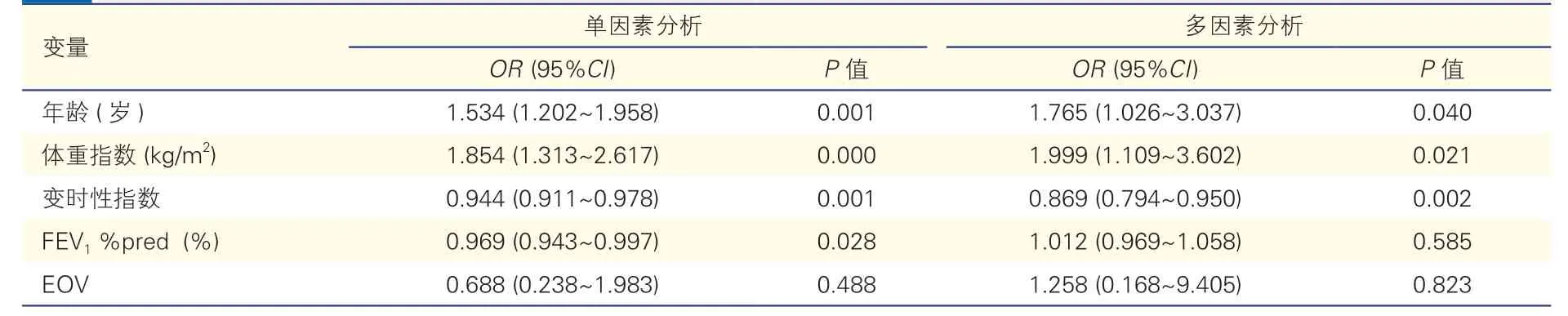
表3 TCPC 术后患儿运动耐量下降风险因素的Logistic 回归分析(n=81)
在对TCPC 术后发生运动振荡通气进行的Logistic 回归分析中,单因素分析结果显示,年龄、无氧阈时随功率增加的摄氧量是发生运动振荡通气危险因素;多因素分析结果显示,最大单位体重摄氧量和无氧阈时随功率增加的摄氧量是发生运动振荡通气的危险因素(表4)。
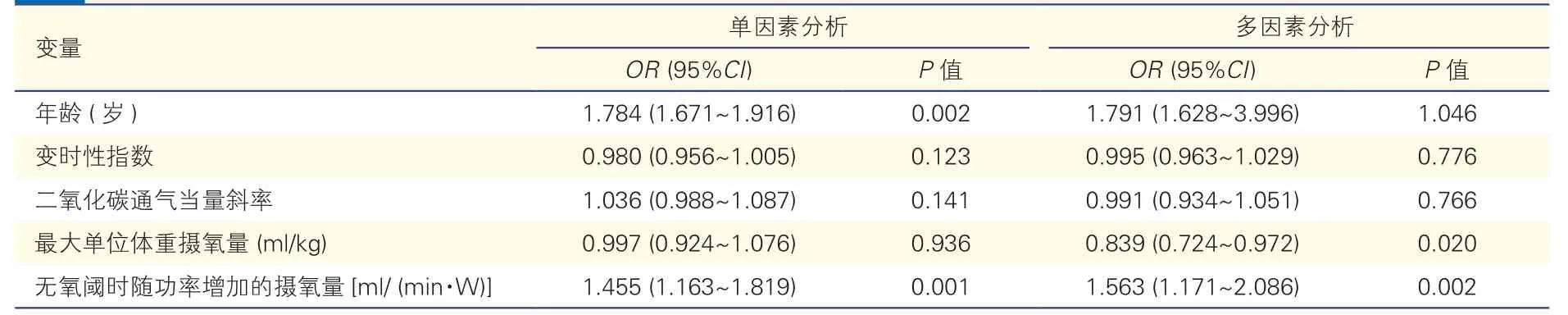
表4 TCPC 术后患儿发生运动振荡通气的Logistic 回归分析(n=81)
3 讨论
本中心是国内较早规范化开展儿童心脏康复的单位之一[6],遵循心脏病全程管理,践行提高儿童先心病疗效的核心理念[7-9]。本研究是目前国内关于单心室矫治术(TCPC 术)后患儿接受CPET 基线评估的最大组报道,发现TCPC 术后患儿均存在不同程度的运动耐量受损,而较大的年龄、较高的体重指数和较低的变时性指数是影响运动耐量较差的危险因素。
本研究提示,尽管TCPC 术后患儿在日常生活中无明显症状,但普遍存在运动耐量下降,运动耐量呈中重度受损,主要体现为有氧运动能力的受损。造成TCPC 术后有氧运动能力受损的主要原因为:(1)心率变时功能障碍;(2)心脏每搏摄氧能力降低;(3)组织摄氧效率下降;(4)有氧做功效率低下。此外,运动通气效率下降体现了肺内通气-灌注的不匹配,更加印证了TCPC 术后患儿进入肺循环的非搏动性血流减少是造成这一现象的主要原因。以上情况在运动耐量较低TCPC 术后患儿中更为严重,且随着术后时间的延长和年龄的增长,运动心肺功能在青春期后期往往会下降,运动振荡通气现象的高发也证明了以上这些原因是造成TCPC 术后患儿转归慢性心力衰竭和预后不良的危险因素。
本研究通过最大摄氧量来衡量峰值运动耐量,体现了心血管系统向运动骨骼肌输送氧气和肌肉从血液中摄氧的最大能力,将不理想的运动耐量以最大单位体重摄氧量下降来客观衡量运动受限情况[10]。已有大量研究表明,TCPC 术后患儿普遍存在运动障碍,最大摄氧量占预计值百分比为60%~65%[11-12]。而正常人群最大摄氧量占预计值百分比60%~85%即为运动耐量轻度受损,40%~60%被视作运动耐量中度受损。因此本研究中以最大摄氧量占预计值百分比60%为界限对患儿进行分组。
TCPC 术后的运动耐量受限主要体现在有氧运动能力的受损上。对比两组发现,运动耐量较好组患儿的最大单位体重摄氧量和无氧阈时的摄氧量占预计值百分比显著优于运动耐量较差组。正常人群无氧阈时的摄氧量占预计值百分比>40%,鉴于此,运动耐量较好组患儿有氧运动能力正常,而运动耐量较差组则低于正常。国外已有多项研究表明较低的无氧阈时的摄氧量占预计值百分比与死亡或心脏移植显著相关,是住院的预测因素[10]。
运动耐量较好组患儿有更好的心脏每搏输出至外周肌肉组织的摄氧能力(每搏摄氧量能力)。该组的最大氧脉搏和最大氧脉搏占预计值百分比显著优于运动耐量较差组。正常人群最大氧脉搏占预计值百分比>80%[13],国外研究报道TCPC 患儿的最大氧脉搏占预计值百分比为82%[14]。运动耐量较差组患儿心输出量无法随运动强度增加而上升,以至肌肉组织无法得到运动所需摄氧量。
两组患儿均存在心脏变时功能障碍,但运动耐量较差组更为严重。变时性指数<0.8 或最大心率储备>20%表明心率反应迟钝,提示存在心脏变时功能障碍,变时性指数被认为是与死亡或心脏移植显著相关的独立单一预后标志物[15]。由于心率上升能力低下,心输出量无法随运动强度增加而上升,以至运动肌肉组织无法得到运动所需的摄氧量。这同样是导致TCPC 术后患儿运动耐量受损的原因之一。
运动耐量较好组的有氧做功效率和组织摄氧效率更优,患儿随功率增加的最大摄氧量和单位体重氧摄取效率斜率显著优于运动耐量较差组。且运动耐量较差组患儿随功率增加的最大摄氧量低于正常[10~11 ml/(min·W)],国外研究显示先心病患儿单位体重氧摄取效率斜率明显低于正常儿童[16],与本研究结果相符。
TCPC 术后均存在运动通气功能障碍,表现为运动时清除二氧化碳效率降低。本研究中两组患儿均有较高的二氧化碳通气当量斜率和低最大呼吸末二氧化碳分压,提示存在肺内通气-灌注不匹配。国外研究表明TCPC 术后患儿最大呼吸末二氧化碳分压>31.5 mmHg(1 mmHg=0.133 kPa)[17],低于正常范围(36~42 mmHg),与本研究结果相符。而TCPC 术后运动通气功能障碍与死亡、住院、慢性心力衰竭、血栓形成和蛋白质损失性肠病的综合风险增加显著相关[15]。
TCPC 术后患儿存在慢性心力衰竭和预后不良。本研究中运动振荡通气总体发生率为55.6%,两组无差异。运动振荡通气指运动期间分钟通气中的定期振荡,其存在与获得性心力衰竭的严重程度和预后不良密切相关,它的出现比最大摄氧量和二氧化碳通气当量斜率更能预测心力衰竭患者的不良预后[18],且能独立预测死亡或心脏移植。单心室矫正术后运动振荡通气发生率明显高于双心室矫正术[6],多项研究报道TCPC 术后运动振荡通气较为常见(37.5%),同样也大量存在于慢性心力衰竭患者中[19]。
TCPC 术后患儿年龄每增加1 岁,运动耐量下降风险增加76.5%;体重指数每增加1 kg/m2,风险增加99.9%;变时性指数每降低1,风险增加86.9%。此外,患儿年龄每增加1 岁,发生运动振荡通气风险增加79.1%;最大单位体重摄氧量每降低1 ml/kg,风险增加83.9%,无氧阈时随功率增加的摄氧量每增加1 ml/(min·W),风险增加56.3%,与国外研究结果相符[20]。
虽然两组患儿最大单位体重摄氧量分别为(30.26±3.16)ml/kg 和(20.55±4.26)ml/kg,均属韦伯运动心脏功能A 级,但仅有28 例正常参与体育课,近65%不上体育课或从不参与跑跳类活动,即便NYHA 心功能分级为Ⅰ级,患儿中仍有70.2%(40/57)的监护人依然不让孩子参加体育活动。可见过度保护是造成患儿运动耐量低下的潜在社会因素。运动耐量较好组患儿参与体育活动人数明显高于运动耐量较差组,并显示出更好的运动心肺功能和更低的体重指数。TCPC 术后患儿较低的身体活动水平和较低的峰值运动能力归因于心、肺、肌肉和心理社会限制的综合因素[21]。
运动训练可改善经肺血流,提高身体运动水平和耐量,并在多种先心病患者中显示出较好的效果[22]。研究证明,患儿TCPC 术后进行有氧运动处方可改善运动耐量,且无不良反应,在单心室患儿中,体育活动和下肢力量与最大摄氧量息息相关,且适当的外周肌肉量可以提高心肺功能,这可能对维持身体功能和延缓慢性心力衰竭的发生具有重要意义[23]。
本研究存在一定局限性:TCPC 术后患儿参与CPET 评估的病例有限,虽然本中心已对一部分患儿开具有氧运动处方,但仍需积累例数和随访时间来验证运动干预的疗效。未来在心脏康复计划推进中摸索适合儿童身心特点的运动处方,让TCPC 术后患儿获得更好的心肺运动功能和身体素质,接近或达到健康儿童的运动耐量。
利益冲突:所有作者均声明不存在利益冲突
