酷似肺腺癌的肿瘤—经典型细支气管腺瘤1 例报告
2024-04-24王星辉
王星辉
肺细支气管腺瘤(bronchiolar adenoma,BA)是近年来逐渐被认识的一种肺良性肿瘤,该肿瘤无论在影像学还是在病理形态学上均与肺腺癌相似,在临床工作中极易误诊,本文拟对1 例BA 患者进行回顾性分析,现报道如下。
1 病例
1.1 一般情况 患者女性,48 岁,2021 年2 月12 日患者受凉后出现阵发性咳嗽,咳白色黏痰,院外自服药物治疗(具体药物名称剂量及频率不详),上述症状反复出现。2021 年8 月25 日胸部CT 扫描显示左肺下叶片状磨玻璃病灶,巢样改变,强化不明显,最长径约1.5 cm,见封三图6,考虑癌性结节,建议抗炎后复查。抗炎治疗6 d 后,经山东省立医院影像远程会诊,意见为左肺下叶后基底段多房囊性改变,并肺门淋巴结肿大,肿瘤不排除。患者要求手术治疗,于2021 年9 月12 日行胸腔镜左肺下叶肿物楔形切除术。术中见胸内无胸水,无粘连,斜裂发育好,肿物位于左肺下叶后基底段,肿物大小约1.5 cm×1 cm,无胸膜凹陷。术中快速病理诊断:考虑微浸润腺癌(左肺下叶),建议术后明确诊断。
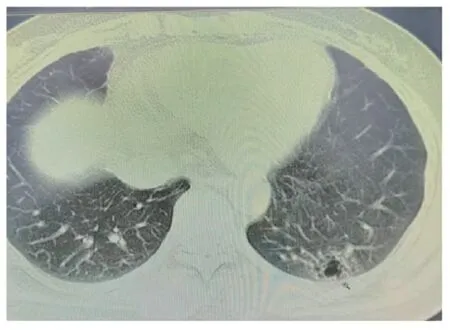
图6 胸部CT图像
1.2 巨检 楔形切除肺组织一块,大小5cm×3cm×1cm,一侧为钢丝吻合缘,长7cm,距吻合缘1cm见一肿物,大小2 cm×2 cm×1 cm,切面实性,灰白、灰黑色,局部见多个小囊腔,囊腔直径0.1 ~0.2 cm。
1.3 镜检 低倍镜下可见肿瘤由大小不一的腺样结构构成,类似腺泡,见封三图7,部分腔内含黏液及泡沫样细胞,局部腺腔周围可见细支气管和厚壁血管。局部间质纤维组织增生,炎细胞浸润。高倍镜下观察发现肿瘤由双层细胞构成,腔面细胞立方或柱状,细胞排列较拥挤,胞质少,淡粉染,核圆形或卵圆形,异型性不明显,核分裂少见。免疫组化:腺样结构呈明显的双层或复层结构,而腔面细胞外围基底样细胞p63 阳性表达,见封三图8,腔面细胞及基底样细胞TTF-1 均阳性,见封三图9,术后常规病理诊断为经典型细支气管腺瘤。
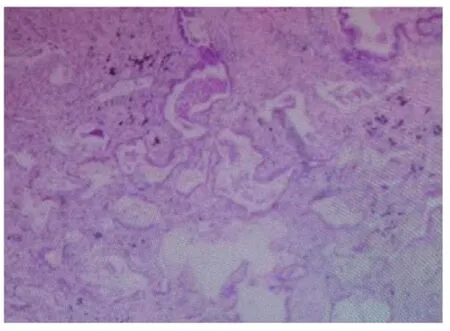
图7 肿瘤性腺管类似腺泡样结构(HE 染色,×100)

图8 肿瘤基底样细胞p63阳性(SP法,×100)
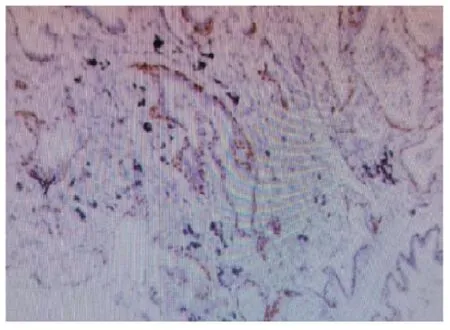
图9 肿瘤腔面细胞及基底样细胞TTF-1均阳性,腔面细胞阳性较强(SP法,×100)
2 讨论
BA最早由Chang 等[1]于2018 年第一次提出,被认为来源于细支气管的良性肿瘤。张杰等[2]曾详细解读了该肿瘤诊断中的问题,提出经典型和非经典型细支气管腺瘤。该肿瘤病理形态学上最显著的特点是腔面细胞外围均有完整连续的基底细胞层。然而随着研究的深入,发现部分BA在局部缺乏基底细胞层,被称为非经典型BA。本病例符合经典型BA。
2.1 临床特征 BA临床上研究提示多见中老年人,中位年龄为72 岁(55 ~83 岁)。无明显性别差异,部分患者有吸烟史,发病率低,文献报道少,CT扫描多表现为外周肺毛玻璃样结节,也可实性或混合实性/毛玻璃状结节,极易误诊为早期肺腺癌。
2.2 病理学特点 多数肿瘤界限清楚,包膜不明显,切面一般实性,本病例见部分小囊腔,与分泌黏液过多有关。曹瑞雪等[3]也曾报道一例切面呈囊性。肿瘤大小一般较小,0.5 ~2cm 不等。显微镜下肿瘤多位于细支气管周围,与细支气管血管束相邻。肿瘤可以排列呈腺腔样,乳头样,部分贴壁样生长,最具特征性的是镜下多数腺腔样结构均具有连续基底细胞层,但是HE 切片上判断基底细胞层是否存在有时较困难,因此经常需进行免疫组化标记才能明确诊断。
2.3 免疫组化 常用的抗体包括p63、p40、CK5/6、TTF-1 等,诊断的要点是存在p63、p40、CK5/6 阳性的基底细胞,局部可以不连续,TTF-1 在基底细胞及腔面细胞有表达。本病例免疫组化表达非常典型。
2.4 分子遗传学特点 有研究发现BRAFV600E是BA 中最常见的单一驱动突变[4]。虽然BRAF 突变存在于2.2%的肺腺癌中[5],但是这些腺癌通常以微乳头状[6]和实性[7]为主,缺乏BA 中所见的双层生长模式。由于BRAF突变可以在良性和恶性肺肿瘤中看到,因此依据BRAF 突变可能不能判断肿瘤的性质。此外,发现BA 还具有与BRAF G464V 突变同时发生的HRASG13R 热点突变。由于非BRAFV600E 突变被认为MAPK途径中与其他更强驱动突变同时发生的,HRAS 突变被认为是这种情况下的主要驱动事件。
KRAS 突变是BA 中第二常见的驱动突变。另外,错义突变KRAS 或HRAS 突变病例主要以颠换突变为主,这是烟草相关致癌特征的特征。EGFR 缺失/插入是第三大最普遍的驱动改变,EGFR 缺失/插入可能是独特的分子特点,因为这在腺癌中不常见。邱颍等[8]曾对12 例BA 进行EGFR、KRAS、BRAF、ALK、ROS1、RET 等基因检测,结果显示1 例EGFR19 号外显子缺失突变,2 例KRAS突变,ALK、ROS1、RET 基因均未见突变。
2.5 鉴别诊断
2.5.1 肺小腺癌 多数患者由体检发现,随着高分辨率CT 的广泛应用,检出率越来越高,但是影像学上与小腺癌极其相似,外科医师故将其希望寄托于病理医师身上,结果给病理医师造成极大的压力,尤其在术中冷冻诊断中更是如此,崔娜等[9]曾报道1例,冰冻诊断黏液性腺癌待排除,常规诊断为BA。张杰等[2]认为组织学上鉴别要点为:BA 一般会与正常细支气管存在延续关系,而腺癌不存在;另外,BA组织学特征在中央区域与周围肺组织具有一致性,而小腺癌则与周围差异较显著;再次,典型者仔细观察发现肿瘤性腺管可见双层结构,局灶可见形态不一的纤毛细胞。影像学对于鉴别两者也有一定帮助,前者边界较清,而后者常可见小毛刺,若肿瘤近胸膜,可出现牵拉改变。
2.5.2 浸润性黏液腺癌 沿肺泡壁生长模式、跳跃病灶的存在以及富于黏液细胞凸显了其与浸润性黏液腺癌的惊人相似性,区分这些病变的关键是识别基底细胞。有时基底细胞HE 切片不易识别,可通过免疫组化证实。另一个有用的区别特征是肿瘤大小:几乎所有BA 都是小病灶(≤2 cm),而浸润性黏液腺癌大小不一,但可以形成大的实性肿块。BA 可以形成类似于浸润性黏液腺癌的明显不连续的跳跃病变。但与浸润性黏液腺癌不同,这些跳跃病灶不会从主要肿瘤延伸超过几个肺泡,可能推断为看似不连续的扩散在三维空间中可能是相互连接的。虽然一旦考虑到这种诊断,在常规石蜡切片中区分BA与腺癌相对简单,但即使对于有经验的胸部病理学医师来说,术中冰冻诊断BA可能有时也极其困难,将BA误认为腺癌的比率很高,这其中部分归因于该肿瘤相对不常见以致病理医师对该肿瘤认识不足。更重要的可能是由于组织固定不良,BA 的形态特征在冰冻切片上难以识别。
2.5.3 腺鳞混合性乳头状瘤 该肿瘤大多发生发生于主支气管中,乳头状结构显著。
2.5.4 黏液表皮样癌 肿瘤中的表皮样细胞与BA基底细胞形态类似,但前者多数早期主要位于主支气管内。镜下可见表皮样细胞、黏液细胞及中间型细胞,组织结构多样,可呈实性、管状、腺样,向支气管壁浸润性生长。
2.5.5 细支气管周围化生(PBM) PBM 是许多肺疾病一种相对常见的伴随表现。PBM 也具有双层细胞,即基底细胞和管腔纤毛细胞,以及偶尔的黏液细胞病灶。支持BA 诊断的组织学特征为界限清楚的病变及相对正常的肺背景。PBM 往往边界不清,且多伴有间质纤维化和机化性肺炎。此外,PBM 通常是一个多灶性过程,涉及许多气道,多发生在小气道疾病或间质性肺疾病的情况下。
2.6 治疗及预后 BA多被认为是良性肿瘤,而文献曾报道一例BA 相关腺癌[10],提示少数BA 可能会发生恶性转化,因此对其生物学行为还需要大样本研究。目前BA首选治疗方法为手术切除,肺楔形切除或部分切除。
致谢 本病例经北京大学病理学系郑杰教授远程会诊,特此致谢!利益冲突 所有作者声明无利益冲突
