神经内镜与显微镜手术切除垂体瘤的疗效对比
2024-04-17简历杨建李鹏飞徐可
简历,杨建,李鹏飞,徐可
(河南中医药大学第一附属医院 神经外科,河南 郑州 450000)
垂体瘤是是鞍区最常见的神经内分泌性肿瘤[1-2],其多为良性肿瘤,主要临床表现为头痛、视力减退、视野缺损、闭经泌乳综合征、肢端肥大征等,药物治疗、放射治疗及开颅手术曾经是垂体瘤最主要的治疗方式。显微镜经蝶手术因其治愈率高、并发症发生率低而成为垂体瘤的首选手术方式[3-5]。近来,内镜颅底外科技术日趋成熟,国内外大型神经外科医疗中心逐渐采用神经内镜切除垂体瘤,取得了满意的疗效。本研究回顾68例垂体瘤患者的临床资料,比较神经内镜与显微镜手术治疗垂体瘤的临床效果和安全性。
1 资料与方法
1.1 一般资料
回顾性分析2015年7月至2023年5月在河南中医药大学第一附属医院接受经鼻手术切除垂体瘤68例患者的临床资料,按照经鼻手术方式分为神经内镜组和显微镜组,其中神经内镜组32例,显微镜组36例,68例患者根据临床表现、垂体MRI、内分泌学检查及组织病理学确诊为垂体腺瘤,均符合垂体瘤手术切除指征[6]。术前患者或家属均已被告知手术风险,签署手术知情同意书,本研究已通过河南中医药大学第一附属医院医学伦理委员会审批。两组患者一般资料差异无统计学意义(P>0.05)。见表1。
1.2 手术方法
1.2.1神经内镜手术
术前每位患者均接受垂体MRI平扫联合增强扫描,明确肿瘤大小、体积、生长方向,接受蝶窦CT明确蝶窦气化及分隔情况,常规选择右鼻孔进入。全麻成功后,患者仰卧位头后仰15°~20°,面部常规消毒、铺巾,碘伏棉片清洁消毒鼻腔,肾上腺素盐水棉片收敛鼻腔黏膜以扩宽鼻中隔与中鼻甲间隙,置入0°内镜找到蝶窦开口,微型针状电极沿蝶窦开口上缘鼻中隔后部倒“C”形切开并分离黏膜瓣,显微磨钻磨除部分蝶窦前壁(骨窗直径1.5~2.0 cm)、蝶窦分隔,刮除蝶窦黏膜充分显露鞍底,磨开鞍底骨质(直径1.0~1.5 cm),1 mL注射器抽吸排除动脉瘤,“十”字切开硬膜,以刮圈、垂体瘤钳刮除肿瘤,置入30°内镜反复探查鞍内四周,确定无肿瘤残余后于可吸收止血纱布、明胶海绵填塞止血,可吸收人工硬脑膜及生物蛋白胶重建鞍底。如术中出现脑脊液漏,取大腿部脂肪、肌肉组织修补颅底,生物蛋白胶加固。复位黏膜瓣,鼻腔内充分止血碘仿纱布填塞。
1.2.2显微镜手术
术前准备、麻醉及体位同神经内镜组。扩张鼻道后沿骨性鼻中隔移行处切开鼻中隔黏膜,分离鼻中隔双侧黏膜显露双侧蝶窦开口及前下壁,鼻窥器撑开,剥离子自蝶窦开口处分离蝶窦前壁黏膜,完全显露蝶窦前壁骨质,磨除部分蝶窦前壁(骨窗直径1.5~2.0 cm)及蝶窦分隔骨质,刮除蝶窦黏膜充分显露鞍底,磨开鞍底骨质(直径1.0~1.5 cm),1 mL注射器抽吸排除动脉瘤,“十”字切开硬膜,以刮钥、垂体瘤、吸引器充分切除视野内肿瘤组织,确定后无肿瘤残余后于可吸收止血纱布、明胶海绵填塞止血,余操作及处理同神经内镜组。
1.3 评价指标
(1)术后第1天复查头颅CT 、48 h内复查垂体MRI平扫加增强、术后1周复查内分泌学指标,根据结果综合评估肿瘤切除情况,明确肿瘤为全切除、次全切除或部分切除。Knosp分级用来判断垂体瘤与海绵度的关系,将MRI海绵窦冠状位上垂体瘤与颈内动脉海绵窦段C4及床突上段C2血管管径的连线,临床上将其分为5类4级。0级为海绵窦形态完全正常,肿瘤外侧缘未超过C2~4血管管径的内切连线;1级为肿瘤外侧缘超过C2~4血管管径的内切连线,但未超过C2~4血管管径的中心连线;2级为肿瘤外侧缘超过C2~4血管管径的中心连线,但未超过C2~4血管管径的外切连线;3级为肿瘤边界超过颈内动脉外切线;4级为海绵窦段颈内动脉被完全包裹。Knosp 3、4级垂体瘤被称为侵袭性垂体瘤[7]。(2)视力视野。视力改善分为完全恢复正常、明显恢复(视力提高≥ 0.1),反之则视为无明显变化[8];视野检查使用APS-T00投射视野检查仪进行静态视野检查视野平均缺损,术前平均缺损≥-10 dB记为无视野功能受损,术前平均缺损≤-10 dB记为视野有缺损,术前术后对比,平均缺损恢复值大于缺损10%以上为有改善,反之则视为无明显变化[9]。(3)内分泌学指标。激素水平恢复至正常认定为激素水平术后缓解。(4)手术时间、术中出血量及住院天数。(5)术后并发症发生情况,主要包括脑脊液鼻漏、垂体功能减退、尿崩症、颅神经损伤等。
1.4 统计学方法

2 结果
2.1 肿瘤全切率、视力视野改善率
神经内镜组肿瘤全切28例,高于显微镜组(23例)(P<0.05)。对于Knosp 0~2级垂体瘤,神经内镜组全切率高于显微镜组,但差异无统计意义(P>0.05),对于Knosp 3~4级肿瘤,神经内镜组肿瘤全切率高于显微镜组(P<0.05)。神经内镜组视力视野改善率高于显微镜组(P<0.05),神经内镜组激素术后缓解率高于显微镜组,但差异无统计意义(P>0.05)。见表2。
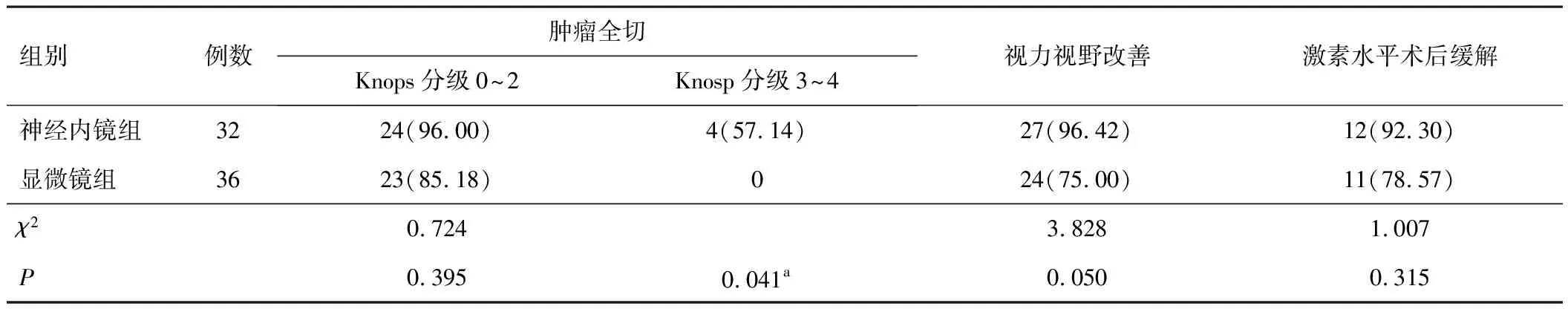
表2 两组肿瘤全切率及视力视野改善、激素水平术后缓解情况比较[n(%)]
2.2 围手术期指标
神经内镜组患者住院时间短于显微镜组,术中出血量低于显微镜组(P<0.05),两组手术时间差异无统计学意义(P>0.05)。见表3。

表3 两组患者围手术期指标比较
2.3 并发症
神经内镜组总并发症发生率低于显微镜组,差异有统计学意义(P<0.05)。见表4。
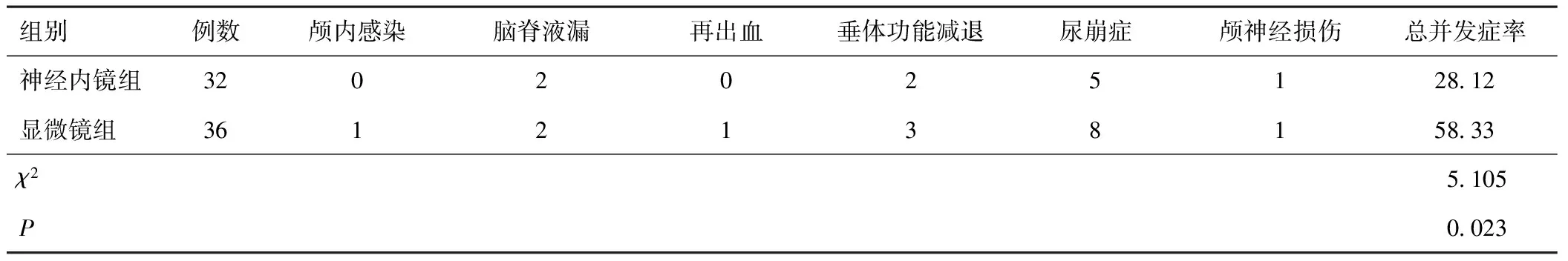
表4 两组术后并发症比较(n,%)
3 讨论
经蝶窦入路切除垂体瘤具有创伤小、恢复快、并发症少等优点,为手术切除垂体瘤的首选方法[5,10]。神经内镜下和显微镜下经蝶窦手术切除垂体瘤是最常用的手术方式。显微镜下经鼻蝶窦切除垂体瘤手术操作已较为成熟,术者可以在显微镜下双手完成显微操作,但其管状视野移动度差,对鼻中隔及黏膜损伤大,易出现肿瘤组织残余、正常组织损伤[11-13]。内镜颅底技术具有视野广、照明清晰等特点,可多维度、抵近观察肿瘤,准确分辨肿瘤与周围正常组织,在提高肿瘤全切率同时减少正常组织损伤[14]。
垂体瘤首次手术能否全切除至关重要,与肿瘤复发率及患者生活质量密切相关,也是评价手术质量的金标准[6]。目前多数临床研究和meta分析认为内镜技术在垂体瘤全切率方面更具有优势[5,15-17]。Almutairi等[11]研究显示,内镜组总的肿瘤全切率高于显微镜组。肖瑾等[18]的研究显示,对于Knosp 0~2级垂体瘤,内镜和显微镜肿瘤全切率相当,而对于Knosp 3~4级垂体瘤,内镜组较显微镜组可实现更高的全切率,本研究结果与之相似。内镜可提供更广阔的横向手术视野,更容易区分肿瘤组织与正常组织,肿瘤组织可获得更为满意的暴露,从而达到更为彻底的切除。神经内镜较显微镜切除垂体瘤可改善患者视觉功能障碍[19-21]。本研究中,内镜组视力视野改善率高于显微镜组,与国内外大多数的研究结果一致,对于功能性垂体瘤,两种手术方式术后激素水平缓解率比较各研究中心得出的结论不完全一致,本研究中内镜组激素水平术后缓解率与显微镜组差异无统计学意义,分析原因,功能性垂体瘤往往出现临床症状较早,发现时肿瘤较小,多为Knosp 0~2级垂体瘤,两种手术方式均能达到满意的切除。
Prajapati等[22]研究显示内镜技术可优化各项围手术期指标,减少术后并发症的发生。本研究结果显示内镜组住院时间短,术中出血量少,术后并发症少,但两组手术操作时间差异无统计学意义,这与Prajapati等的研究结果不完全一致,作者认为神经内镜下可更为准确地辨别肿瘤组织和正常垂体、鞍膈,在尽可能完全切除肿瘤组织同时减少正常组织的损伤,同时止血更为确切,加之带蒂鼻中隔黏膜瓣修补术等新型颅底重建技术应用于临床,使脑脊液漏、颅内感染等并发症大为下降,从而缩短了住院时间,减少了术中出血量;另外,由于神经内镜技术学习曲线陡峭,本机构运用神经内镜切除垂体瘤开展相对较晚,对解剖结构、手术器械不够熟练,造成手术时间延长。近年来虚拟内镜技术发展迅速并逐渐应用于经鼻蝶手术,这项新颖技术能高度模拟内镜下视野,术前即可精准评估手术区域解剖结构,制定手术计划,模拟手术操作,提高手术效率及安全性[23]。
4 结论
神经内镜经鼻碟手术治疗垂体瘤安全有效,可优化围手术期指标,提高肿瘤全切除率的同时减少并发症的发生,值得临床推广应用。
