MRI 和CT 对骨质疏松性腰椎骨折的诊断价值比较
2024-04-08许鹏
许 鹏
(山东北大医疗鲁中医院影像科 山东 淄博 255400)
骨质疏松是以骨量降低,骨组织结构破坏,骨脆性增加为特点的代谢性疾病,常见症状包括脊柱后凸畸形、骨痛、脆性骨折等。骨质疏松引起的骨折多见于受力较大且以松质骨为主要构成的部位,比如腰椎、髋部、肱骨近端部位,其中腰椎骨折最为常见,临床表现为腰背部剧烈疼痛、活动受限、局部麻木等,若不及时诊疗可能会威胁患者生命健康[1-2]。MRI 和CT 是目前临床诊断常用的工具,前者组织分辨率高,可多序列、多方位显示腰椎形态以及椎旁软组织、后柱韧带损伤情况[3];CT 检查时间短,应用范围广,检查费用相对较低,能够多平面重建图像,使诊断更加清晰直观[4]。本文比较了MRI 与CT 两种检查方法在骨质疏松性腰椎骨折中的诊断效果,能为临床诊断提供参考。现将具体内容报道如下。
1 资料与方法
1.1 一般资料
回顾性分析2022 年7 月—2023 年7 月在山东北大医疗鲁中医院就诊的60 例疑似骨质疏松性腰椎骨折患者的临床资料,患者均签署知情同意书。纳入标准:(1)具备完整的MRI、CT 等检查资料和其他临床资料;(2)因腰背部疼痛、活动受限等入院;(3)近期存在明确外伤史;(4)意识正常,生命体征稳定。排除标准:(1)腰椎有感染者;(2)既往有腰椎减压或其他手术者;(3)合并脊椎相关的免疫性疾病。60 例患者中男35 例、女25 例;年龄45 ~78 岁,平均(63.12±5.22)岁;体重45 ~79 kg,平均(66.30±4.11)kg,病程3 h ~22 d,平均(10.12±2.44)d。另选取同期在本院诊疗的非骨质疏松性腰椎骨折患者45 例,纳入标准:(1)腰椎骨折者;(2)腰椎骨密度检查正常者;(3)具备完整的MRI、CT 资料和临床资料。排除标准:腰部手术史、感染者等。45 例患者中男23 例、女22 例;年龄48 ~76 岁,平均(62.90±5.23)岁;体重49 ~81 kg,平均(66.77±4.26)kg;病程1 h ~20 d,平均(10.03±2.37)d。
1.2 方法
(1)MRI 检查:采用西门子3.0 T MRI 检查仪,扫描参数:层厚、层间距分别为4 mm、1 mm。扫描序列为:T1WI 序列,TR、TE 分别为564 ms、12.9 ms;T2WI 序列,TR、TE 分别为2 400 ms、120 ms;STIR序列,TR、TE、TI 分别为2 800 ms、85 ms、145 ms。检查前嘱患者去除身上金属物,仰卧于检查床上,双下肢自然伸直,保持腰部放松,开始扫描,并测量双侧椎旁肌横截面积、椎体横截面积、腰椎肌肉程度。(2)CT 检查:联影SOMATOM Drive CT 扫描仪,扫描参数:管电压、螺距、矩阵、管电流、层厚分别为120 kV、1.0、512×512、200 mA、5 mm,使用薄层重建,冠状面、矢状面等多平面重组。所得图像交由2 位工作5 年以上的影像科医师采用双盲法评阅,当意见不一致时,协商解决。
1.3 观察指标
(1)以临床最终观察结果为依据,比较MRI 和CT的诊断效果;(2)观察MRI 和CT 图像,比较非骨质疏松性和骨质疏松性腰椎骨折患者的影像特征。
1.4 统计学方法
采用SPSS 20.0 统计软件分析数据,符合正态分布的计量资料以均数±标准差(± s)表示,采用t检验;计数资料以频数(n)、百分率(%)表示,采用χ2检验。P<0.05 表示差异有统计学意义。
2 结果
2.1 MRI 和CT 对骨质疏松性腰椎骨折的诊断效果
60 例疑似患者中临床最终确诊骨质疏松性腰椎骨折59 例,MRI 诊断阳性57 例,CT 诊断阳性56 例,MRI诊断灵敏度、特异度和准确率与CT 比较,差异均无统计学意义(P>0.05)。见表1 ~表3。
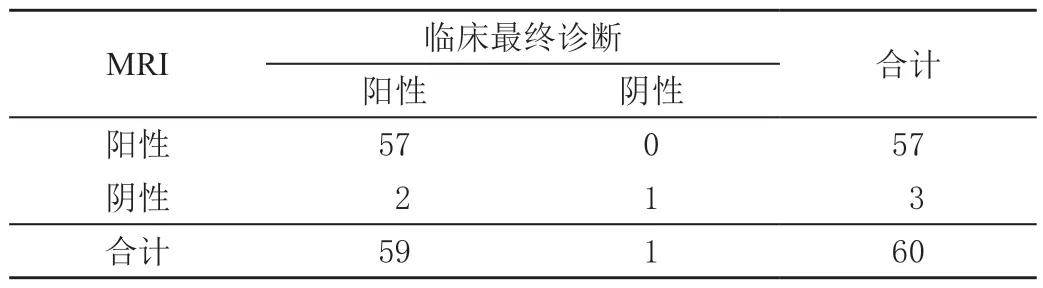
表1 MRI 诊断骨质疏松性腰椎骨折结果 单位:例
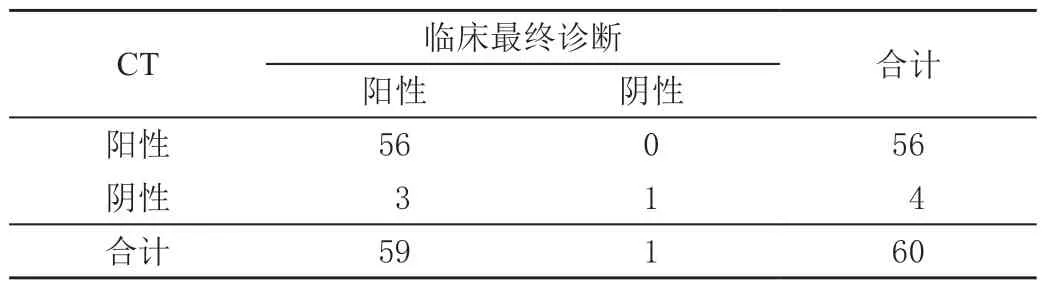
表2 CT 诊断骨质疏松性腰椎骨折结果 单位:例
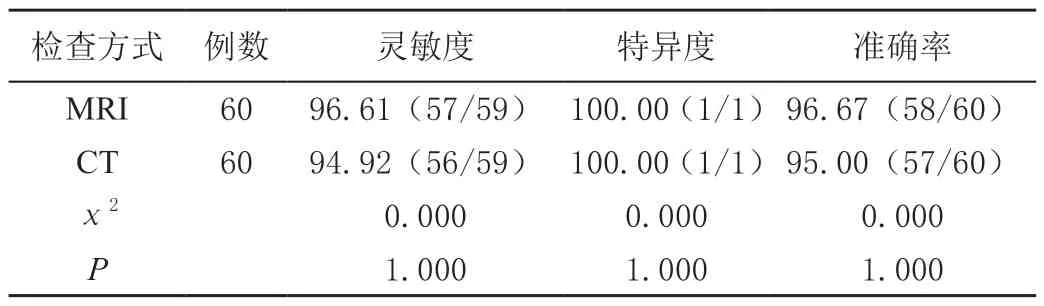
表3 MRI 和CT 对骨质疏松性腰椎骨折的诊断效能比较[%(n/m)]
2.2 非骨质疏松性和骨质疏松性腰椎骨折的MRI特征
在MRI 的T1WI、T2WI 和STIR 序列中非骨质疏松性和骨质疏松性腰椎骨折的信号表现比较,除STIR 序列信号差异有统计学意义(P<0.05)外,其余比较差异均无统计学意义(P>0.05)。骨质疏松性腰椎骨折的双侧椎旁肌横截面积小于非骨质疏松性腰椎骨折,腰椎肌肉程度低于非骨质疏松性腰椎骨折(P<0.05),但两者椎体横截面积比较差异无统计学意义(P>0.05)。见表4、表5。
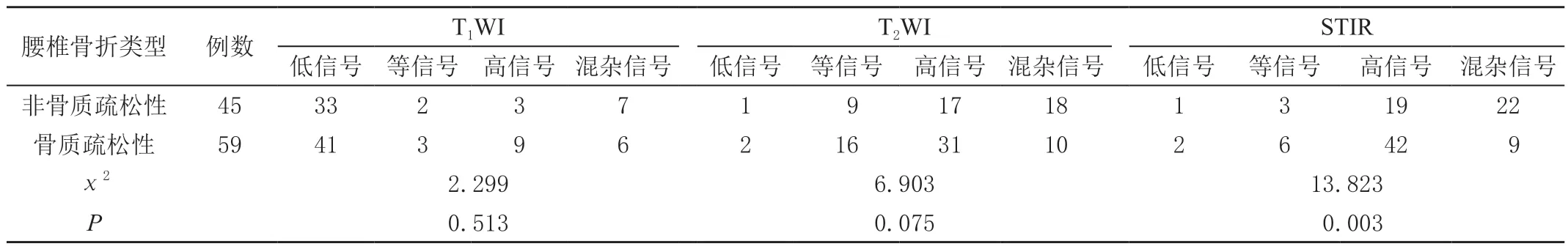
表4 非骨质疏松性和骨质疏松性腰椎骨折的MRI 特征 单位:例
表5 非骨质疏松性和骨质疏松性腰椎骨折MRI 定量指标比较(± s)

表5 非骨质疏松性和骨质疏松性腰椎骨折MRI 定量指标比较(± s)
腰椎骨折类型 例数 双侧椎旁肌横截面积/mm2 椎体横截面积/mm2 腰椎肌肉程度/%非骨质疏松性 45 3 367.78±29.21 1 281.23±26.77 265.31±18.90骨质疏松性 59 3 001.34±10.22 1 288.21±40.33 226.56±19.25 t 75.513 1.004 10.251 P<0.001 0.318 <0.001
2.3 非骨质疏松性和骨质疏松性腰椎骨折的CT情况
骨质疏松性中重度腰椎骨折发生率及骨折累计附件发生率高于非骨质疏松性腰椎骨折(P<0.05)。见表6。
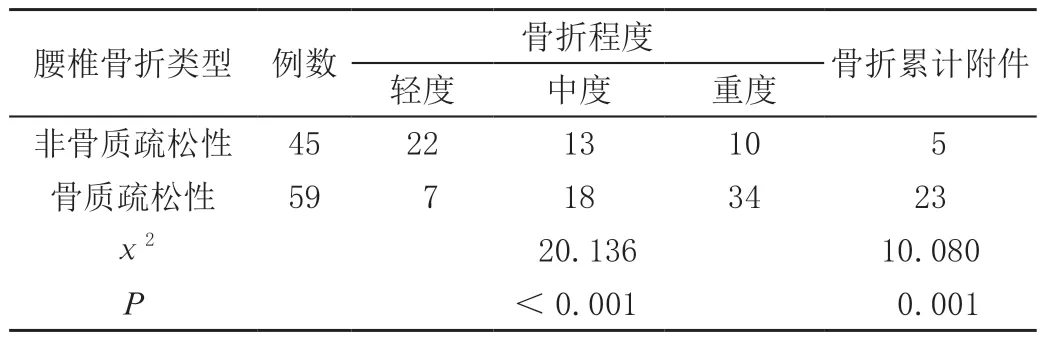
表6 非骨质疏松性和骨质疏松性腰椎骨折的CT 情况比较单位:例
2.4 典型病例分析
王某,60 岁,诊断为骨质疏松性腰椎骨折,MRI 和CT 图像显示如图1。
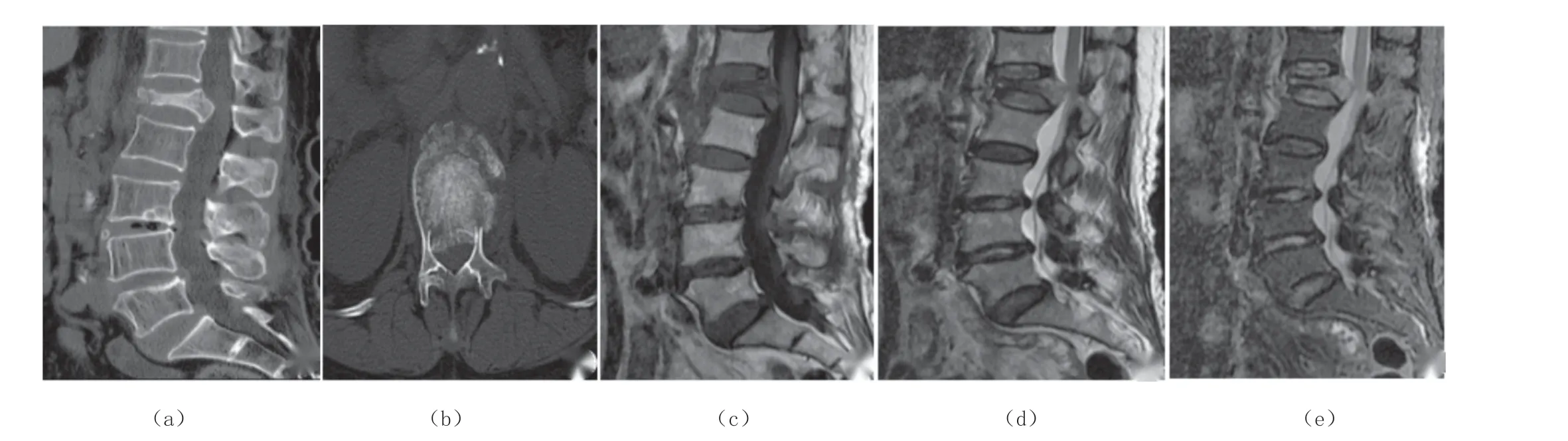
图1 骨质疏松性腰椎骨折MRI 和CT 图
3 讨论
骨质疏松性腰椎骨折是中老年人群常见骨折,具有发病率高、医疗花费高、致残率高的特点。现阶段临床主要使用核医学、X 线、MRI、CT 等方法检查,但核医学检查成本高,不适用于有放射性药物过敏史的患者[5];X 线则难以明确是新鲜骨折还是陈旧性骨折[6];CT 在判断骨折类型和骨性结构损害方面具有显著优势[7]。MRI对于隐匿性骨折有较高的诊断率,但不适用于体内含有金属植入物的患者,上述检查方法各具优劣,而笔者所在医院主要以MRI 和CT 检查为主,因此观察了其在骨质疏松性腰椎骨折诊断中的应用情况。
本研究结果显示,MRI 和CT 对骨质疏松性腰椎骨折的诊断效果比较差异无统计学意义(P>0.05),表明MRI 和CT 对于骨质疏松性腰椎骨折的诊断价值均较高,与相关研究一致[8]。MRI 是骨科诊疗必不可少的一种检查方法,组织分辨率高,对比度好,不仅可以发现骨髓水肿,还有助于骨折良恶性的鉴别。CT 也是临床常用的检查方法,与X 线相比,其组织分辨率高,具备多种图像后处理技术,可以实现椎体容积再现和三维重建,为临床诊疗提供更全面、直观的信息。本研究还观察了非骨质疏松性和骨质疏松性腰椎骨折的MRI 和CT 特征,结果显示二者MRI STIR 序列中的信号表现差异具有统计学意义(P<0.05)。骨质疏松性腰椎骨折是由骨密度下降、骨微结构破坏所致,这种骨密度和骨微结构改变可经MRI 的信号强化反映,而STIR 序列高信号对新鲜骨质疏松性腰椎骨折的敏感度最高,因此可能使信号表现有所差异[9]。此外,非骨质疏松性和骨质疏松性腰椎骨折的双侧椎旁肌横截面积和腰椎肌肉程度比较差异也具有统计学意义(P<0.05),与相关报道一致[10],说明骨质疏松性腰椎骨折患者的椎旁肌肉质量已发生明显改变。正常人体脊柱稳定性主要通过内源性和外源性稳定来维持,其中外源性稳定主要由椎体两侧肌肉控制和调节,一旦椎旁肌肉质量下降可破坏脊柱的肌源性稳定,使其抗应力下降,诱发脊柱正常结构和平衡功能的减弱或丧失,在受到外界刺激或轻微损伤时,易发生椎体骨折[11-13]。骨质疏松患者由于骨代谢异常,骨量减少,改变了肌肉的生物力学特征,影响了肌肉的形态和功能,从而使椎旁肌肉质量较非骨质疏松患者明显下降[14-15]。在本研究中CT 显示骨质疏松性腰椎骨折出现中重度骨折的概率以及骨折累计附件的发生率明显高于非骨质疏松性腰椎骨折(P<0.05),可能是因为骨质疏松症后骨矿化成分明显减少,骨硬度增加,导致了二者CT 影像上的差异[16]。
综上所述,非骨质疏松性和骨质疏松性腰椎骨折在MRI 和CT 影像上存在显著差异,这可为临床骨质疏松性腰椎骨折的鉴别和诊断提供重要依据,具有重要的推广和应用价值。
