优化术中流程对合并下肢深静脉血栓的手术患者术后结局的影响
2024-03-22李春霞李慧郭榕晨贾伟
李春霞, 李慧, 郭榕晨, 贾伟
1 首都医科大学附属北京积水潭医院手术室,北京 100035
2 首都医科大学附属北京积水潭医院血管外科,北京 100035
随着临床对肺栓塞认识的逐渐提高,肺栓塞病例并不少见[1-3],特别是在某些高危患者中,肺栓塞的发生率可达10%以上,甚至在肿瘤患者(尸检)中可达90%以上[4-6]。肺栓塞可导致患者的肺动脉压力升高、气体交换能力急剧下降,从而引起顽固性低氧血症,严重者可发生呼吸衰竭甚至猝死[7-8],因此,及时发现肺栓塞患者和肺栓塞高危患者具有重要的临床意义。肺栓塞的主要血栓来源是下肢深静脉血栓(deep vein thrombosis,DVT)[7]。严重的下肢骨折、关节置换、脊柱骨折等骨科重症患者,恶性肿瘤患者,妇科大手术患者,长期卧床的老年患者以及脑部手术或脑卒中患者等发生下肢DVT 的风险均较高[9-12]。在上述高危患者中,常有部分患者需要进行手术治疗,临床中,多于术前先对下肢DVT进行处理,包括通过使用抗凝药物、溶栓药物溶解血栓,放置下腔静脉滤器阻止血栓移行等[7-8]。亦有相当一部分患者并未及时进行紧急手术或拒绝对下肢DVT进行治疗,导致围手术期下肢DVT 存在进一步增长、脱落等风险[13]。另外,术中制动、使用麻醉药物、术中体温发生变化、术中失血或输血等多种因素均可能导致DVT发生。因此,如何尽可能降低手术患者术中及术后住院期间DVT相关不良事件发生风险是临床需要重视的问题。首都医科大学附属北京积水潭医院自2021年5月开始对下肢DVT手术患者的术中处理流程进行了优化,初步取得了较好的效果。本研究探讨优化流程对合并下肢DVT的手术患者住院期间结局的影响,现报道如下。
1 资料与方法
1.1 一般资料
收集2019年3月至2022年2月于首都医科大学附属北京积水潭医院接受手术治疗的合并下肢DVT患者的临床资料。纳入标准:(1)年龄≥18岁;(2)合并下肢DVT;(3)术前明确无肺栓塞、肺动脉压力增高及呼吸功能衰竭;(4)临床资料完整。排除标准:(1)合并恶性肿瘤;(2)合并结缔组织疾病;(3)合并凝血功能异常。根据纳入、排除标准,最终共纳入112例下肢DVT患者,将2019年3月至2021年4月采取术中常规处理的患者作为常规处理组(n=51),将自2021年5月开始采取术中优化流程的患者作为优化流程组(n=61)。两组患者的年龄、手术疾病、体重指数、收缩压、血糖水平、总胆固醇水平、甘油三酯水平、白细胞计数等临床特征比较,差异均无统计学意义(P>0.05)(表1),具有可比性。本研究经医院伦理委员会批准通过,所有患者均知情同意。

表1 两组患者的临床特征
1.2 干预方法
常规处理组的干预方法如下:术前对患者进行访视,了解患者的病情、手术部位、麻醉方式等;术中根据需要建立静脉通路、完善监护等,并做好团队配合。
优化流程组在常规干预的基础上对全部流程进行优化,具体如下:手术团队术前进行小组讨论,所有医护人员熟悉患者的病情、手术方式、术中可能出现的并发症、与下肢DVT形成有关的问题;访视并详细了解患者的诊断、手术部位、术前检查与检测结果、患者的精神心理状态、手术拟采用的麻醉方式、患者的主要脏器功能、患者的需求等;手术开始前对患者进行信息核对、心理支持、肢体保暖等,避免在DVT所在的下肢建立静脉通道;术中尽量避免对DVT所在部位的挤压、屈曲;密切监测患者的脉氧饱和度、心率和血压变化;积极控制体温过低;术前、术后在搬运患者的过程中注意避免对下肢DVT所在部位的挤压、屈曲等。
1.3 术前下肢DVT 的诊断
所有患者术前均进行D-二聚体水平的检测,D-二聚体水平正常者可排除下肢DVT的诊断;若D-二聚体水平升高,则进一步进行下肢深静脉超声检查,从而明确是否存在下肢DVT。超声诊断下肢DVT的依据主要有以下几点:(1)压迫时,被检查的静脉管腔不能闭合;(2)被检查的深静脉管腔内可见低回声或无回声;(3)被检查的深静脉管腔内无血流信号或信号微弱;(4)静脉壁搏动消失,静脉内径显著增宽;(5)挤压远侧肢体或屈足时静脉内血流不加速。
1.4 观察指标
比较两组患者的手术相关指标和术后结局。术后结局指标包括术后相关指标、术后住院期间并发症(肺栓塞)发生情况和死亡情况。术后相关指标包括D-二聚体水平、大腿周径差、小腿周径差和血栓长度。
1.5 统计学方法
应用SPSS 26.0软件对所有数据进行统计学分析。符合正态分布的计量资料以(±s)表示,组间比较采用两独立样本t检验;不符合正态分布的计量资料以M(P25,P75)表示,组间比较采用秩和检验;计数资料以n(%)表示,组间比较采用χ2检验或Fisher确切概率法。P<0.05为差异有统计学意义。
2 结果
2.1 手术相关指标的比较
优化流程组患者的手术时间短于常规处理组患者,全身麻醉、术中低体温及术中输血的比例均低于常规处理组患者,术中出血量少于常规处理组患者,差异均有统计学意义(P<0.05)。(表2)
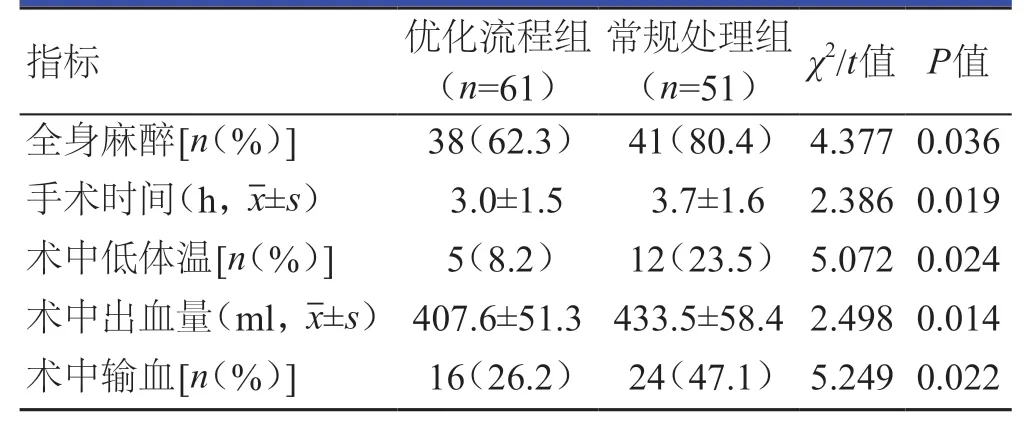
表2 两组患者手术相关指标的比较
2.2 术后相关指标的比较
优化流程组患者的术后D-二聚体水平较术前有下降的趋势,但差异无统计学意义(P>0.05);常规处理组患者的术后D-二聚体水平较术前有所升高,差异有统计学意义(P<0.05)。优化流程组患者术后D-二聚体水平低于常规处理组患者,差异有统计学意义(P<0.05)。优化流程组患者术后大腿周径差、小腿周径差及血栓长度均短于常规处理组患者,差异均有统计学意义(P<0.05)。(表3)
表3 两组患者术后相关指标的比较(±s)

表3 两组患者术后相关指标的比较(±s)
指标 优化流程组(n=61)常规处理组(n=51) t值 P值D-二聚体水平(mg/L) 7.1±2.3 8.2±2.9 2.238 0.027大腿周径差(cm) 3.9±1.2 4.4±1.4 2.035 0.044小腿周径差(cm) 2.7±1.1 3.2±1.2 2.298 0.023血栓长度(cm) 4.8±2.2 5.7±2.8 2.328 0.022
2.3 术后不良结局的比较
两组患者住院期间均无死亡病例。常规处理组有6例患者发生不同程度的肺栓塞,由于发现得及时,均在发生胸痛、气喘等症状的第一时间进行了检查和确诊,经过积极治疗后均治愈。优化流程组无患者发生肺栓塞,常规处理组肺栓塞的发生率为11.8%(6/51),两组比较,差异有统计学意义(χ2=5.440,P=0.020)。
3 讨论
下肢DVT已受到临床的足够重视,在患者及家属的配合下可对血栓进行抗凝、溶栓、隔绝、取栓等处理,从而尽可能地避免由于DVT 阻塞血管导致的下肢病变以及脱落移行导致的肺栓塞[14-15]。然而,有相当一部分患者及家属拒绝对下肢DVT进行处理或者患者由于同时存在需要紧急手术的疾病[13]而可能暂时性允许下肢DVT的并存,导致患者在治疗过程中存在一定的风险,因此,如何规避或降低这种风险是临床需要重视的问题。本研究纳入的患者均为急危重症,由于各种原因导致手术前未对下肢DVT进行积极的治疗,常规处理组有6例患者在术后住院期间发生了肺栓塞,但由于患者在住院期间均获得了严密的监测并得以及时发现和处理,无死亡病例出现。本研究中,与优化流程组患者相比,常规处理组患者术后D-二聚体水平升高,两侧大腿和两侧小腿的周径差均有所增大,血栓也有进一步延长,提示优化术中流程可以有效降低下肢DVT患者发生不良结局的风险。
本研究发现,优化流程组患者的手术时间短于常规处理组患者,全身麻醉、术中低体温及术中输血的比例均低于常规处理组患者,术中出血量少于常规处理组患者。既往的研究发现,全身麻醉可能会增加患者术后发生DVT的风险。朱崇军和吴永康[16]的研究发现,与硬膜外麻醉、小剂量静脉麻醉相比,静脉联合吸入性全身麻醉的患者下肢DVT的发生率明显升高。吴静[17]的研究比较了全身麻醉与硬膜外麻醉对下肢DVT的影响,结果显示,全身麻醉患者下肢DVT的发生率明显高于硬膜外麻醉,与类似研究[18-20]的结果较为一致。优化流程组患者手术时间缩短,可能也与全身麻醉的比例降低有关,因为更多的患者避免了全身麻醉的诱导阶段和术后苏醒阶段,手术时间的缩短对于减缓下肢DVT的进展或降低不良结局的发生风险也具有一定的积极意义:首先,手术时间的缩短可能会使患者的体验有所改善,应激的强度和持续时间均会有所降低,同时也缩短了术中肢体制动的时间,患者术后可以尽早抬高下肢或进行相应的治疗。另外,目前尚无证据支持术中出血量减少、术中输血比例与术后下肢DVT进展、临床结局的关系。术中低体温发生率的降低可能与下肢DVT发生风险的变化有关。有研究显示,术中低体温会增加术后发生DVT的风险[21-22]。Li等[22]的研究对接受手术治疗的颅内肿瘤患者的临床资料进行了分析,结果显示,术中发生低体温的患者DVT的发生风险明显升高,因此,术中低体温的发生率降低可能与延缓下肢DVT的进展有关。关于低体温与下肢DVT发生机制之间的关系尚需要相关研究进一步阐述。
本研究中,优化流程组患者术后血栓相关指标有所改善,这可能与全身麻醉的比例相对较低有关。另外,优化流程组无患者发生肺栓塞,表明优化术中流程有利于改善患者的下肢DVT相关症状和体征,而且可以有效降低肺栓塞的发生风险,当然这可能与本研究的样本量较小有关。
综上所述,对于合并下肢DVT的手术患者,优化术中流程可以降低全身麻醉的使用率和输血的比例,减少术中出血量和低体温的发生,最终改善下肢DVT相关的临床表现,并有效预防继发的肺栓塞。
