血清中补体因子B、TLR4对妊娠期糖尿病患者发生子痫前期风险的预测价值
2024-03-14陈晓雯段怡
陈晓雯 段怡
糖尿病是全球范围内的一种常见慢性代谢性疾病,其发病率呈现逐年增加趋势[1]。妊娠期糖尿病是指孕妇在妊娠期间出现的葡萄糖耐量受损或明显高血糖水平的一种特殊类型糖尿病,由于孕期的代谢紊乱可能会导致一系列并发症,严重影响母婴健康[2]。子痫前期是一种在妊娠期间常见的高血压疾病,其特征是孕后20周左右出现高血压,并伴有蛋白尿及其他器官功能异常,如果不及时处理,子痫前期可能会进展为子痫,使孕妇出现抽搐、昏迷等严重症状,严重时甚至会危及母婴生命[3]。而近年来大量研究发现,妊娠期糖尿病患者发生子痫前期的风险相较于正常孕妇会增加,这可能与妊娠期糖尿病患者代谢紊乱引起的高血压、血管内皮功能异常以及炎症反应等因素有关,因此,对于妊娠期糖尿病患者,及时进行风险评估并采取相应的预防措施非常重要[4]。补体因子B是补体系统中重要的组分,参与了免疫反应和炎症反应过程,研究表明,血清中补体因子B的水平在妊娠期糖尿病患者中明显升高,与子痫前期的风险密切相关,补体因子B的增加可能会引起炎症反应和免疫系统的异常激活,从而导致子痫前期的发生[5]。而Toll样受体4(Toll-like receptor 4,TLR4)是一种重要的炎症感受器,广泛存在于免疫细胞和非免疫细胞上,研究发现,在妊娠期糖尿病患者中,TLR4的表达也显著增加,TLR4的异常激活会诱导炎症反应,并导致孕妇发生子痫前期[6]。由此可见,补体因子B、TLR4可能成为预测妊娠期糖尿病患者发生子痫前期的一个重要标志物。因此,本研究旨在探讨血清中补体因子B和TLR4的水平与妊娠期糖尿病患者发生子痫前期的关系,并评估其作为预测标志物的价值,以期为妊娠期糖尿病患者的管理和预防提供新的思路和方法。
对象与方法
1.研究对象:2022年5月至2023年5月,从就诊本院的妊娠期糖尿病患者中选取100例作为研究组,年龄为22~39岁,孕周为22~37周;另选同期就诊的100例健康妊娠患者作为对照组,年龄为21~38岁,孕周为21~36周;研究组两组患者年龄、孕周等一般资料无明显差异,具有可比性。见表1。

表1 研究组及对照组临床资料对比
纳入标准和排除标准:(1)纳入标准。经本院确诊为妊娠期糖尿病且单胎妊娠的患者;年龄>18岁女性;签署同意书的患者。(2)排除标准。合并恶性肿瘤的患者;已知有糖尿病病史或在妊娠前被诊断为糖尿病的患者;在任何妊娠时期出现重度高血糖症状(如多尿、多渴、体重下降明显)的患者;合并内分泌紊乱的患者;合并严重心、肝、肾等器官损伤的患者;合并遗传性疾病、子宫发育异常等疾病的患者;合并严重神经系统疾病及精神病的患者。
2.判定标准及检测方法:妊娠期糖尿病判定标准[7]为空腹血糖大于或等于92 mg/dL(5.1 mmol/L)但小于126 mg/dL(7.0 mmol/L);1 h口服75克葡萄糖耐量试验(oral glucose tolerance test,OGTT)后血糖大于或等于180 mg/dL(10.0 mmol/L)但小于200 mg/dL(11.1 mmol/L),或2 h血糖大于或等于153 mg/dL(8.5 mmol/L)但小于200 mg/dL(11.1 mmol/L),符合其中一条即为妊娠期糖尿病。
(1)子痫前期判定标准[8]:24 h尿蛋白定量大于等于300 mg或是尿蛋白/肌酐比例大于等于0.3,且收缩压大于等于140 mmHg和/或舒张压大于等于90 mmHg,至少在两次测量间隔4 h内检测到即为子痫前期。按照有无子痫前期将研究组分为无子痫前期组68例,有子痫前期组32例。
(2)子痫前期程度评价[8]:①轻度:收缩压为140~159 mmHg,舒张压为90~99 mmHg,尿蛋白量300~999 mg/24 h,无明显临床症状;②中度:收缩压为160~179 mmHg,舒张压为100~109 mmHg,尿蛋白量1~2 g/24 h,出现部分临床症状,如头晕等;③重度:收缩压≥180 mmHg,舒张压≥110 mmHg,尿蛋白量≥2 g/24 h,出现头痛、视觉障碍、腹痛等严重临床症状。按照不同程度将研究组中合并子痫前期的患者分为轻度组12例,中度组11例,重度组9例。
(3)血清指标检测:清晨空腹采集患者静脉血5 mL,静置30 min后,在4℃、3 000 r/min的条件下离心10 min,取上清液,用酶联免疫吸附测定法(试剂盒购自上海雅酶生物医药科技有限公司)检测补体因子B水平,用Accuri C6型流式细胞仪(上海实维实验仪器技术有限公司)检测TLR4水平。
3. 统计学处理:采用GraphPad Prism8.0进行统计分析,组间比较采用t检验,描述采用均数±标准差;临床计量资料符合正态分布及方差齐性,各组比较采用单因素方差分析,二元Logistic回归分析评估发生妊娠期糖尿病-子痫前期的风险因素,绘制受试者工作特征(ROC)曲线分析预测价值,P<0.05表示差异有统计学意义。
结果
1.对照组及研究组血清中补体因子B、TLR4水平比较:与对照组相比,研究组血清中补体因子B、TLR4水平明显升高,组间差异具有统计学意义,见表2。

表2 各组中血清补体因子B、TLR4水平比较(M±SD)
2. 有无子痫前期患者血清中补体因子B、TLR4水平比较:与无子痫前期组相比,有子痫前期组血清中补体因子B、TLR4水平明显升高,组间差异具有统计学意义,见表3。

表3 研究组有无子痫前期患者血清补体因子B、TLR4水平比较(M±SD)
3. 不同程度子痫前期患者血清中补体因子B、TLR4水平比较:与轻度组相比,中度组、重度血清中补体因子B、TLR4水平明显升高,且重度组明显高于中度组,组间差异均有统计学意义,见表4。

表4 有子痫前期组不同程度子痫前期患者血清中补体因子B、TLR4水平比较(M±SD)
4.二元Logistic回归分析:二元Logistic回归分析结果显示,血清中补体因子B、TLR4均为妊娠期糖尿病患者发生子痫前期的风险因素,见表5。

表5 二元Logistic回归分析
5. ROC分析:血清补体因子B检测的AUC为0.736,血清TLR4为0.697,联合为0.845,见表6,图1。
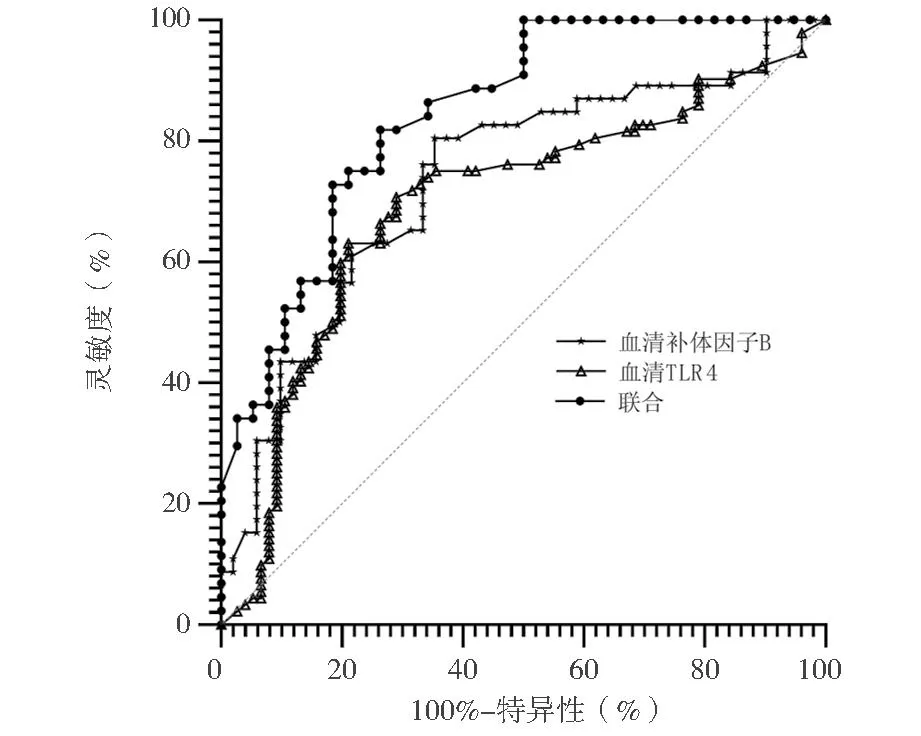
图1 ROC曲线

表6 ROC分析
讨论
妊娠期糖尿病是一种在怀孕期间发生的糖尿病,是孕期妇女常见病症。全球范围内的数据显示,大约有15%至20%的孕妇患有妊娠期糖尿病[9]。子痫前期同样是一种在全球范围内是相对常见的妊娠并发症。根据世界卫生组织数据,全球每年有约200万孕妇患上子痫前期[10]。无论是妊娠期糖尿病还是子痫前期都不仅会对孕妇本身的健康产生负面影响,还可能导致胎儿和新生儿的并发症,从而对母婴的健康及生命造成严重威胁[11]。且近年来研究发现,妊娠期糖尿病会增加患子痫前期的风险,如果不及时处理,可能加重母婴不良结局,因此,早期风险评估和积极干预管理至关重要,可降低子痫前期及其相关并发症的发生率,保护母婴的健康[12]。然而,目前关于补体因子B、TLR4在妊娠期糖尿病患者中预测子痫前期风险的研究还比较有限,故本文存在一定创新性,所以本文就血清中补体因子B、TLR4对妊娠期糖尿病患者发生子痫前期风险的预测价值进行研究探讨,为临床应用血清标志物诊断提供思路及理论依据,为妊娠期糖尿病患者子痫前期的预测和干预提供新的理论基础和临床参考。
研究表明,妊娠期糖尿病患者的胰岛素抵抗和炎症因子增加可能会导致内皮功能异常,进而引起血管收缩和高血压;此外,妊娠期糖尿病患者体内的激素和脂质代谢紊乱也可能促进炎症反应的发生,从而加剧子痫前期的风险[13]。补体是一组蛋白质,在免疫炎症反应中起着重要的作用,补体因子B是补体系统中的一种成分,是通过酶切反应激活补体的重要因子之一,对免疫炎症反应的调节和抗微生物防御起到关键作用[14]。有研究显示,补体因子B的活化可能通过多个途径参与妊娠期糖尿病和子痫前期的发生,首先,补体因子B的活化可以引起炎症反应,导致胰岛素抵抗和胰岛β细胞功能异常,从而导致妊娠期糖尿病的发生;其次,补体因子B的活化还可导致血管内皮细胞的损伤和血小板活化,进而促进高血压和子痫前期的发展[15]。TLR4是一种由人类TLR4基因编码的蛋白质,可通过其胞外结构域识别脂多糖并启动信号级联,从而激活免疫炎症反应,TLR4的激活对于宿主抵御细菌感染至关重要,但过度或延长的TLR4信号传导可导致慢性炎症和组织损伤[16]。有研究结果表明,TLR4可能参与了妊娠期糖尿病和子痫前期的发生过程,TLR4的激活可以导致炎症反应和细胞凋亡,并影响胰岛素敏感性和胰岛素分泌,此外,TLR4的活化还可以诱导血管内皮细胞损伤和血管收缩,从而导致高血压[17]。由此可见,补体因子B、TLR4可能在妊娠期糖尿病和子痫前期的发展中发挥重要的调节作用,进一步的研究可以更好地理解补体系统在这些妊娠并发症中的作用机制,为预防和治疗提供新的靶点。本文结果显示,与对照组相比,研究组血清中补体因子B、TLR4水平明显升高;与无子痫前期组相比,有子痫前期组血清中补体因子B、TLR4水平明显升高;与轻度组相比,中度组、重度血清中补体因子B、TLR4水平明显升高,且重度组明显高于中度组。吕靖等[18]研究显示,补体C水平3在子痫前期患者中显著升高,对子痫前期有较高的诊断价值;王玲[19]研究发现,血清TLR4水平在子痫前期患者中显著升高,可能参与了子痫前期的发病过程。本研究与上述报道类似,表明了妊娠期糖尿病发生子痫前期的患者血清补体因子B、TLR4水平升高,且说明血清中补体因子B、TLR4水平与妊娠期糖尿病发生子痫前期密切相关。分析原因可能是:(1)免疫系统异常。妊娠期糖尿病和子痫前期都与免疫系统的异常活化有关,补体因子B和TLR4是免疫系统中的关键调节因子,它们的异常活化可能导致免疫系统的过度激活和炎症反应的增强,从而增加了妊娠期糖尿病发生子痫前期的风险;(2)炎症反应。妊娠期糖尿病和子痫前期都与慢性炎症反应的增加有关,补体因子B和TLR4的异常活化可以促进炎症因子的释放,引起炎症反应的增强,在妊娠期糖尿病发生子痫前期的过程中发挥重要的作用;(3)组织损伤。妊娠期糖尿病和子痫前期都与胎盘组织的异常损伤有关,补体因子B和TLR4的异常活化可以导致胎盘组织的炎症、纤维化和血管损伤,进而导致妊娠期糖尿病发生子痫前期的风险增加;(4)内分泌失衡。妊娠期糖尿病和子痫前期都与内分泌系统的失衡有关,补体因子B和TLR4的异常活化可以干扰胰岛素信号通路和激素的平衡,从而导致胰岛素抵抗和糖代谢异常,增加妊娠期糖尿病发生子痫前期的风险。
国内外研究表明,血清中的补体因子B和TLR4在妊娠期糖尿病并发子痫前期患者中明显增高,与疾病的发生和发展密切相关[20-21]。由此可见,血清补体因子B、TLR4水平可能成为预测妊娠期糖尿病发生子痫前期的有效指标。本研究发现,二元Logistic回归分析结果显示,血清中补体因子B、TLR4均为妊娠期糖尿病患者发生子痫前期的风险因素;血清补体因子B检测的AUC为0.736,血清TLR4为0.697,联合为0.845。李柯瑾等[22]研究发现,补体因子B在妊娠期糖尿病并发子痫前期患者中水平显著升高,是妊娠期糖尿病患者发生子痫前期的危险因素,具有预测价值,这与本文结果类似。这说明补体因子B、TLR4对妊娠期糖尿病患者发生子痫前期具有预测价值。分析原因可能是,补体因子B和TLR4参与调节炎症反应和免疫应答的功能,其水平的升高与免疫系统的异常激活、炎症过程的参与以及糖尿病相关的代谢异常密切相关。然而,需要进一步的研究来验证这些发现,并确定其在临床实践中的应用价值。
综上所述,血清中补体因子B、TLR4是妊娠期糖尿病患者发生子痫前期的风险因素,对妊娠期糖尿病患者发生子痫前期具有预测价值。但本文研究仍然存在一定局限性,比如本次研究对其他指标没有进行探讨等,在以后的实验中会逐步完善研究,以期为临床诊断提供更全面的诊疗依据。
