UbcH7 及53BP1 基因在结直肠癌中的表达及意义
2024-03-12黄立勇窦广健吴佳明
黄立勇,窦广健,吴佳明
结直肠癌为消化道最常见的恶性肿瘤,近年来发病率呈逐年上升趋势,严重影响患者生存质量[1]。结直肠癌早期临床表现不明显,患者就诊时往往处于进展期而失去根治手术机会,预后不佳。研究结直肠癌标志物对早期诊断、及早期治疗具有重要意义[2]。泛素交联酶L3(ubiquitin conjugating enzyme L3,UbcH7)为E2 泛素交联酶蛋白的成员之一,可参与多种底物蛋白的泛素化并调节核因子B、糖原合成酶激酶-3 /p65(GSK3 /p65)等多个信号通路,与恶性肿瘤细胞迁移、侵袭及上皮间质转化相关[3]。p53结合蛋白1(p53 binding protein,53BP1)功能包括调控细胞周期及DNA损伤修复等,与结直肠癌中DNA双链断裂修复过程有关[4]。目前UbcH7 及53BP1 在结直肠癌发病机制中的作用尚未明确。本研究检测结直肠癌患者UbcH7 及53BP1 基因表达,分析其与临床病理因素和预后的关系,并探讨其在结直肠癌发病机制及预后评估中的价值,现报道如下。
1 资料与方法
1.1 一般资料 选择2018 年1 月至2020 年1 月嘉兴市第一医院收治的98 例结直肠癌患者为研究对象。其中男64 例,女34 例;年龄45 ~76 岁,平均(61.1±8.5)岁。纳入标准:(1)经肠镜、术中或术后病理组织学检查确诊,符合《中国结直肠癌诊疗规范》诊断标准;(2)患者及家属知情并同意本研究;(3)术中获取的组织标本保存完整,随访资料完整;(4)首次诊治,既往未行手术、放化疗及靶向药物治疗等。排除标准:(1)合并身体其他部位恶性肿瘤者;(2)合并急性感染性肠炎、肠结核、炎症性肠病等肠道疾病者;(3)有严重心、肝、肾功能不全及全身感染性疾病、自身免疫性疾病者;(4)临床资料不完整,合并神经精神疾病,无法配合本研究患者。本研究经嘉兴市第一医院伦理委员会批准(审批号:LS2018-078)。
1.2 方法
1.2.1 UbcH7 和53BP1 基因mRNA 表达检测 收集本组结直肠癌患者癌组织及癌旁正常组织迅速置于冻存管中并投入液氮中保存待测。提取组织总RNA 纯化并定量,采用实时荧光定量PCR(qRTPCR)检测UbcH7 和53BP1 基因mRNA 表达,检测仪器为美国ABI 公司7500 型,引物序列见表1。反应体系共20l:模板cDNA(50 ng/l)2l,上下游引物(10mol/L)各0.5l,SYBR Green Master Mix(2×)(江西艾博因生物科技有限公司,货号:IBIOC141)10l,ddH2O 加至20l。选择GAPDH 为内参,采用2Ct方法计算UbcH7 和53BP1 基因mRNA 相对表达量。
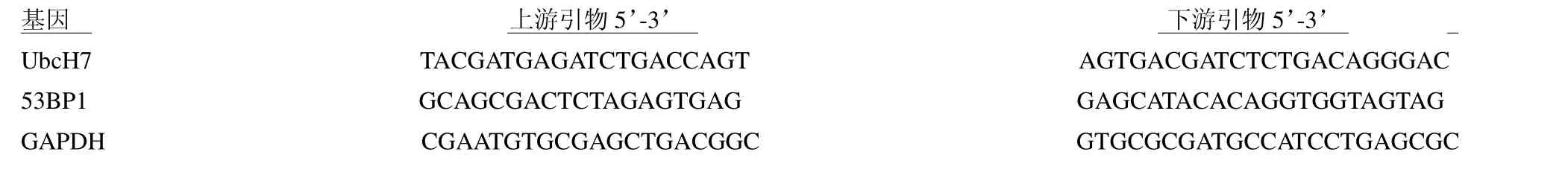
表1 UbcH7、53BP1、GAPDH 引物序列
1.2.2 UbcH7 和53BP1 基因蛋白表达检测 取癌组织和癌旁正常组织样本固定、脱水、石蜡包埋后进行连续切片。采用SP 法检测UbcH7 和53BP1 基因蛋白表达。免疫组化染色结果判定采用半定量法评估(即染色强度得分×阳性表达率得分),最终评分≤3 分视为阴性表达,>3 分视为阳性表达[5]。
1.2.3 临床病理资料收集及预后随访 收集患者一般临床资料、肿瘤大小、组织学分级、病理类型、肿瘤浸润深度、淋巴结转移及TNM 分期等资料。患者每3 个月电话或门诊随访1 次,内容包括生存情况、治疗情况(包括药物治疗等)、生存质量、症状体征改变及影像学检查。随访时间至2023 年3 月(随访终点)。统计患者3 年生存率、预后终点事件(死亡或存活)。
1.3 统计方法 采用SPSS 25.0 软件对数据进行处理和分析。计数资料采用2检验;计量资料以均数±标准差表示,采用配对t检验。结直肠肿瘤组织UbcH7与53BP1 的mRNA及蛋白表达水平的相关性分别采用Pearson 和Spearman 相关性分析;ROC 曲线分析结直肠肿瘤组织UbcH7 和53BP1 基因mRNA 表达预测3 年生存期的效能;结直肠肿瘤组织UbcH7 和53BP1蛋白表达与患者预后的关系采用Kaplan-Meier法分析。P <0.05 表示差异有统计学意义。
2 结果
2.1 UbcH7 和53BP1 基因mRNA和蛋白表达比较结直肠肿瘤组织中UbcH7 基因mRNA 表达及蛋白阳性率均高于癌旁正常组织,53BP1 基因mRNA表达及蛋白阳性率均低于癌旁正常组织(均P <0.05),见表2、图1。

图1 UbcH7 和53BP1 蛋白在结直肠肿瘤组织和癌旁正常组织中的阳性表达(SP 法,×400)
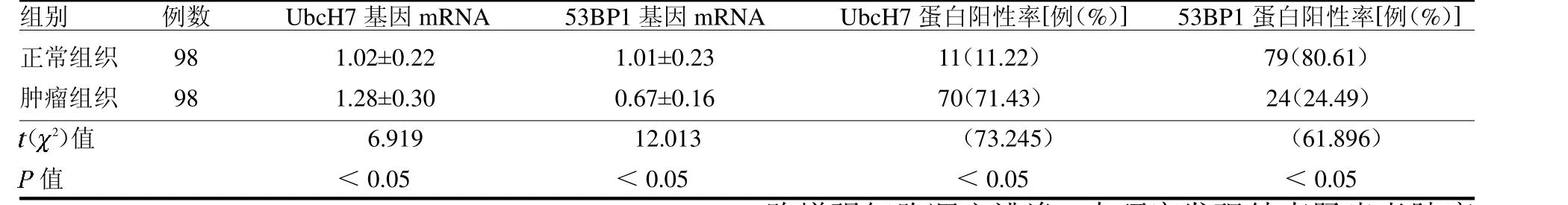
表2 结直肠肿瘤组织和癌旁正常组织中UbcH7、53BP1 表达水平比较
2.2 UbcH7 和53BP1 基因mRNA和蛋白表达的相关性分析 直肠肿瘤组织中UbcH7 基因mRNA 和53BP1 基因mRNA表达水平呈负相关(r=-0.626,P<0.05),见图2。结直肠肿瘤组织中UbcH7 和53BP1蛋白表达呈负相关(r=-0.795,P <0.05),见表3。
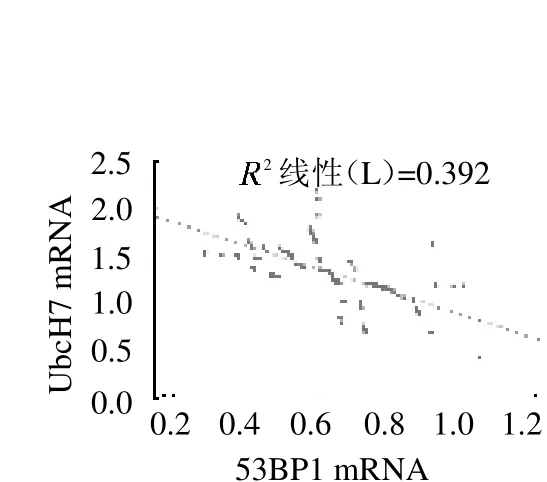
图2 UbcH7 基因mRNA和53BP1基因mRNA 表达水平的相关性

表3 UbcH7 和53BP1 蛋白表达的相关性
2.3 UbcH7 和53BP1 蛋白表达与临床病理特征的关系 不同年龄、性别、肿瘤大小、肿瘤部位、分化程度的结直肠癌患者UbcH7 和53BP1 蛋白表达比较,差异均无统计学意义(均P >0.05)。TNM 分期为Ⅲ+IV 期、淋巴结转移N1+N2 的结直肠癌患者UbcH7阳性表达、53BP1 阴性表达比例高于TNM分期为Ⅰ+Ⅱ期、淋巴结转移N0 的结直肠癌患者,差异均有统计学意义(均P <0.05),见表4。
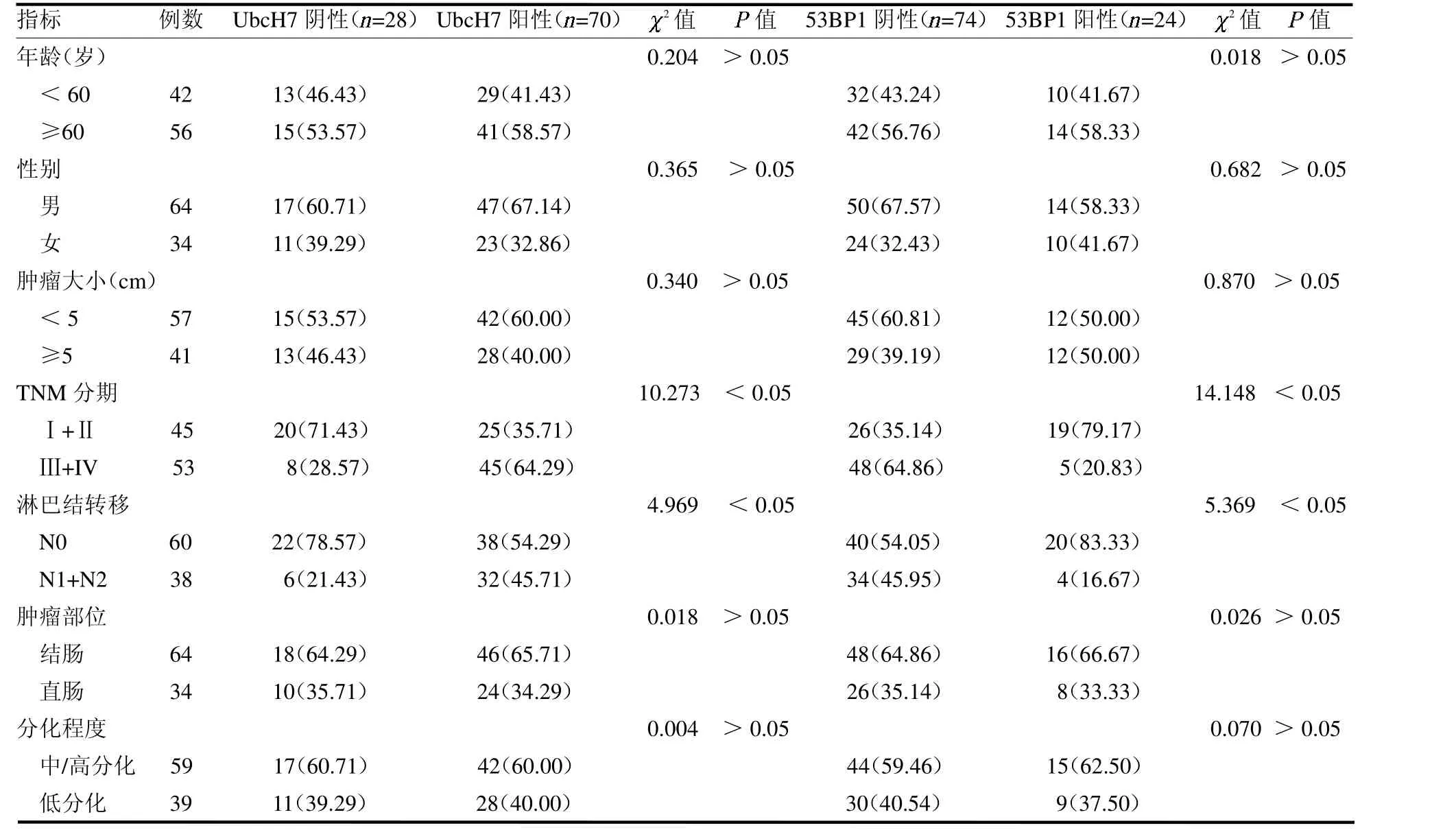
表4 UbcH7 和53BP1 蛋白表达与患者临床病理特征的关系 例(%)
2.4 UbcH7 和53BP1 基因mRNA表达预测3 年生存期的效能 UbcH7 基因mRNA 预测3 年生存期的截断值为1.17,敏感度为0.789,特异度为0.824,AUC 为0.726。53BP1 基因mRNA预测3 年生存期的截断值为0.73,敏感度为0.815,特异度为0.791,AUC 为0.804,见图3。
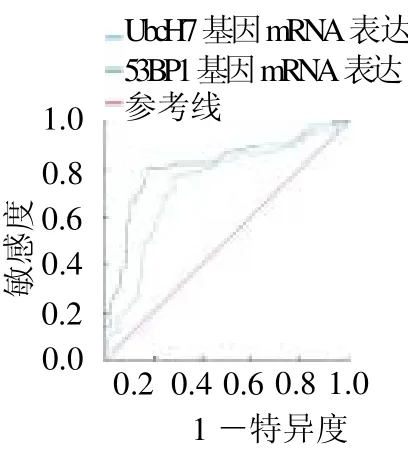
图3 UbcH7 和53BP1 基因mRNA 表达预测3 年生存期的ROC 曲线
2.5 UbcH7 和53BP1 蛋白表达与3 年生存率的关系 采用Kaplan-Meier 法分析UbcH7 和53BP1 蛋白表达与3 年生存率的关系,结果显示UbcH7 阳性表达患者3 年生存率(38/70,54.29%)低于阴性表达患者(25/28,89.29%)(2=9.201,P<0.05);53BP1阳性表达患者3 年生存率(22/24,91.67%)高于阴性表达患者(41/74,55.41%)(2=8.859,P<0.05),见图4 ~5。
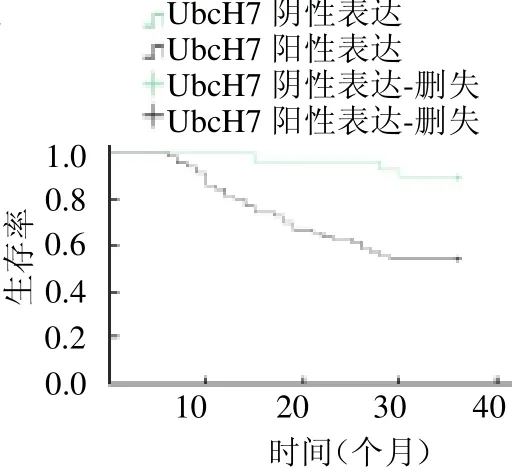
图4 UbcH7 蛋白表达与患者3 年生存率的关系
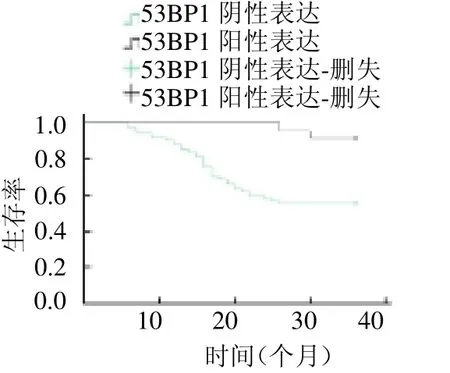
图5 53BP1 蛋白表达与患者3 年生存率的关系
3 讨论
结直肠癌的流行病学在世界不同地区及不同年龄、性别和种族群体间差异较大,这种差异涉及风险因素暴露、遗传易感性和遗传突变、基因表达差异等多种因素[6]。越来多的证据表明,UbcH7 的异常表达和许多类型的癌症发生有关[7]。宋宁宁等[8]研究结果显示乳腺浸润性导管癌患者UbcH7 表达上调,且与临床分期及不良预后有关。Tao 等[9]研究显示,肝细胞癌中UbcH7 的过度表达通过抑制GSK3 /p65 通路增强细胞凋亡逃逸。本研究发现结直肠患者肿瘤组织中UbcH7 的mRNA 和蛋白表达水平显著高于癌旁正常组织,推测UbcH7 在结直肠癌中可能发挥促癌基因作用。
维持基因组的完整性和稳定性是细胞内DNA损伤修复反应的关键责任,此种基于激酶的信号通路的任何环节被破坏均会导致各种疾病的发展,尤其是癌症。53BP1 作为细胞内DNA 损伤修复反应的主要介质之一,在DNA 双链断裂修复途径的选择中发挥着关键作用[10]。Huang 等[11]研究结果表明,53BP1 缺失抑制了盐酸依替尼对结直肠癌细胞的放射增敏作用。本研究结果显示,结直肠肿瘤组织中53BP1 基因mRNA 及蛋白表达水平均显著降低,推测53BP1 的减少或缺失使得其无法迅速高效的集中在DNA 双链断裂损伤部位并参与其损伤修复反应,进而导致基因组完整性和稳定性被破坏,无法有效抑制结直肠癌的病理进展。泛素-蛋白酶体系统是一种主要的蛋白质降解途径,它维持细胞中的蛋白质稳态[12]。研究显示,UbcH7 参与了53BP1 的蛋白酶体降解途径[13]。本研究相关性结果显示,UbcH7 和53BP1 的mRNA 和蛋白表达水平均呈显著相关性,且二者表达水平与TNM分期和淋巴结转移有关。据此推测,UbcH7 表达上调后可能通过相关通路及泛素化修饰作用下调53BP1 的表达水平,进而影响DNA 损伤修复过程,正常细胞的增殖行为被抑制而结直肠癌细胞的增殖能力增强,为结直肠癌的恶性转移奠定基础,推动结直肠癌细胞的恶性生物学行为进展。此外,本研究结果中,结直肠肿瘤组织UbcH7阳性表达、53BP1 阴性表达患者3 年生存率较低。Huang等[14]研究结果显示,与53BP1 低表达相比,53BP1的高表达有效地提高了直肠癌患者3 年的生存率,本研究结果与其部分一致。推测UbcH7 表达水平升高和53BP1表达水平降低不利于结直肠癌患者预后,其可能通过相互影响共同促进结直肠癌细胞的转移、侵袭等,进而推动结直肠癌的病理进展。
综上所述,结直肠肿瘤组织UbcH7表达水平升高,53BP1 表达水平降低,二者表达水平呈负相关且与TNM 分期、淋巴结转移、3 年生存率有关,可能共同参与结直肠癌的病理进展。UbcH7 高表达、53BP1 低表达可能与结直肠癌患者死亡密切相关,可能是结直肠癌新的预后不良肿瘤标志物。值得注意的是,本研究为单中心研究且临床病例较少,UbcH7 和53BP1 基因表达在结直肠癌中的临床价值有待于进一步研究证实。
利益冲突 所有作者声明无利益冲突
作者贡献声明 黄立勇:实验操作、论文撰写;黄立勇、窦广健:数据整理、统计学分析;吴佳明:研究指导、论文修改、经费支持
