微创海马钢板内固定治疗跟骨骨折并发症的影响因素
2024-02-28罗鹰窦伟誉吴小杭陈璟昆彭昌贵潘剑英
罗鹰, 窦伟誉, 吴小杭, 陈璟昆, 彭昌贵, 潘剑英
1 东莞市石碣医院骨科,广东 东莞 523290; 2 南方医科大学第三附属医院,广州 510630
跟骨骨折是所有骨折中的一种罕见情况,约占比例为2%。它通常是由高能轴向创伤引起的。跟骨骨折可以分为关节外骨折和关节内骨折,而关节内骨折是跟骨骨折中最常见的类型,占总跟骨骨折的60%~75%。这种骨折类型可能导致疼痛、慢性僵硬、后足畸形以及残疾[1]。特别值得注意的是,据报道,跟骨关节内骨折造成的残疾率约为20%。考虑到跟骨关节内骨折的复杂性,其治疗一直具有挑战性和争议性[2]。外侧L型切口行切开复位内固定被视为金标准,但并发症率较高。近年来,经跗骨窦切口复位内固定治疗跟骨骨折得到了临床重视,该入路可以在直视下复位距下关节面,其最大的优点是能减少手术创伤、降低切口并发症发生率,且对Sanders Ⅱ、Ⅲ型跟骨骨折患者疗效与外侧L型切口行切开复位内固定相似[3,4]。有研究指出,在外侧跗骨窦切口手术基础上结合海马型钢板内固定术,可促进早期康复,疗效可靠[5,6]。然而,仍有部分患者出现术后并发症,原因尚不明确。本研究旨在分析跗骨窦切口海马型钢板内固定治疗Sanders Ⅱ、Ⅲ型跟骨骨折术后并发症的发病率和危险因素,以有针对性地预防并降低并发症发生率,提高患者的康复率和生活质量。
1 资料与方法
1.1 研究对象
回顾性分析2021 年01 月至2022 年4 月期间在我院及南方医科大学第三附属医院骨外科收治的85 例接受跗骨窦切口海马型钢板内固定治疗的SandersⅡ、Ⅲ型闭合型跟骨骨折患者。本研究获得医院伦理委员会批准(2021 伦审第1 号),所有患者术前均签署知情同意书。经影像学标准诊断为闭合型跟骨骨折患者,通过侧轴位X 线片、跟骨CT 或三维重建确定为Sanders 分型为Sanders Ⅱ或Ⅲ型。患者年龄大于18岁。患者病历资料完整。排除标准:开放型跟骨骨折患者。Sanders Ⅰ或Ⅳ型的患者。不符合纳入标准,资料不全或可能影响临床疗效观察的患者。复合伤和同一肢体多部位骨折的患者。骨性关节炎的患者。患者的年龄在20~68 岁之间(平均为49.23±10.68 岁),其中男性43 例,女性42 例,Sanders Ⅱ型40 例,SandersⅢ型45 例。所有的患者均为单侧骨折,其中左足40例,右足45 例,患者一般资料如表1 所示。
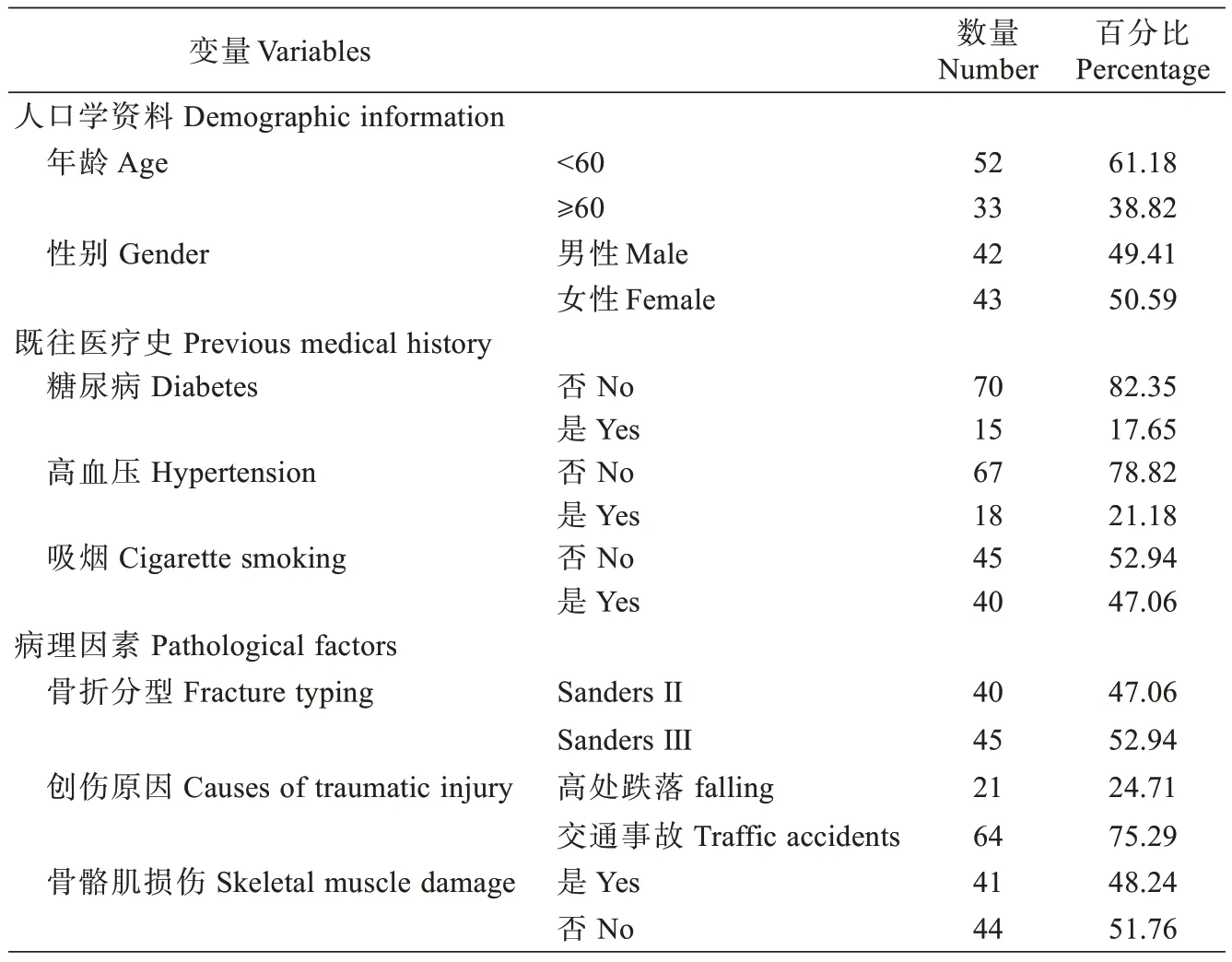
表1 患者一般资料Tab.1 General information of the patients
1.2 手术方法
患者被安置在普通手术室手术台上,取侧卧位。麻醉方式采用全身麻醉或连续硬膜外麻醉。跗骨窦切口的操作方法为,切口起自外踝尖下方1.0~1.5 cm处,止于第4 跖骨基底。切开皮肤、皮下组织时,注意游离并将腓肠神经拉向切口下方,牵开腓骨长短肌肌腱及腱鞘。暴露术中破碎跟骨的视野后,应用骨膜剥离子进行复位操作,恢复跟骨关节面至正常解剖位,恢复Gissane 角与Böhler 角,并应用克氏针进行临时固定[6]。跟据骨形状将海马型钢板(Orthmed 公司,钛合金)进行塑形,经过骨结节处处切口将海马型钢板置入跗骨窦切口,随后钻孔、测深,置入适宜长度的螺钉固定。去除临时固定,生理盐水冲洗。术后缝合采用Allgower-Donati 式缝合法缝合切口。术后行影像学检查,观察骨折复位,钢板定位。术后,对所有病例患者抬高患肢,并指导患者行适度的患肢功能锻炼,规范使用抗生素3 d,跟据切口渗血情况及时换药,防止湿敷料浸泡切口处皮肤。引流48 h 拔管换药时查看切口如有渗出液,应行细菌培养,选择抗生素,同时把切口暴露,并行烤灯持续照射以使切口保持干燥。
术后感染是跟骨骨折的常见并发症。为此,抗生素被广泛应用。具体抗生素的选择以及使用时长均取决于感染的严重程度和感染的微生物种类。例如,对于革兰阴性菌引起的感染,可以选用头孢哌酮钠舒巴坦钠,使用剂量为2.25 g/d,分3 次输注。若感染严重,进行清创手术来清洁感染区域。由于长时间卧床和身体活动减少,患者可能发生DVT。因此,手术前后常规使用抗凝药物来预防DVT。例如,可以使用低分子量肝素(如艾诺肝素,一般剂量为每日1 次,皮下注射4000 IU)或新型口服抗凝药(如达比加群,每日两次,口服150 mg)。术后可能发生创伤后关节炎,造成疼痛和关节功能受限。对此,医生通常会建议使用非甾体抗炎药物(例如布洛芬,通常剂量为每日3-4 次,每次200~400 mg)或肾上腺皮质激素(例如强的松,每日1 次,口服5~60 mg)来缓解疼痛和减少炎症。
1.3 观察指标以及患者随访
记录指标包括:术中出血量、术后切口并发症、手术时间、延误时间、术后Böhler 角、术后患足Böhler 角和健侧的差值(DVBA)。所有的患者均进行为期6 个月的随访,检查患者的临床资料,并进行CT 扫描和X射线检查。
根据患者的临床结局将所有患者分为两组:并发症组和非并发症组。非并发症组的定义如下:患者在术后6 个月内恢复到基线功能水平,能够重新开始工作和进行日常活动,并且没有因跟骨骨折而需要持续使用镇痛药物。并发症组的定义如下:(1) 出现术后切口并发症的患者;(2) 骨折并发症需要再次住院治疗的患者;(3) 因跟骨骨折而需要使用助行器并长期使用镇痛药物的患者。
1.4 统计分析
在本次研究中,应用SPSS21.0 统计学软件分析数据,计量资料全部使用(±s)表示,应用独立样本t检验进行分析,计数资料使用卡方检验,等级资料使用秩和检验。将单因素分析中差异有统计学意义的相关因素进行多因素Logistic 回归分析,跟据患者是否合并并发症,即“反应变量Y”为“Y=1 无并发症、Y=2 有并发症”二分类变量,赋值予以量化,P<0.05 表示差异有统计学意义。
2 结果
2.1 微创海马型钢板内固定治疗跟骨骨折术后并发症发生情况
研究显示,使用跗骨窦切口海马型钢板内固定治疗Sanders Ⅱ、Ⅲ型跟骨骨折的并发症发生人数为13例,发生率为15.29%。早期并发症3(3.5%)例,1 例患者出现皮缘坏死,2 例患者出现浅部切口感染。远期并发症10(11.7%)例,其中,9 例患者出现创伤后关节炎,1 例患者出现骨折延迟愈合。未出现深层感染、截肢的病例。
2.2 跟骨骨折患者并发症组与无并发症组的单因素分析
单因素分析结果显示,60 岁以上患者并发症发生率高于60 岁以下患者患者(χ2=9.3797,P=0.0022);同时吸烟患者并发症发生率高于非吸烟患者(χ2=5.4941,P=0.0191),Sanders Ⅲ型患者并发症发生率高于Sanders Ⅱ型患者(χ2=4.6176,P=0.0316)。此外,单因素分析结果显示,并发症组与无并发症组在骨折至手术时间、术后Böhler 角、术后DVBA 方面比较差异有统计学意义(P<0.05)(表2)。

表2 跟骨骨折患者并发症组与无并发症组的单因素分析Tab.2 Univariate analysis of patients with calcaneal fracture in the complication group versus the non-complication group
2.3 跟骨骨折患者并发症组与无并发症组的多因素Logistic 分析
多因素Logistic 回归分析结果显示,骨折至手术时间、Sander 分型、术后Böhler 角、术后DVBA 是跗骨窦切口海马型钢板内固定治疗Sanders Ⅱ、Ⅲ型跟骨骨折术后并发症发生的独立危险因素(表3)。
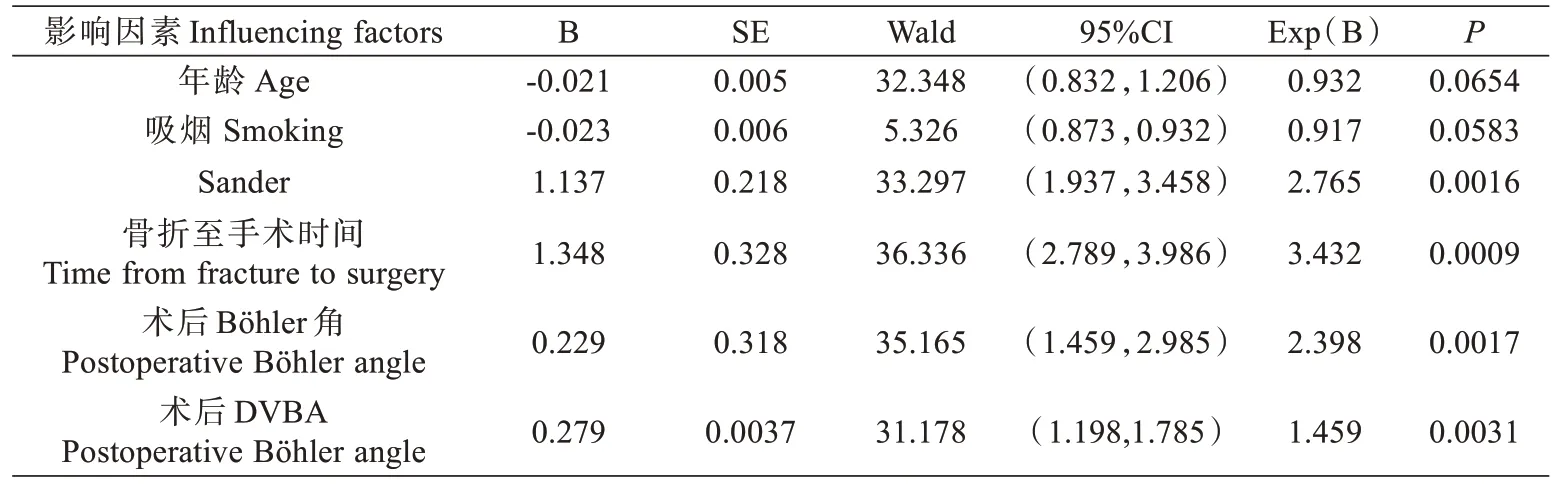
表3 跟骨骨折患者并发症组与无并发症组的多因素Logistic 分析Tab.3 Multi-factor logistic analysis of patients with calcaneal fracture in the complication group versus the non-complication group
2.4 典型病例
40 岁的男性患者因从高处坠落导致右侧跟骨骨折(如图1A、B 所示)。骨折按照Sanders 分类为Ⅲ型(如图1C、D 所示)。手术采用了改良的跗骨窦切口方法(如图1E 所示),以切口为中心,向周围贴着骨膜剥离皮瓣,形成了一个皮瓣隧道,其宽度足以容纳海马型钢板。在进行腰硬联合麻醉后,采取了结合海马型钢板的跗骨窦切口内固定术(如图1F、G 所示)。术后的CT 图像显示手术效果(如图1H、I 所示)。一年后的跟踪访问显示,患者的恢复情况良好(如图1L所示)。
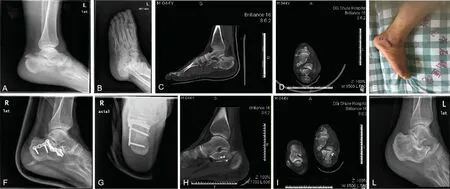
图1 Sanders Ⅲ型跟骨骨折经跗骨窦切口联合海马型钢板手术前后影像学图片 A、B: 术前DR 片提示跟骨塌陷骨折,高度丢失 C、D:术前CT 片提示为Sanders 分型为Ⅲ型跟骨骨折 E:跗骨窦改良切口:外踝下2 cm 指向第4 跖骨基底的横切口 F、G:术后1d 海马型钢板固定H、I: 术后CT 图片L:术后1 年患者恢复情况跟骨前跟关节面暴露复位内固定情况Fig.1 Preoperative and postoperative images of Sanders type III calcaneal fracture via tarsal sinus incision combined with hippocampal plate. A, B: Preoperative DR images showed collapsed calcaneus fracture with significant height loss; C, D: Preoperative CT scans indicated a Sanders type III calcaneal fracture; E:A sinus tarsi approach with a horizontal incision 2 cm below the lateral malleolus towards the base of the fourth metatarsal;F, G: fixation with a calcaneal plate one day postoperatively; H, I: Postoperative CT scans; L: the patient's recovery one year after operation.
3 讨论
跟骨骨折常常源于高能损伤,主要形式包括高处坠落和发生机动车事故。这类损伤往往导致受害者在伤后的3~5 年甚至更长时间内不能恢复正常的活动功能。这种长期的功能丧失无疑会对患者的家庭生活带来巨大的压力,并对整个社会产生深远的经济影响[8,9]。
3.1 跟骨关节内骨折的手术方法争议
对于跟骨关节内骨折,其手术切口和治疗方法的选择仍然存在许多不确定性和争议。传统的治疗方式是使用外侧L 型切口进行切开复位和内固定。这种方法通过8~10 cm 的L 型切口,充分暴露骨折部位、跟骨关节和跟骨内侧壁的骨组织,便于进行直接的缩小和加固固定骨折[10]。然而,外侧L 型切口手术的优点在于其能提供充分的视野,使医生能清晰看到骨折部位,便于直接的复位和固定。但缺点也十分明显,较大的切口会增加软组织损伤,可能影响血供,增加感染和皮肤坏死的风险。同时,这种方法的疼痛感也会增加,延长患者的康复时间。
跗骨窦入路是一种创新的微创手术方法,目前已被广泛应用于移位的关节内跟骨骨折的治疗。通过这种方法,可以清晰地看到后关节面外侧,后外侧骨折块和部分外侧壁。同时,通过跗骨窦切口,可以安置接骨板等内固定物,大大减少了对周围软组织血运的损伤,从而降低了手术并发症的风险。然而,这种方法虽然在减少软组织损伤方面具有优势,但是,跗骨窦入路在对于大面积、复杂的骨折碎片处理上可能存在一定的困难,具体的手术操作难度较高。更重要的是,如果固定物放置不恰当,可能会对跟腱和周边神经产生压迫,引发新的并发症。因此,选择更适合的内固定工具,显得尤为重要。
海马型钢板因其宽度窄、易于置入、对软组织伤害小的特性,已经成为优选的内固定工具。这些优势可以有效地维持血供,进一步促进骨折的愈合。预先根据足跟部体表定位,适度折弯海马钢板,通过从跟骨结节处作1 cm 小切口向跗骨窦切口置入,操作简便且效果确切。海马型钢板更适合放置在接近关节面的位置,其后的2 个锁定螺钉孔可直接固定后关节面塌陷骨块,实现良好的支撑和固定效果,防止后期塌陷。在患者体位方便、手术视野清晰、创伤小、保护良好的血运和神经等优点的基础上,跗骨窦切口与海马型钢板的结合可以实现对于跟骨骨折更为优化的治疗。
3.2 结合跗骨窦切口和海马钢板的手术效果评估
研究表明,使用跗骨窦切口和海马型钢板内固定联合治疗Sanders II、III 型跟骨骨折的效果是显著的。早期并发症发生率仅为3.52%(3/85),而远期并发症发生率为11.7%(10/85)。相较于其他方法,这种治疗手段在早期和远期并发症发生率上都表现出较低的比例。此外,术后患者的Böhler 角和DVBA 结果也与其他研究报告的数据相吻合。因此,可以推断,采用跗骨窦切口与海马型钢板内固定联合治疗Sanders II、III 型跟骨骨折,是一个并发症率较低,具有优越性的手术方式。然而,必须指出的是,尽管这种手术方式具有明显的优点,但是否适用于所有类型的跟骨骨折,还需要进一步的考察。
3.3 术后并发症的危险因素分析
我们发现Sanders 分型是影响跗骨窦切口与海马型钢板内固定治疗Sanders II、III 型跟骨骨折术后并发症的独立风险因素。Sanders 分级法能有效评估跟骨关节内骨折的严重程度,越高的Sanders 分级,代表损伤程度越严重。既往研究已经证明,Sanders 分级与跟骨关节内骨折的长期预后有显著关联。
例如,Rao[16]等的研究指出,Sanders 分级能够预测创伤后关节炎的发生概率。Zeng[17]等的研究表明,对于Sanders II 型骨折,采用跗骨窦切口与海马型钢板内固定能够显著改善患者的运动功能并降低术后并发症,但是对于Sanders III 型患者,这种治疗手段的优势并不明显。这可能是因为,在更复杂的Sanders III 型骨折中,海马型钢板的固定能力可能不足以稳定骨折,而且对于跟骨下方骨折以及跟骨结节处骨折严重的患者,海马型钢板可能不是最佳的选择。因此,对于Sanders III 型的患者,采用常规钢板内固定可能会更好地减少并发症的发生率。
研究结果指出,骨折至手术时间是跗骨窦切口海马型钢板内固定治疗Sanders Ⅱ、Ⅲ型跟骨骨折术后并发症发生的独立危险因素。与研究结果相一致,Kwon[18]等报道了延迟固定超过2 周,导致使用无论使用经皮外固定方法或还是应用跗骨窦切口内固定方法的伤口并发症的发生率明显增加。此外,Alajmi[19]等人的研究结果也指出,对于跗骨窦切口内固定治疗方法而言,患者的延迟手术时间和并发症发生率之间存在着中等程度的正相关性,同时在Cut-off 点为13.5 d 时,延迟手术时间能够是预测并发症的发生率(AUC=0.918,P=0.003),灵敏度为100%,特异性为76.5%,95%CI=0.286-1。这一结果可以解释为,延迟固定增加了使用微创技术治疗后准确复位的难度,同时也增加了软组织挛缩和恢复跟骨解剖结构后的软组织张力。
研究结果还指出,术后Böhler 角、术后DVBA 是跗骨窦切口海马型钢板内固定治疗Sanders Ⅱ、Ⅲ型跟骨骨折术后并发症发生的独立危险因素。Böhler角即跟骨结节关节角,是指跟骨结节上缘(跟骨结节与跟骨后关节突的连线)与跟距关节面(跟骨前后关节突连线)之间的夹角,其正常值为25°~40°。临床上,Böhler 角经常用于评估跟骨关节内骨折严重程度,部分学者亦将其用于判断骨折的预后。结果指出,与无并发症组相比,并发症组具有更小的术后Böhler 角以及术后DVBA。术后Böhler 角以及术后DVBA 反应了术后骨折是否实现良好复位。与研究结果相一致,Labronici[18]等人进行的研究显示,无论选择哪种治疗方法,Böhler 角对于预测患足功能恢复均具有较高价值。同时,大量的研究结果显示,Böhler 角的恢复对于术后疼痛缓解具有良好的预测价值[20]。因此,在临床实践中应该高度重视术后Böhler 角恢复程度,对于术后Böhler 角恢复不佳的患者进行早期预防。
此外,值的注意的是,本研究指出年龄与跗骨窦切口海马型钢板内固定治疗Sanders Ⅱ、Ⅲ型跟骨骨折术后并发症发生无相关性。既往的研究指出,传统的外侧L型切口行切开复位内固定治疗50 岁以上患者时,并发症发病率显著上升[21,22]。而目前的研究发现,60 岁以上和60 岁以下的患者在通过跗骨窦切口海马型钢板内固定治疗方法对闭合性关节内跟骨折进行手术固定后的并发症发生率相似。这些发现表明,60 岁以上的跟骨骨折患者可以安全地通过这种方法进行手术固定。因此,随着人口老龄化的加剧,跗骨窦切口海马型钢板内固定方法具有重要的临床价值。
3.4 本研究的局限性
本研究的要局限性在于: 首先,研究受到其回顾性研究的固有缺陷的限制,过于依赖以前收集的数据的准确性。第二,研究是单中心研究,这可能会降低我们研究结果的外推有效性。第三,样本量过少,仅有85 例,因此还需要进一步的长期研究来解决相关问题。
