胸部低剂量CT对<3cm的肺结节良恶性鉴别诊断价值研究
2024-02-28吴小辉苏鸿林熊晓玲陈凌微卢顺钱福建省龙岩市第二医院CTMR室364000
吴小辉 苏鸿林 熊晓玲 陈凌微 卢顺钱 福建省龙岩市第二医院CT/MR室 364000
肺结节多与感染结核分枝杆菌有关,属于慢性疾病,由于<3cm的结节直径较小,隐匿性强,极易导致误诊、漏诊。现阶段如何提高<3cm肺结节诊断鉴别水平已成为当下研究重点。早期可通过实验室、体征评估确定肺部病变,但良恶性结节在分子生物学、形态学、呼吸系统受累机制方面存在较多共性,从而加大诊断难度,对此需首选影像学技术,从而尽早分辨良恶性结节[1]。多层螺旋CT具有操作简便、性价比高、分辨率高等优势,能够显示结节形态、位置、大小,根据肺结节形态学特征,合理分辨良恶性结节,但CT常规扫描所受辐射大,不适用于健康人群,无法普遍应用于疑似人群。随着相关研究深入,学者发现低剂量CT扫描辐射性更小,是一种安全、有效检查方式[2],然而关于低剂量扫描的诊断效能方面存在争议。而本文就此展开调查,进一步分析<3cm的肺结节良恶性的CT影像特征以及胸部低剂量CT诊断效能。报道如下。
1 资料和方法
1.1 一般资料 回顾性分析2019年3月—2022年10月收治的134例肺结节患者的基本资料,符合《赫尔辛基宣言》的伦理审查。其中男75例,女59例;年龄37~76岁,平均年龄(55.65±9.65)岁;结节直径5~28mm,平均直径(15.35±5.12)mm;结节位置:右肺71例,左肺63例。纳入标准:(1)符合《美国胸科医师学会最新肺结节诊疗指南解读》[3]中关于肺结节临床诊断标准,例如直径≤3cm,边界清楚,周围被含气肺组织包绕的多发或单发肺部结节,再依据皮肺穿刺活检术分辨良恶性结节;(2)无放化疗史;(3)临床资料齐全。排除标准:(1)合并精神异常、认知功能障碍者;(2)存在对比剂过敏者;(3)过敏体质者。
1.2 方法 CT检查:本次使用的仪器由西门子公司生产的SOMATOM Definition 64排双源螺旋CT机,指导患者检查期间如何控制、配合呼吸,确保扫描检测期间保持屏气程度一致。常规扫描参数:层厚5mm。断层准直4.0mm,螺距1.5,有效管电流时间60mAs,管电压130kV;低剂量扫描参数:层厚6mm,断层准直5.0mm,螺距1.0,电流时间30mAs,管电压120kV,重建矩阵512×512,自肺尖扫描至肋膈角。剂量评估:同时由计算机自动算出常规剂量和低剂量的各自辐射剂量,包括CT容积剂量指数、总管球剂量、有效管球剂量、剂量长度乘积、剂量指数。再取结节最大层面,沿肺结节上下扫描2cm,经肘静脉注射碘克沙醇,保持4.0ml/s速率,获取30s、90s、180s CT值。最后将所有影像资料进行多平面重建处理,分别采取容积再现、最大密度投影等技术调节阈值,清晰显示病灶及周围解剖情况。图像处理:将所有扫描数据传至工作站后,采用标准算法或肺算法,进行重建,无重建间隔,重建层厚0.65~1.25mm。标准肺窗:窗位-600Hu,窗宽1 600Hu;纵隔图像:窗位40Hu,窗宽400Hu,结果分析:根据图像判定肺结节大小,取最大横截面短径和长径平均值。主要观察结节大小、密度、分叶、数量、密度不均、支气管征、毛刺等征象,由2名资历较高的放射科医师采用双盲法分析。诊断标准:转移性肺癌:病变组织边缘光滑或浅分叶,四周没有子病灶,转移结节可呈“炮弹样”阴影;非小细胞肺癌:骨显像阳性,存在骨转移灶,病灶部成骨反应静止,代谢不活跃;肺感染性肉芽肿:无干酪坏死的类上皮结节,早期存在肺实质单核细胞浸润,晚期肉芽肿周围形成纤维包膜,中心不残留少数巨细胞,周边部产生纤维组织并透明变性;肺结核瘤:结节边缘有稀疏长毛刺,内呈弧形钙化,周围有卫星灶,邻近胸膜增厚、牵拉;肺炎性假瘤:病灶呈类圆形或圆形,边缘清晰,周围有晕征,外侧缘有粗大毛刺,大多密度均匀。
2 结果
2.1 CT准确率 134例肺结节患者,经皮肺穿刺活检术或术后病理确诊,恶性结节41例,良性结节93例。胸部低剂量CT诊断恶性病变、良性病变准确率分别为92.68%(38/41)、94.62%(88/93),总准确率94.03%(126/134)。但CT诊断结果与确诊结果比较无统计学差异(P>0.05)。见表1。

表1 胸部低剂量CT在判定良恶性病变中准确率(n)
2.2 CT影像学特征比较 良恶性病变中支气管充气征、空泡征比较无统计学差异(P>0.05),良性病变血管集束征、毛刺征、分叶征率低于恶性病变,胸膜凹陷征、钙化率高于恶性病变(P<0.05)。见表2。

表2 良恶性病变CT影像学特征比较[n(%)]
2.3 良恶性病变CT值比较 良性病变30s、90s、180s CT值低于恶性病变(P<0.05)。见表3。

表3 良恶性病变CT值比较
2.4 ROC曲线分析 经ROC曲线分析,30s、90s、180s CT值早期预测良恶性结节的AUC分别为0.921、0.921、0.898,将30s、90s、180s CT值纳入Logistic回归分析,根据回归结果中的回归系数值拟合三项联合诊断的数值计算公式:三项联合=30s+0.081/0.065×90s+0.060/0.065×180s,经SPSS22.0统计得出联合数据;进一步分析显示,三项联合早期预测良恶性病变的AUC为0.985。见表4。依据AUC及标准误,采用Z检验比较两两之间AUC差异。如三项联合与30s CT值的AUC比较:Z=(0.985-0.921)/(0.007×0.007+0.036×0.036)0.5=1.745,P值=[1-NORMSDIST(1.745)]×2=0.081;三项联合与90s CT值的AUC比较(Z=1.699,P=0.088);三项联合与180s CT值的AUC比较(Z=2.043,P=0.040)。ROC曲线见图1。

图1 30s、90s、180s CT值及联合预测良恶性病变的ROC曲线
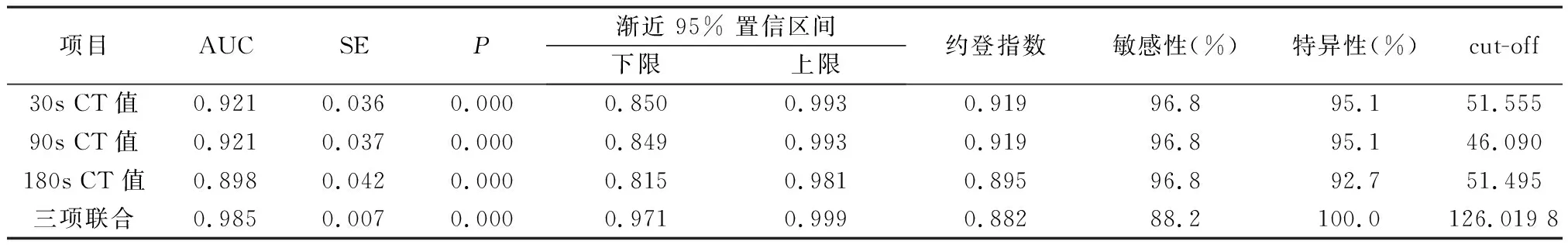
表4 CT值预测良恶性结节的效能
3 讨论
肺结节属于肺部常见病,由于隐蔽性强,在未进行手术病理活检或穿刺活检时,难以明确肺结节组织来源和性质,导致治疗工作较难开展,延误病情,因此提高肺部结节诊断率已成为肺部病变防治关键。病理活检虽准确率高,但属于有创操作,不易于患者接受,因此需另选择一项性价比高、操作简便、无创的诊断技术。CT是一项无创操作,能够观察肺内部结构变化,常规剂量CT虽能够发现肺部病变,但反复多次扫描,可增加辐射剂量,给健康造成不利影响,导致该技术使用受限[4]。随着相关研究深入,有学者[5]发现CT低剂量扫描可弥补传统CT不足之处,不仅准确率相当,安全性也较高,辐射小,可反复多次扫描,降低误诊、漏诊率。
随着影像技术不断发展,CT剂量使用得到学者广泛关注,尤其是在鉴别肺结节良恶性时,为了保证准确性,需多次进行CT扫描,若辐射剂量过高,易产生多种不良生理反应,导致患者出现抵触、质疑心理,影响日后工作开展。而低剂量CT扫描最早由国外学者自1990年提出,随着近年来不断完善、改进,已逐渐在胸部检查中广泛运用[6]。本次结果显示,胸部低剂量CT对恶性病变、良性病变准确率分别为92.68%、94.62%,由此说明胸部低剂量CT在辨别良恶性结节时具有一定诊断效能,低剂量CT扫描时,虽降低了管电流,影响了低对比分辨率,但高对比分辨率并不会受到大干扰,因而准确率并不会因电流改变而发生变化。与孟令雷等学者[7]报道大致相似,进一步证明减少CT剂量并不会影响良恶性结节鉴别结果。而在分析良恶性结节在CT中影像时,结果显示,良性结节主要以边缘清晰、钙化为主,恶性结节多表现毛刺征、分叶征状态,两种结构形态比较,存在差异性,推测是因癌细胞沿着支气管壁浸润时,可因小支气管闭塞、狭窄,导致小叶结构塌陷,呈现为分叶征、胸膜凹陷征;良性结节可因周围纤维化组织突变触及邻近胸膜,并出现牵拉迹象,从而引发钙化、胸膜凹陷征[8]。而以上特征均可通过CT扫描显现,进一步说明CT在分辨良恶性结节时存在一定优势。经ROC曲线分析,30s、90s、180s CT值及三项联合早期预测良恶性结节的AUC分别为0.921、0.921、0.898、0.985,说明各个时间段CT值均具有一定诊断效应,但三者联合可更全面预测疾病。一方面是因CT值能够准确反映人体肺部结节良恶性密度大小,从而准确鉴别良恶性结节;另一方面低剂量CT扫描完全符合胸部体检者需求,确保扫描图像清晰度,与常规剂量CT扫描比较,同样可清晰显示出结节内部结构以及大小、形态、边缘情况[9-10]。虽然低剂量CT准确率较高,但本文中仍存在误诊,可能是因肺部病变炎症所在时期不同,充血程度也不同,在某段时间内扫描,差异明显,会造成一定误诊,对此可将低剂量CT扫描联合CT延迟动态增强扫描模式,从而降低误诊率。
综上所述,胸部低剂量CT具有操作简便、安全性高、性价比高等优势,能够帮助肺结节患者分辨结节灶的良恶性,为疾病确诊提供科学依据。但本次研究不足在于所选病例仅限于本院,且选择病理活检随访证实良恶性,但随访期间可因其他原因释放没有包括在内,故所选的案例不足以代表整个群体,对此关于低剂量CT扫描的诊断效能还需通过日后扩大样本证实。
