空气栓塞的临床表现和治疗
2024-02-28赵格格刘珊珊于珈
赵格格 刘珊珊 于珈
空气栓塞是一种较少被报道的,但可能危及生命的临床不良事件,及时有效地识别、诊断和处理对于改善患者的预后、降低病死率至关重要。空气栓塞最常见的气体栓子是周围空气,但其他气体如氦气和二氧化碳等也有报道,这些病例大部分发生于潜水时或者有创操作时。空气栓塞大多数都是医源性的,它可以通过手术操作、各种侵入性检查或者正压通气等原因引发;同时也可以并发在锐器引发的穿刺伤、分娩或者潜水时等其他情形;甚至有时可以自发产生[1]。虽然空气栓塞的真实发生率尚未有相关文献报道,但是根据许多经皮肺活检发生全身性空气栓塞的病例报道统计,经皮肺穿刺活检术后并发症状性空气栓塞的发生率为0.08%,其中约1/3 的病例遗留有后遗症或者直接死亡[2];并且表明左心房水平以上的病变定位是经皮肺活检发生空气栓塞并发症的重要危险因素[3]。一项在超过1.1 万置入中心静脉导管(central venous catheter,CVC)的病例研究发现,CVC 置管后产生空气栓塞的发生率为0.13%[4]。由于空气栓塞起病隐匿、发展迅速、遗留不良预后和病死率高的特点,临床医生在临床工作中应提高警惕并学会预防、早期识别和处理空气栓塞,这有助于改善患者预后,降低病死率。本综述将从空气栓塞的分类及病理机制、临床表现和治疗等方面进行介绍。
1 分类
空气栓塞可分为静脉空气栓塞、动脉空气栓塞及反常栓塞,其分类标准取决于空气进入体循环时的位置和途径。
1.1 静脉空气栓塞
当气体进入静脉结构并通过右心进入肺循环时,就会发生静脉空气栓塞,但前提条件是在这些血管中存在负压的静脉通路。部分文献报道静脉空气栓塞可主动发生在静脉加压灌注造影剂时,也可被动发生在置入中心静脉导管时及手术时[4];但目前还没有关于静脉空气栓塞发生的频率是否与注射速度、造影剂的数量或类型以及静脉导管的位置、大小有关的报道。在呼吸的作用下胸部血管容易存在潜在的负压[5]。因此大部分静脉空气栓塞更容易发生在中心静脉导管剥离鞘的过程中,部分病例报道指出甚至会产生延迟性静脉空气栓塞,表现为患者在拔出中心静脉导管24 h 后出现胸痛、呼吸困难及低氧血症等症状[6]。另外,对于饱受争议的神经外科和神经麻醉半坐位手术姿势,由于呼吸产生的静脉负压更容易导致空气进入血管系统从而发生静脉空气栓塞,其发生率在14%以内[5]。
1.2 动脉空气栓塞
当空气直接进入动脉系统或者经肺静脉通过左心最终到达体循环,就会发生动脉空气栓塞。动脉空气栓塞一般发生在经皮肺活检、体外循环期间、动脉导管术等介入手术或者各种侵入性检查。有病例报道显示患者在进行食管胃十二指肠检查后发生了脑血管动脉栓塞,原因可能是包括活检在内的内镜手术直接导致血管或黏膜损伤造成动脉血管暴露,使空气在更高的压力梯度下可以直接进入暴露的血管,进一步发生动脉空气栓塞[7]。即使对发生动脉空气栓塞的病例进行及时有效的干预与治疗,但发生在冠状动脉及颅内动脉的空气栓塞的患者,其死亡率仍高达26.3%[8]。
1.3 反常栓塞
当患者体内存在右向左分流(如先天性房室间隔缺损性心脏病),静脉气体栓子可通过右心缺损进入左心系统,造成动脉空气栓塞。如果患者存在卵圆孔未闭等先天性心脏病,那么神经外科和神经麻醉半坐位手术是绝对禁忌,因为这类患者更容易发生空气栓塞并遗留不良预后甚至发生死亡[5]。
2 临床表现
一般来讲,空气栓塞相关的临床症状和体征是非特异性的,其临床表现的严重程度取决于空气栓塞的位置、气体栓子的体积、有创操作的速度(决定接触气体的时间)、患者的整体健康状况和发生空气栓塞时的体位。
2.1 静脉空气栓塞
针对静脉空气栓塞,有报道表明对于清醒的成人患者来说,致命的空气量约3~5 mL/kg 或总量200~300 mL,主要症状包括但不限于胸痛、呼吸短促、呼吸困难、意识水平下降、肢体麻痹、局灶性神经功能缺损、癫痫、眩晕、恶心和呕吐、失明和死亡压迫感,其中最常见的症状是意识丧失;其次为心血管系统相关症状(如胸痛、心肌梗死)和神经系统相关症状(偏瘫、失语等神经功能缺损)[9-10]。对于非清醒的患者,其临床症状很容易被忽视,因此生命体征的监测至关重要[4,11-12]。在进行手术操作或侵入性检查时,患者突然的血压及血氧饱和度下降、突然发生的心率增快或者减慢及突然出现的心律失常,临床医生应该高度警惕静脉空气栓塞发生的可能性。
静脉空气栓塞唯一且典型的体征为“水轮杂音”或被称为“磨轮杂音”,这是由于心脏腔内气体和空气的搅动而产生的飞溅而生成听诊声音[13]。但是对于非高年资心内科专业的临床医生来说,可能并不能及时发现并做出预判,从而错失在第一时间做出合适且必要的应对措施。
2.2 动脉空气栓塞
对于动脉空气栓塞,即使少量的空气也会导致灾难性的后果,其临床表现通常为神经系统卒中样发作,主要症状为突然出现意识水平下降、胸痛或心悸、神经功能障碍(面部下垂、肢体麻痹等)、癫痫发作严重者甚至发生休克[14-16]。其原因可能为空气栓塞导致颅内毛细血管压增高,毛细血管壁通透性增高产生渗漏和局部缺血的水肿,造成神经细胞的缺血缺氧,从而导致多部位的神经系统损伤,进一步产生各种神经功能缺陷症状[17-18]。支气管镜内熔电灼是一种常见且安全的治疗恶性梗阻性气道侵入性操作,但气体可以很容易通过热凝和机械破坏产生的支气管-血管瘘进入血液循环,尤其是在内部气道压力上升时(如患者正接受正压力通气、咳嗽或在手术过程中深呼吸)产生的压力梯度使气体更容易进入支气管血管,产生动脉空气栓塞[15]。STRØMSNES 等[18]研究认为,发生脑动脉空气栓塞的患者突然间神经系统功能恶化产生不良预后甚至死亡的主要原因是颅内压增高,这是由于气栓梗阻使远端动脉血流灌注减少,造成局部组织及细胞缺血缺氧发生炎症反应,而组织和细胞水肿导致颅内压增高以及脑疝的产生。因此,对于在各种侵入性检查(尤其是经皮肺穿刺活检术、介入手术)及治疗中,对于突发意识丧失或者发生神经功能障碍的患者,临床医生应高度怀疑动脉空气栓塞发生的可能性。
3 辅助检查
3.1 食管超声心动图(transesophageal echocardiography,TEE)
TEE 现已经成为检测空气栓塞的“金标准”。其原因有二:(1)TEE 可发现0.02 mL/kg 的空气。(2)在手术及麻醉过程中不仅可以检测气栓,同时可以将空气栓塞的早期临床表现可视化,例如急性右心负荷过重。TEE 可早期识别空气栓塞,让临床医生及时采取有效措施干预,避免疾病的发生及进展;但成本、专业知识、超声医生的临床经验和不同医疗机构对医疗设备资源的需求等因素,会限制其检测空气栓塞标准筛选的效度[19-21]。
3.2 CT 检查
在发生空气栓塞患者的主要肺动脉上、右心结构、全身静脉系统或在颅内血管中,CT 可以扫描到少量的空气,但这些空气的发现是非特异性的[21]。即使在CT 扫描上没有发现气体也不能除外空气栓塞,因为气体栓子的直径过小,CT 可能无法扫描出来[12];也有可能是因为被身体吸收或者快速消散而无法扫描出来[22]。
3.3 呼气末二氧化碳分压(end-tidal carbon dioxide,EtCO2)
EtCO2下降可以当作是发生空气栓塞的早期表现,且其敏感度明显优于血压及血氧饱和度的下降。其原因为气栓持续累积到一定程度后,通气与血液灌流之间的比例进一步发生变化,导致血流动力学发生改变,从而进一步引起血氧饱和度的变化[21]。虽然EtCO2监测的方法简单易行,但由于医疗设备的问题,只能在手术室进行麻醉监测的患者中推广应用,同时还需要麻醉医生严密的观察和监测。另外,大部分发生空气栓塞的麻醉患者可能没有明显症状甚至是无症状,以至于很难及时发现并进行处理。
4 治疗方法
患者一旦发生空气栓塞,重要的是迅速定位气体的位置,并确定其进入的路径,这是避免出现严重并发症的必要条件[17],其抢救步骤如下:(1)立刻终止空气来源,如在手术过程中,手术医生应当将可能的空气入口用盐水等材料进行封堵[23]。(2)合适的体位。(3)高流量的纯氧吸入。(4)如有条件,尽可能对气栓进行抽吸。(5)进一步高压氧治疗。
4.1 静脉空气栓塞
对于中心静脉导管置入的患者:(1)立刻夹紧开放的中心导管。(2)如果是清醒的患者,需同时让其左侧卧位或特伦德伦伯卧位(见图1)并屏住呼吸,这样可以通过增加导管内的压力同时使气泡移至右心房,在一定程度上可以缓解“气锁”效应导致的心肺衰竭。(3)给予患者高流量纯氧吸入的同时通过中心静脉导管进行空气抽吸。但是对于已经发生肺栓塞且无中心静脉导管的患者,是否需要为抽吸空气而插入导管尚有争议。(4)对于昏迷的患者,给予高流量纯氧吸入的同时对其进行胸腔闭式按压,因为胸腔闭式按压这个操作可以通过增加胸腔内压力,迫使空气进入肺小血管来帮助缓解肺内大血管流出阻力。必要时,可以考虑心脏复苏及药物治疗(肾上腺素、血管加压素、钙离子),这些操作在一定程度上可以促进空气栓子迁移到较小的肺血管,减轻肺动脉的流出阻力避免发生严重的肺栓塞甚至Ⅰ型呼吸衰竭[24];另外,体外血流动力学支持如体外膜肺氧合(extracorporeal membrane oxygenation,ECMO)对空气栓塞病程的发展也有一定程度的延缓作用[25]。
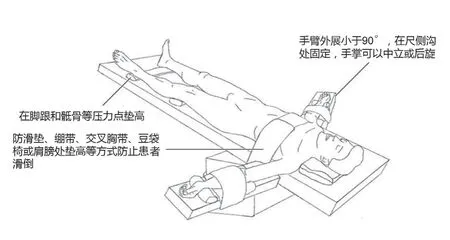
图1 特伦德伦伯卧位(Trendelenburg 位),简称为T 位、头低足高位,头低足高(约15°~20°)后向一侧倾斜30°~40°。
4.2 动脉空气栓塞
对于动脉空气栓塞来讲:(1)患者首先应平卧位,因为头朝下会进一步加重脑水肿,导致神经功能障碍的恶化[24];但也有专家认为应该采取特伦德伦伯卧位,因为这样可以减少进入大脑的气体[25]。(2)高流量的纯氧吸入,由于大部分气栓是周围空气,由氮气(78%)和氧气(21%)组成,高流量纯氧吸入的氧气在循环中被迅速代谢和消失,可以起到去除剩余氮气的作用[26]。(3)高压氧治疗(hyperbaric oxygen therapy,HBO)。HBO 是动脉空气栓塞的首选方法,因为它可以通过促进气体的再吸收来减小空气栓子的大小,提高组织氧合,减少缺血再灌注损伤;同时通过氧气在循环中的代谢起到清除氮气的作用,在最大程度上降低对神经系统功能的损害[26]。在1 篇有关高压氧成功治疗气体栓塞的2 例患者的报道中表明,高压氧治疗对于气体栓塞导致的神经功能缺损的症状,其治疗效果是有效的且未遗留任何不良后遗症[27]。虽然目前对于高压氧治疗空气栓塞的压力及治疗疗程上无明确标准,但1 例经皮肺穿刺活检导致脑空气栓塞的患者使用压力2.2 ATA 治疗10 d,最终患者意识转清,肌力较前恢复[28];同时在患者等待高压氧的过程中应给予高流量纯氧吸入。对于脑动脉栓塞,高压氧治疗可以使气栓快速消除,但对脑组织缺血缺氧性损害还需一定时间的治疗,其神经功能的恢复也取决于空气栓塞的位置、气体栓子的大小、进行高压氧治疗的时间及患者的整体健康状况。(3)抗惊厥药物。韩国2020 版经皮肺活检临床实践指南中将“高浓度供氧,包括高压氧治疗,必要时使用抗惊厥药物”作为A 级推荐,证据水平为Ⅲ级,并基于病例报告[29]。
综上所述,空气栓塞的发病率虽不高,但一旦发生后果可能是致命的,随着医疗技术的不断发展,尤其是许多侵入性医疗技术操作的开展,空气栓塞的发病率较前明显上升。因此,医务人员应时刻保持高度警惕,TEE、EtCO2可以帮助早期识别并及时诊断,迅速终止空气栓塞的来源、合适的体位、高流量纯氧吸入及高压氧治疗等及时有效的干预措施不但可以防止疾病进一步发展,而且还可以改善患者预后,降低病死率。
目前关于临床医生如何在发生空气栓塞的早期阶段进行及时有效的识别和诊断,还需要进一步探索,包括医疗设备、检测指标的优化与改进。此文的研究结果对后期空气栓塞诊断及治疗相关指南或标准的制定提供了一定的借鉴和参考。
