口腔颌面部肿瘤术后吞咽障碍的评估和康复管理专家共识
2024-02-03李小莹孙沫逸郭伟廖贵清唐瞻贵李龙江冉伟任国欣孙志军孟箭刘绍严尚伟0张杰何悦李春洁杨凯龚忠诚李吉辰席庆李刚韩冰陈彦平常群安吴亚东0麦华明章杰冷卫东夏凌云吴炜杨向明张春谊杨帆王艳平曹田田
李小莹 孙沫逸 郭伟 廖贵清 唐瞻贵 李龙江 冉伟 任国欣 孙志军 孟箭 刘绍严 尚伟0 张杰 何悦 李春洁 杨凯 龚忠诚 李吉辰 席庆 李刚 韩冰 陈彦平 常群安 吴亚东0 麦华明 章杰 冷卫东 夏凌云 吴炜 杨向明 张春谊 杨帆 王艳平 曹田田
1. 710032西安, 口颌系统重建与再生全国重点实验室,国家口腔疾病临床医学研究中心, 陕西省口腔疾病临床医学研究中心, 空军军医大学第三附属医院医疗康复科, 2. 口颌系统重建与再生全国重点实验室,国家口腔疾病临床医学研究中心, 陕西省口腔疾病临床医学研究中心, 空军军医大学第三附属医院口腔颌面头颈肿瘤科; 3. 上海交通大学医学院附属第九人民医院口腔颌面-头颈肿瘤科; 4. 中山大学附属口腔医院; 5. 中南大学湘雅口腔医院; 6. 口腔疾病防治全国重点实验室,国家口腔医学中心,国家口腔疾病临床医学研究中心,四川大学华西口腔医院头颈肿瘤外科; 7. 武汉大学口腔医学院; 8. 徐州市中心医院; 9. 中国医学科学院肿瘤医院头颈外科; 10. 青岛大学附属医院口腔颌面外科; 11. 北京大学口腔医学院口腔颌面外科; 12. 重庆医科大学附属第一医院口腔颌面外科; 13. 新疆医科大学口腔医学院; 14. 哈尔滨医科大学附属第一医院; 15. 解放军总医院第一医学中心口腔科; 16. 西安交通大学口腔医院; 17. 吉林大学口腔医院口腔颌面外科; 18. 河北医科大学第四医院暨河北省肿瘤医院; 19. 青海大学附属医院; 20. 贵州医科大学口腔医学院; 21. 广西医科大学附属口腔医院; 22. 南昌大学第一附属医院口腔颌面外科; 23. 湖北医药学院附属太和医院口腔科
口腔颌面部肿瘤(tumors of oral and maxillofacial region)是口腔颌面外科常见的疾病。如为恶性肿瘤,治疗上主要以手术治疗为主,辅以放疗和化疗等。其导致吞咽功能障碍的原因可以是肿瘤本身,亦可以是肿瘤手术或放疗和化疗治疗后的并发症,可能更为复杂,常常为器质性和功能性并存,故将这类吞咽功能障碍定义为口腔颌面部肿瘤相关的吞咽功能障碍。近年来随着口腔颌面部肿瘤患者增加,术后受吞咽障碍困扰的患者也逐年增加,选择合适的方法评估吞咽障碍的严重程度并进行系统规范化的康复功能训练对提高该类肿瘤患者术后的生活质量非常重要。
1 定义
吞咽障碍(dysphagia, deglutition disorders, swallowing disorders)是指由于与咀嚼、吞咽有关的器官结构和(或)功能受损,不能安全有效地把食物由口经食管输送到胃内的一组临床表现。按解剖结构异常分类,分为神经性和结构性吞咽障碍。口腔颌面肿瘤患者术后的吞咽障碍多为结构性吞咽障碍。
2 口腔颌面部肿瘤对患者吞咽功能的影响因素
吞咽障碍在口腔颌面部肿瘤开始治疗前并不罕见[1-2]。相比于治疗前,治疗后吞咽障碍非常常见。吞咽障碍的发生和严重程度取决于肿瘤大小、部位、手术治疗的方式等。
2.1 原发肿瘤相关因素
肿瘤大小、位置和分期影响治疗前吞咽功能。肿瘤越大,分期越高,手术切除后缺损及重建范围越大,吞咽功能影响越严重。与口腔其他部位(唇、口底、软硬腭等)相比,舌癌对患者生活质量的影响最大[3]。
2.2 手术相关因素
手术切除肿瘤的同时可能还需要切除相关的吞咽结构,涉及肌肉和神经,导致感觉运动功能障碍和吞咽不协调。另外,手术后采用皮瓣修复重建,可能会导致食物通过口腔时间延长,吞咽效率低下。临床观察游离皮瓣移植术后患者进食后口腔残留物相对较少[4]。薄而柔韧的皮瓣能增加舌的功能,有助于吞咽功能恢复[5]。前臂桡侧游离皮瓣(radial forearm free flap, RFFF) 的神经化重建半舌切除术缺损可降低胃管依赖性并改善吞咽液体和固体的范围[6]。股前外侧皮瓣(anterolateral thigh flap, ALT)修复术能更好的改善患者的咀嚼、吞咽、言语及口腔闭合功能[7]。
2.3 综合疗法相关因素
与单纯手术相比,术后接受放疗和化疗的患者吞咽障碍的发生率较高,吞咽功能恢复较慢[8]。同样,在放疗基础上增加化疗会增加吞咽障碍的发生率[5]。另外,张口受限、吞咽疼痛、唾液腺功能障碍及肌肉纤维化等放疗相关并发症对吞咽功能有累积恶化的影响,会延长胃管留置时间[8-10]。
2.4 其他因素
年龄与肿瘤相关吞咽障碍的基线值有关[11]。术前有合并症的患者术后对吞咽功能会有影响[10],术前有肺部感染等合并症患者术后易发生呛咳,从而引发吸入性肺炎[12],常需气管切开。有糖尿病及肝肾功能损害等全身系统性疾病时会增加手术后切口感染的发生率[13],影响伤口愈合,延长吞咽功能恢复时间。
3 口腔颌面部肿瘤术后患者吞咽障碍的临床表现和并发症
3.1 常见的临床表现
口腔颌面部肿瘤手术切除的部位和范围不同对吞咽障碍的影响不同,切除影响吞咽的关键部位以及手术切除范围越大,吞咽功能影响越严重(表1):

表1 口腔颌面肿瘤部手术切除的部位和范围不同对吞咽障碍的影响
3.2 直接导致吞咽障碍的治疗引起的并发症
手术治疗后可能出现感染、出血、呼吸困难、皮瓣坏死、瘘管形成、味觉和嗅觉的改变、黏膜炎等并发症。放射治疗引起皮肤软组织的纤维化、唾液分泌的质和量、持续的口干、口腔运动和清洁不良、张口困难、牙齿放射性龋及残缺、脱落等并发症会导致吞咽障碍。
4 吞咽障碍的筛查和评估
4.1 筛查与评估时机
患者住院期间的评估一般在入院后24 h内、术后7~10 d、拔除胃管前、吞咽治疗前后。出院后的评估一般在术后半年内1 次/月,半年后1 次/3 月, 1 年后3~4 次/年。 3~5 年后1~2 次/年。但如患者自我感觉或自我筛查有吞咽变化时,应随时评估。对于放疗患者,放疗前及放疗后的前3 个 月,每月评估一次。放疗半年后根据患者吞咽障碍的情况和训练的效果进行评估[15]。
4.2 筛查与评估方法
吞咽障碍的治疗始于准确的评估。评估包括吞咽功能筛查,临床评估和(或)仪器评估。筛查和评估由经过接受理论和操作技能培训的医生、护士或治疗师来完成,以保证评估结果的一致性。
4.2.1 吞咽障碍筛查 评估流程由筛查开始。其主要目的是筛查出存在吞咽障碍的高危人群,然后根据需要做进一步的临床功能评估和(或)仪器检查(表2)。

表2 吞咽障碍的筛查
要点1:临床常用的筛查工具(或方法)因敏感性和特异性不同,可以采用不同的组合并结合相关的临床体征综合分析,以确保得到更为准确的判断。同时要考虑筛查工具(方法)的便利性和患者的接受度,并且能识别出核心问题。但同时我们应知道吞咽筛查在口腔颌面部肿瘤术后患者应用的局限性。
4.2.2 吞咽障碍临床评估(床旁检查)(表3)

表3 吞咽障碍的临床评估
要点2:口腔颌面部肿瘤术后吞咽障碍评估是非常重要的。其中吞咽障碍评估量表包括临床医务人员测量量表和患者自评量表。因各种量表评估的侧重点不同,在实际运用过程中,建议患者尽可能完成全部量表以准确评估患者存在的吞咽问题。
4.2.3 吞咽障碍仪器评估 对咽期进行可视化的影像学评估是非常必要的[19]。对于仪器的选择,应基于评估的原因、需要获取的重点信息、患者因素及仪器本身的优缺点。吞咽造影评估(videofluoroscopic swallowing study, VFSS)的好处是可以更好了解吞咽过程中的情况,可对口腔期、食管期进行评估,也是唯一直接确定吞咽障碍患者发生误吸的途径,可评估术后渗漏。软式喉内窥镜吞咽功能评估(flexible endoscopic examination of swallowing, FEES)可评估肿瘤或结构异常对吞咽的影响、进餐过程中的吞咽情况、手术后是否适合开始用口进食以及评估分泌物的管理,对饮水试验时误吸的敏感性较高。评估在仪器使用过程中我们可以用一些测量工具来帮助我们把测量结果标准化。测量工具有:渗漏误吸量表、吞咽动态成像等级、咽喉水肿量表和吞咽可视化分析。
要点3:VFSS和FEES是确定吞咽障碍的金标准,依据患者情况与评估的目的针对性选择,两者均可用于评估代偿性吞咽策略。VFSS可指导吞咽障碍的康复管理。FESS常用于评估治疗前基线吞咽功能和治疗后长期监测。
4.2.4 其它评估方法 除了影像评估外,非影像评估吞咽功能的方法有舌压测量(判断舌肌力量)、咽腔测压(咽腔和食道压力变化)和肌电图(可观察皮瓣修复后的肌电活动)。
4.2.5 吞咽障碍评定记录、报告及诊断 经过上述筛查和评估流程,我们可以了解患者吞咽障碍是处于口腔前期、口腔期、咽期还是食管期以及造成吞咽障碍的可能的原因、发生障碍时导致的问题,进而从临床评估、量表评估和仪器评估结果等方面记录患者存在的吞咽问题并做出功能诊断,以此为依据制定康复治疗的策略、预期达到的近远期目标、康复计划的实施等,从而得到一个完整的吞咽障碍病例报告。
要点4:评估的目的是了解吞咽障碍的严重程度、预后;找出吞咽过程中存在的解剖和生理异常;预防并发症;为制定治疗方案、评价康复治疗效果、指导安全进食和吞咽健康宣教提供客观依据。早期识别和阶段性评估可减少口腔颌面部肿瘤术后患者吞咽障碍的发生率。评估应由多学科评估开始,应在肿瘤治疗前、治疗后以及长期观察三个阶段分别评估。通过术前评估了解患者基线吞咽功能,帮助患者制定康复目标,提供有关手术预期吞咽的影响和康复治疗的教育,提高治疗后的依从性吞咽康复的成功率。术后评估可以了解患者手术涉及的肌肉和神经、是否有气切管,制定康复目标,选择康复训练或代偿性策略。术后评估通常在切口愈合后尽早开始。长期观察主要针对放疗后软组织纤维化、淋巴水肿等慢性并发症。同时检查患者吞咽训练的效果,督促患者坚持锻炼,减缓吞咽功能障碍的发展,提高生活质量。
4.2.6 吞咽障碍筛查和评估流程 筛查与评估应贯穿于患者治疗的整个环节。从入院开始首先进行初步筛查,对筛查有问题的患者即进行临床评估和仪器评估。在治疗前、治疗中、治疗后根据患者的反应制定或调整方案。具体流程见图1。
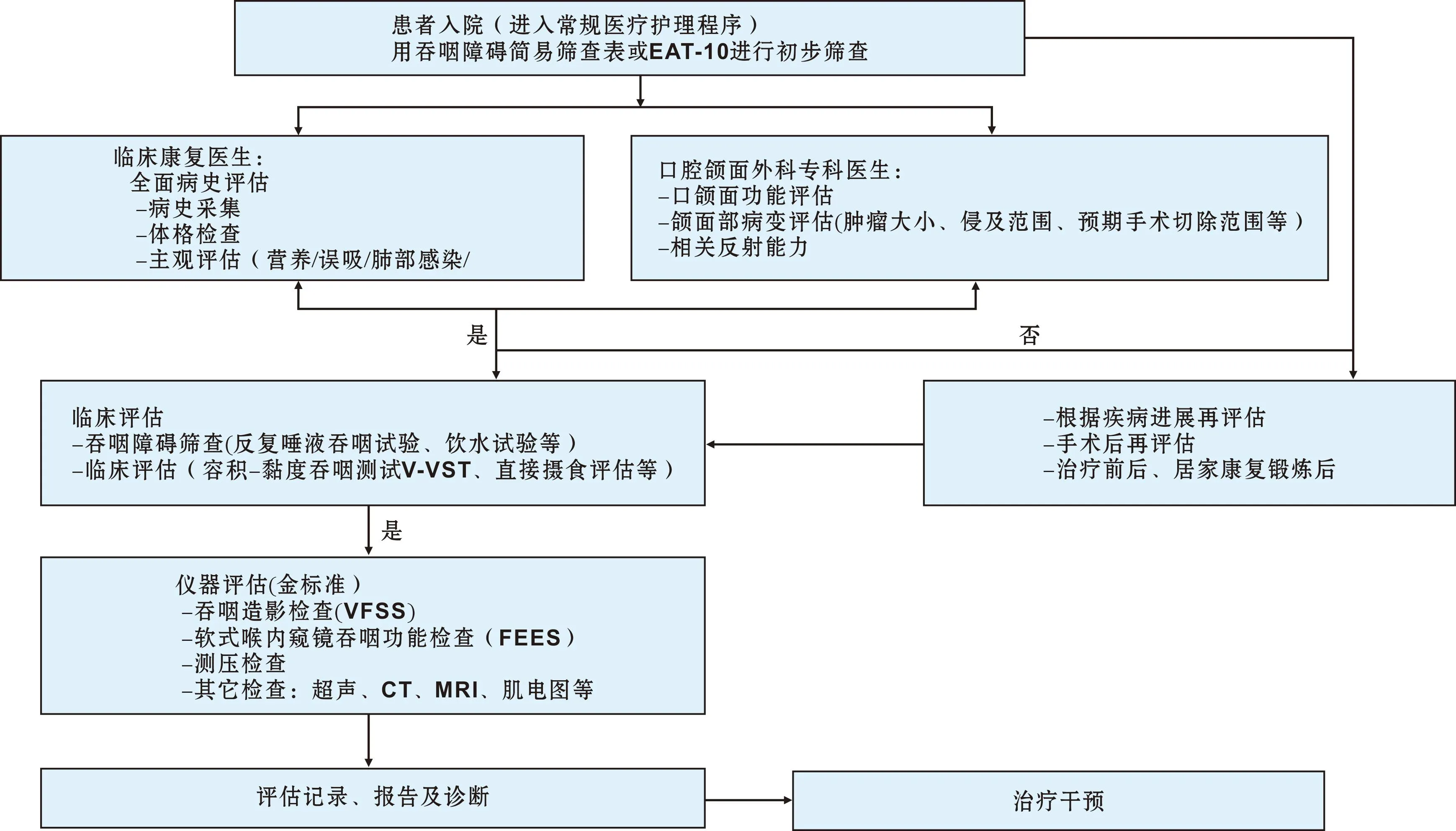
图1 吞咽障碍筛查和评估流程
5 吞咽障碍的康复管理
吞咽障碍康复管理在于通过综合治疗改善吞咽功能,应按计划分阶段实施,每个阶段有不同的治疗侧重点和目标,应循序渐进进行,但可根据患者状况的改变相应调整。
5.1 吞咽代偿策略
通过对吞咽行为的调整或者吞咽姿势、吞咽技术的改变、食物调整,改善食团摄入。
5.1.1 吞咽姿势的调整 吞咽时通过头颈等部位的姿势调整,可改善吞咽时的误吸和残留,消除呛咳等症状[20-21]。通过吞咽造影检查,先确定有效的吞咽姿势,再根据有效姿势指导患者进行安全吞咽。常用的姿势有、仰头吞咽、低头吞咽、转头或头旋转吞咽、空吞咽及交互吞咽(表4)。
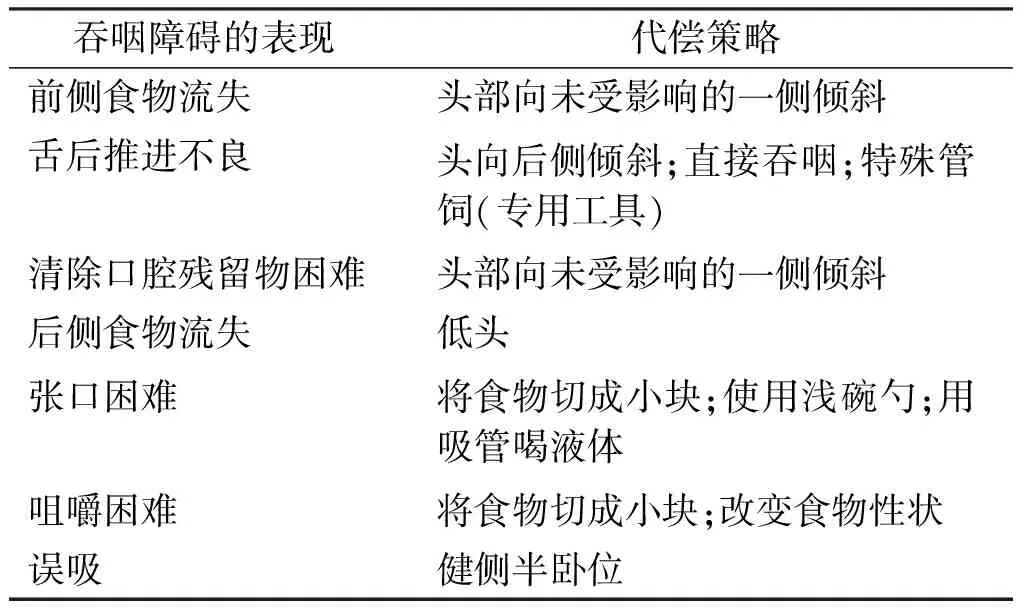
表4 口腔颌面部肿瘤术后吞咽障碍的代偿策略
5.1.2 食物调整 食物性状常对患者的吞咽过程有影响。为了保证患者安全有效的进食,可以通过调节食物的性状来实现。例如, 向液体中添加增稠剂可减缓流速,减少误吸和呛咳的机会[22]。固体食物通过软化、搅拌或切碎,达到需要较少咀嚼能力及更容易在口中控制的程度。调整每口量,利于食团在口腔形成、向咽腔推送后顺畅进入食道。其次还可以对进食工具和进食环境进行调整。
要点5:口腔颌面部肿瘤手术后吞咽障碍的管理从术后伤口充分愈合即可开始介入康复治疗, 越早越好。术后无重建的患者,术后2 周左右即可开始训练。有重建者康复训练的时间依重建的范围和手术愈合的时间由医生评估后进行。其中预康复(指在肿瘤诊断后治疗前进行康复干预)非常重要。它在维持经口进食方面有显著优势,从而改善患者吞咽相关的生活质量和治疗后吞咽功能的恢复。康复手段包括吞咽代偿策略(吞咽姿势改变、食物调整)、吞咽功能训练。干预目标在于通过最小的限制和调整获得安全有效的吞咽。吞咽功能训练应贯穿于吞咽康复的整个过程。另外,功能重建技术对于维持吞咽功能起到重要作用。
5.2 吞咽训练
吞咽功能训练的各种方法根据患者吞咽障碍的不同表现而选择,常常是在吞咽康复操的基础上增加针对性训练,多种方法互补促进,协同发挥作用(表5)。

表5 口腔颌面部肿瘤术后吞咽障碍的功能训练策略
手术后部分患者的吞咽功能可自行恢复或通过自行矫正恢复,但大部分患者吞咽功能仍有影响。在保证患者安全的情况下,可通过早期康复训练发挥残留吞咽组织的补偿运动功能,促进吞咽功能的恢复。
5.2.1 口腔运动训练
5.2.1.1 吞咽康复操 借助小工具或徒手做唇、下颌、面颊部、舌、软腭、咽部等的牵拉、伸展等练习,提高吞咽肌肉的协调性,从而增加吞咽的安全性和有效性。包括:唇部训练、夹舌吞咽、下颌伸展训练、软腭训练、鼓腮训练、用力吞咽、头颈部伸展运动、舌伸展运动等。
5.2.1.2 舌肌运动康复及抗阻训练 通过舌肌康复训练器被动牵拉或做抗阻运动,提高舌活动能力的一种训练方法,是一种正反馈训练技术[23-24]。其作用是提高舌肌力量和灵活性,增强舌的运动和感觉功能,从而改善对食团的控制能力。
5.2.1.3 张口困难 可以进行基本张口伸展、堆叠压舌板、开口训练器械、Therabite/Orastretch Press的方法进行。
5.2.1.4 舌制动法(Masako训练法) 吞咽时通过对舌的制动增加舌根力量,使咽后壁前突与贴近舌根部,延长舌根与咽喉壁的接触时间,促进咽后壁肌群代偿性向前运动[25-26]。
5.2.1.5 Shaker训练法 通过提高舌骨喉复合体向上向前移动,增强食道上段括约肌开放的力量,降低下咽腔压力,减少咽部食物残留和改善误吸[27-28]。
一般情况下,口腔内切除术后的治疗训练包括舌活动度训练和牵拉训练。咽切除后患者可以采用Masako训练、门德尔松手法训练、用力吞咽法、用力滑音训练和Shaker训练增加舌、咽肌和喉上抬肌群的力量。除此之外,下颌运动训练和TheraBite张口训练装置在预防和治疗张口受限方面具有价值。
5.2.2 口腔感觉训练 口腔吞咽器官感觉训练包括:触觉刺激、舌根及咽喉壁冷刺激与空吞咽、味觉刺激。主要是增强患者口腔期的感觉及运动功能,对吞咽失用、食物感觉失认、口腔期和咽期启动延迟患者尤为重要。另外,早期开展呼吸训练也可增强吞咽器官对呼吸气流的感知,从而改善吞咽功能。
5.2.3 气道保护方法 气道保护方法主要是通过增加吞咽器官的运动范围,提高患者对感觉和运动协调控制,避免误吸和安全有效吞咽。
5.2.3.1 Mendelsohn吞咽法 通过增加喉和舌骨的运动,延长环咽肌开放的时长,增强喉上抬的幅度,从而改善吞咽的协调性[29-30]。
5.2.3.2 声门上吞咽法 在吞咽前及吞咽时通过屏气使气道关闭,防止食物误吸,吞咽后立即咳嗽,清除声带处残留食物的一项呼吸道保护技术。该法适用直接进食有残留和误吸的患者和喉部感觉减退及咽段对食团控制差的患者[31-32]。
5.2.3.3 超声门上吞咽法 适应症同声门上吞咽法。也适用做过喉声门上切除术和颈部器官做过放疗的患者[33]。
5.2.3.4 用力吞咽法 通过用力使吞咽相关的肌肉收缩,增加咽腔压力,促进咽喉的残留食物排空[32,34]。
5.2.4 呼吸功能训练 对于吞咽治疗,主要运用呼气肌训练(expiratory muscle strength training, EMST)。通过训练,提高呼吸肌压力,可显著提高吞咽的安全性。常用的呼吸训练方法有:呼吸放松训练、口鼻呼吸分离训练方法、缩唇呼吸、咳嗽训练等。对于吞咽与呼吸不协调采用吞咽气道保护机制训练,训练程序为:吸气-屏气-吞咽-咳嗽。吞咽时气道关闭不足的患者,可采用声门上吞咽法、超声门上吞咽法、用力吞咽法和门德尔松手法等方法。
5.2.5 功能重建技术 功能重建技术对口腔颌面肿瘤术后患者吞咽功能的恢复有重要作用。主要目的是通过功能重建,修补或重建残缺组织,以辅助吞咽和构音。皮瓣修复重建的主要优势是能够对移植的组织量有更高的选择性,从而预防组织不足或过多,两者均可能对吞咽功能结局产生负面影响。骨肌皮瓣移植可以改善下颌骨切除后患者的言语和吞咽功能[35]。
5.2.6 呼吸吞咽协调训练(respiratory and swallowing coordination training, RSCT)和自主咳嗽技能训练(voluntary cough skill training, VCST) RSCT目的是训练最佳的呼吸和吞咽模式。VCST目标是增加自主咳嗽强度。
5.2.7 通气吞咽说话瓣膜 该法主要在气管切开患者中使用。不但可使患者恢复语言交流外,还可以改善咳嗽反射、提高呼吸功能、减少肺部感染、加快拔管的进程[36-38];改善患者的焦虑和躁动等情绪。但在使用时应注意有意识障碍、气道梗阻等情况时应禁用或慎用。
5.2.8 生物反馈训练和其他辅助吞咽治疗 生物反馈训练常用的方法包括高分辨率咽测压生物反馈、BioFEES生物反馈和表面肌电生物反馈,这些必须配合正确的吞咽练习来完成对肌肉的训练。其他辅助吞咽包括徒手淋巴引流、肌筋膜释放、按摩、被动和主动拉伸,主要通过施加压力并拉伸结缔组织和关节以恢复灵活度,针对组织纤维化/瘢痕形成。光生物调节(photobiomodulation, PBM)作为一种非侵入性,具有消炎镇痛作用的方式,用于放疗后口腔并发症的治疗。
要点6:在口腔运动训练中要坚持超负荷、渐进性、特殊性原则,其目的是使训练具有挑战性,增加负荷并不断调整以及针对特殊的肌肉训练;恢复性和倒退性原则是让患者适当休息和维护性训练。吞咽训练主要是针对不同手术部位的患者进行适合的力量、耐力和灵活度训练。
5.3 吞咽康复管理流程
吞咽康复分为预康复、术后康复和长期康复。预康复是指在肿瘤诊断后治疗前进行康复干预,其在肌肉维护、功能吞咽及维持用口进食方面有显著优势。术后康复根据患者吞咽障碍的类型采取不同的训练和代偿策略。长期康复主要是在预康复和术后康复的基础上长期坚持训练,维持治疗的连续性,巩固疗效及预防吞咽功能恶化。每个阶段相互交叉,又各有不同的侧重点,应个体化实施和调整。具体见图2。
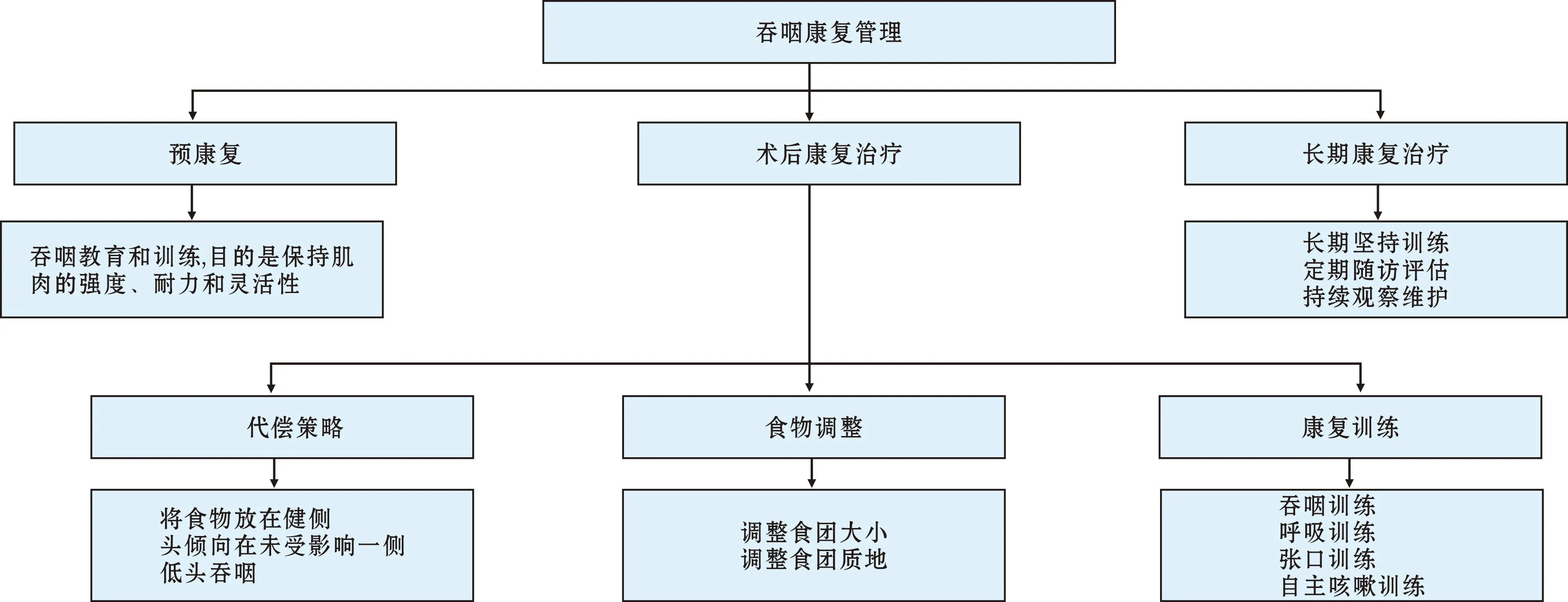
图2 吞咽障碍康复管理
6 吞咽障碍并发症的处理
6.1 营养不良和脱水
吞咽障碍常见的并发症包括营养不良、脱水、误吸及吸入性肺炎、 窒息。 营养不良和脱水是由于肿瘤的生长消耗和手术、放疗和化疗等多种因素影响进食所致。对于经口进食安全的患者,首选早期通过食物调整、代偿姿势等方式经口进食以获取营养,以利长期吞咽功能的康复。但部分患者因术后伤口未愈及各种原因造成吞咽功能尚未恢复,可以采用间歇经口至食管管饲法(intermittent oroesophageal tube feeding, IOE)进食,可减少吞咽活动,降低伤口撕裂的风险,同时可以减少误吸和吸入性肺炎的发生。同时鼓励患者坚持吞咽康复训练,减少带管时间。避免预防性使用胃饲管,坚持经口进食对长期吞咽功能康复有更好效果。脱水可通过IOE或静脉补液。
6.2 误吸和吸入性肺炎
误吸及吸入性肺炎常与多种原因引起的口腔运动控制差、吞咽反射降低或消失、环咽肌功能障碍有关,对于经口进食者,加强口腔护理及改变姿势或调整食物性状。对于不能进口进食者,首选IOE进食。
6.3 窒息的处理
康复训练过程中可能会出现窒息的风险,应在治疗前告知患者及家属,经知情同意后开始。在训练时应在医护监管下进行,同时应配备负压吸引器处理。必要时可酌情采用海氏急救法、环甲膜穿刺、气管插管、气管切开等方法急救。
要点7:口腔颌面部肿瘤术后吞咽障碍的管理强调个体化原则,主要目标是重建安全有效的经口进食,预防营养不良和脱水,减少误吸风险。康复治疗原则是介入时机越早越好,包括治疗前后评估和手术后康复。通过术前咨询和教育,评估患者预期效果、康复时长和策略。术后紧密跟进,加强吞咽训练。出院后持续指导患者居家长期训练,定期随访,观察维护。该类患者吞咽障碍的治疗与评估一样,需要多学科团队合作。根据该类吞咽障碍的特征制定全面的、最佳的个体化综合治疗方案。
7 小 结
针对口腔颌面部肿瘤术后造成的吞咽障碍的评估和康复治疗开展现状,结合国内外目前临床上相对成熟的吞咽障碍评估和治疗方法及我们临床实践,围绕口腔颌面部肿瘤患者术后存在吞咽障碍的相关问题,制订了此评估和康复治疗管理方法。随着以加速患者康复为目的的全新外科理念治疗模式的发展,即术后加速康复,是基于循证医学为依据的一系列围术期优化处理措施,加强康复宣教、早期评估和介入康复训练,将康复理念渗透到治疗的各个环节,有效延缓吞咽障碍的进展及降低障碍程度。在临床实践过程中我们不断积累总结经验,探索新的治疗方法,如整合呼吸和吞咽功能、刺激吞咽相关临近肌肉发挥其吞咽替代功能、数字化模拟吞咽相关组织制作赝复体等,为口腔颌面部肿瘤术后吞咽障碍患者吞咽功能的恢复提供切实可行的技术支持,为吞咽障碍的康复管理提供可靠的临床路径和循证依据,维持治疗的整体性和序贯性,从而提高患者治疗的满意度和生活质量。
(声明:本文是参与讨论的专家经验,结合相关指南、文献而撰写,仅作为日常诊疗活动的参考,不作为医疗纠纷及诉讼的法律依据!)
