早期胃癌ESD术后非治愈性切除预测模型的建立与验证
2024-02-01马甘青王露露师荣慧黄晓俊
董 娜,马甘青,王露露,师荣慧,冯 洁,黄晓俊
1兰州大学第二临床医学院,兰州 730000 2兰州大学第二医院消化科,兰州 730000
据最新癌症统计数据显示,全球每年新增胃癌病例约109万,死亡病例约77万[1],胃癌发病率和死亡率分别位列所有癌症的第5位和第4位;而在我国,其发病率和死亡率分别居第2位和第3位[2],严重影响了居民的身体健康。早期胃癌(early gastric cancer,EGC)是指病变浸润深度局限于胃黏膜层或黏膜下层,无论有无淋巴结转移。内镜黏膜下剥离术(endoscopic submucosal dissection,ESD)因创伤小、恢复快、并发症发生率低已成为淋巴结转移可能性极低EGC的标准治疗方式[3],但部分病例可出现非治愈性切除,此类患者局部复发或发生淋巴结转移的风险增高,通常需额外行胃切除术。因此,术前准确评估非治愈性切除风险对提高治疗效果、避免不必要的ESD术具有重要意义。本研究在EGC患者ESD术后非治愈性切除危险因素分析的基础上,建立预测模型并进行性能验证,以期为临床决策提供参考。
1 资料与方法
1.1 研究对象
本研究为回顾性队列研究。回顾性收集2014年1月至2023年7月兰州大学第二医院接受ESD术治疗患者的临床资料。纳入标准:(1)ESD术后病理诊断为EGC或高级别上皮内瘤变;(2)术前行腹部CT检查;(3)年龄>18岁。排除标准:(1)残胃癌行ESD术治疗;(2)有既往化疗、免疫治疗等其他治疗史;(3)临床/病理资料严重缺失者。
本研究已获得兰州大学第二医院伦理委员会批准(审批号:2023A-775),并豁免患者知情同意。
1.2 研究方法
1.2.1 ESD术主要步骤
ESD术均由副主任及以上职称的医师完成。患者全麻,取左侧卧位,使用标准单通道内窥镜探查病变,于病变边缘旁开3~5 mm处用Dual Knif环周电凝标记。一次性注射针于黏膜下多点注射甘油果糖+肾上腺素+美兰注射液,谨慎完整剥离病变,热活检钳电凝处理创面微血管。术后4~8周予以质子泵抑制剂。
1.2.2 病理检查
ESD术切除标本经充分展平后标记口腔侧和肛门侧、前壁和后壁,依次置于10%甲醛溶液固定、脱水、包埋、切片处理,参照2010年WHO消化系统肿瘤病理诊断标准[4]进行病理诊断。由2名病理科医师独立阅片,意见不一致时另请1名高级职称病理医师作出最终诊断。
1.2.3 资料收集
收集所有患者的临床资料,包括一般资料(如性别、年龄等)、内镜下特征(如病灶形态,直径,部位,表面有/无发红、结节、自发性出血)、CT下表现(胃壁增厚、淋巴结增大)、术后病理学特征(如组织学类型、浸润深度、有/无溃疡、淋巴脉管浸润、水平及垂直切缘)。根据Paris分类,病灶形态可分为隆起型(0-Ⅰ、0-Ⅱa)、平坦型(0-Ⅱb)、凹陷型(0-Ⅱc、0-Ⅱc+Ⅱa、0-Ⅱa +0-Ⅱc)。病灶部位分为胃上1/3、中1/3和下1/3。表面发红:病变黏膜表面较周围黏膜呈红色改变。表面结节:病变存在不规则隆起或结节状黏膜。表面溃疡:病变出现溃疡或既往溃疡存在瘢痕。自发性出血:活检前出血或轻微接触导致出血。胃壁增厚:胃壁较正常组织增厚或强化。淋巴结增大:可见直径<1 cm的椭圆形或长条形淋巴结。切缘阳性:标本切缘见低级别上皮内瘤变、高级别上皮内瘤变或肿瘤细胞。如同一患者具有多发病灶,按照多例患者进行处理。此外,以主刀医师ESD术操作量为观察指标,评估主刀医师对ESD术效果的影响。
1.2.4 研究分组与标准
依据日本胃癌协会发布的《早期胃癌内镜黏膜下剥离术和内镜黏膜切除术治疗指南(第二版)》[5],按照ESD术后病理结果,将ESD患者分为治愈性切除和非治愈性切除。其中前者包括eCuraA与eCuraB,后者包括eCuraC1与eCuraC2。eCuraA:(1)整块切除、无溃疡与淋巴脉管浸润、水平及垂直切缘均为阴性的分化型黏膜内癌;(2)整块切除、无溃疡、病灶直径≤2 cm、无淋巴脉管浸润、水平及垂直切缘均为阴性的未分化型黏膜内癌;(3)整块切除、有溃疡、病灶直径≤3 cm、无淋巴脉管浸润、水平及垂直切缘均为阴性的分化型黏膜内癌。eCuraB:整块切除、无溃疡、病灶直径≤3 cm、无淋巴脉管浸润、水平及垂直切缘均为阴性的分化型黏膜下浅层癌(浸润深度<500 μm)。eCuraC:不满足eCuraA与eCuraB标准,则归类为eCuraC。其中当eCuraC为分化型病变且符合 eCuraA或eCuraB的其他分类标准,但未达到整块切除或水平切缘阳性时,归为eCuraC1,否则eCuraC病变被归为eCuraC2。
1.2.5 随访
ESD术后第1、3、6、12个月所有患者常规内镜复查,必要时进行活检,之后每年复查胃镜,评估有无复发、同时性癌、异时性癌。采用电话联合住院/门诊病历系统复查记录的方式进行随访,末次随访日期为2023年10月31日。
1.3 样本量估算
依据公式n=Z2*P(1-P)/d2进行样本量估算。结合文献报道及临床观察,假设EGC患者ESD术后非治愈性切除率(P)为18.25%,Z=1.96,d=0.05,经计算所需样本量为245例。考虑到随访期间患者存在一定的失访率,故将样本量增加1.5~2倍,即最终纳入368~490例EGC患者。
1.4 统计学处理
采用SPSS 27.0软件进行统计学分析,采用R 4.3.0软件绘制列线图预测模型。年龄、病灶直径为计量资料,以均数±标准差表示,在进行单因素分析时转化为二分类变量进行处理。计数资料以频数(百分数)表示,组间比较采用卡方检验。采用多因素Logistic回归法筛选ESD术后非治愈性切除的危险因素并据此构建列线图预测模型。采用Bootstrap自助法对列线图预测模型进行内部验证,采用受试者工作特征(receiver operating characteristic,ROC)曲线、校准曲线、临床决策分析曲线(decision curve analysis,DCA)评估模型的预测能力。以P<0.05为差异具有统计学意义。
2 结果
2.1 一般临床资料
共入选符合纳入与排除标准的患者479例,其中男性361例,女性118例;平均年龄(61.12±9.54)岁,平均病灶直径(1.94±1.22)cm。最常见的病灶类型为凹陷型(60.3%),病灶主要位于胃下1/3(57.4%),自发性出血78例(16.3%),表面发红311例(64.9%),表面结节54例(11.3%),表面溃疡50例(10.4%),组织学类型为分化型EGC或高级别上皮内瘤变439例(91.6%),浸润深度以黏膜层多见(89.4%)。非治愈性切除60例(12.5%);侧切缘阳性28例,底切缘阳性9例,切缘均为阴性22例(肿瘤浸润至黏膜下深层)。
截至末次随访,60例非治愈性切除患者中失访16例(26.7%),余44例患者的中位随访时间为25个月(范围:4~74个月),均未出现死亡病例;ESD术后接受额外胃切除术11例(均未发现淋巴结转移),予以化疗4例;余33例未额外接受胃切除术或化疗的非治愈性切除患者中,术后局部复发2例(6.1%),分别行远端胃切除术和二次ESD术。419例治愈性切除患者中,失访88例(21%),余331例患者的中位随访时间为23个月(范围:1~98个月),5例患者死于其他疾病;术后局部复发1例(0.3%),予以行远端胃切除术;3例同时性癌行二次ESD术。
2.2 EGC患者ESD术后非治愈性切除危险因素的单因素分析
治愈性切除组与非治愈性切除组在病灶直径、病灶部位、病灶形态、组织学类型、浸润深度方面差异具有统计学意义(P均<0.05),两组性别、年龄等差异均无统计学意义(P均>0.05),见表1。
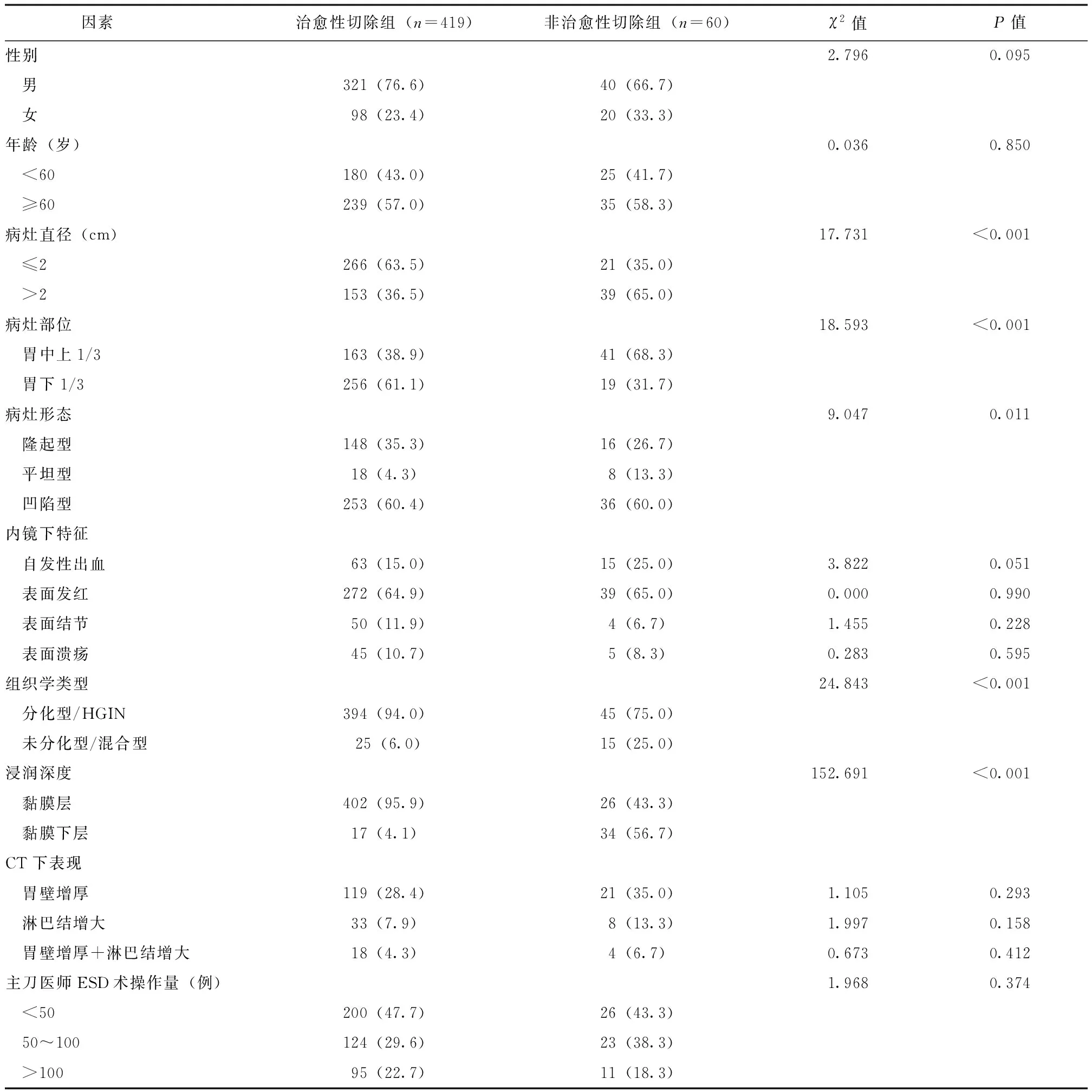
表1 治愈性切除组与非治愈性切除组临床资料比较[n(%)]Tab.1 Clinical data between curative resection and non-curative resection groups[n(%)]
2.3 EGC患者ESD术后非治愈性切除的多因素Logistic回归分析
将单因素分析中P<0.05的指标纳入多因素Logistic分析,以进一步筛选ESD术后非治愈性切除的危险因素,结果显示病灶直径>2 cm、病灶形态为平坦型、组织学类型为未分化型/混合型、黏膜下层浸润是EGC患者ESD术后非治愈性切除的独立危险因素(P均<0.05),见表2。

表2 EGC患者ESD术后非治愈性切除危险因素的多因素Logistic回归分析Tab.2 Multifactorial Logistic regression analysis of risk factors for non-curative resection after ESD in patients with EGC
2.4 列线图预测模型建立与验证
以多因素Logistic回归分析筛选的4个危险因素,即病灶直径、病灶形态、组织学类型、黏膜浸润深度为预测变量,建立EGC患者ESD术后非治愈性切除的列线图预测模型(图1)。ROC曲线显示,模型预测非治愈性切除的曲线下面积(area under the curve,AUC)为0.867(95% CI:0.811~0.923),灵敏度为77.8%,特异度为84.1%(图2A),提示模型的区分度良好。采用Bootstrap法进行1000次重复抽样的内部验证,结果显示平均绝对误差为0.014,预测模型与理想模型基本拟合(图2B),提示预测模型的校准能力良好。DCA曲线显示,当预测概率值为0~1.00时,列线图预测模型的临床净收益大于“全干预”和“无干预”方案(图3),提示模型具有良好的临床实用性。
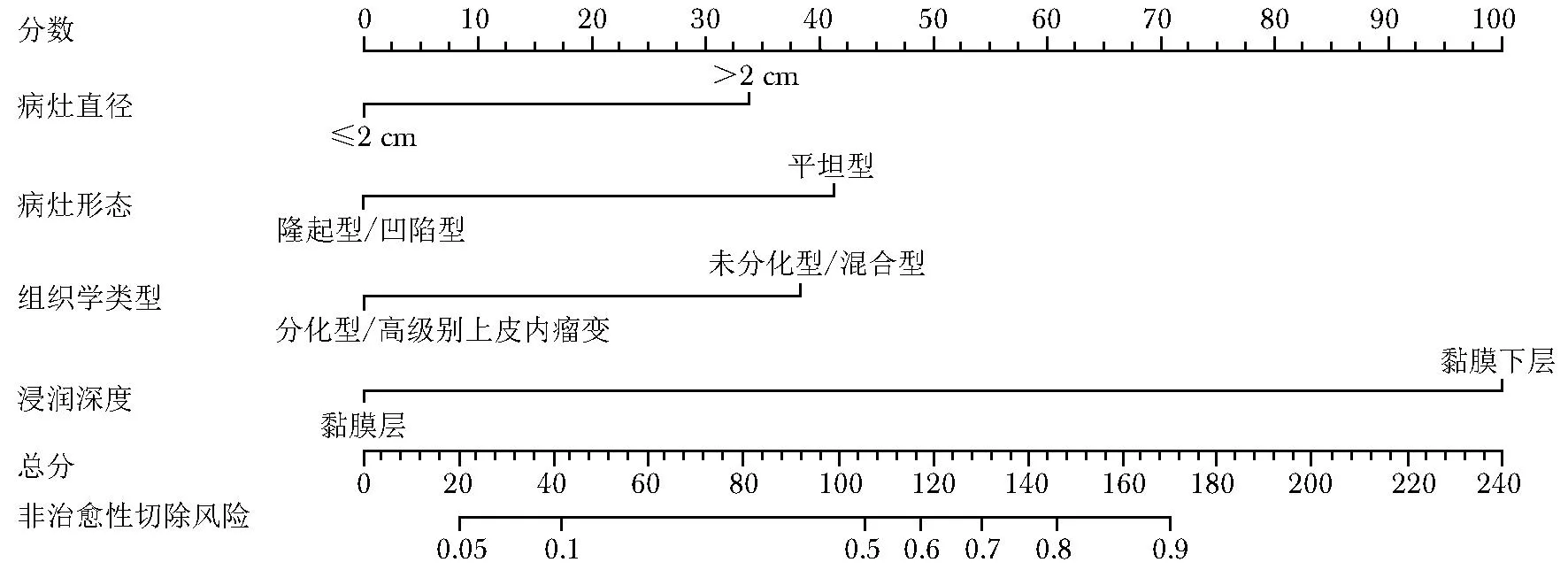
图1 预测EGC患者ESD术后非治愈性切除风险的列线图Fig. 1 Nomogram for predicting the risk of non-curative resection after ESD in patients with EGC ECG:同表2;ESD:同表1

图2 EGC患者ESD术后非治愈性切除列线图模型预测评价结果A.受试者工作特征曲线;B.校准曲线Fig. 2 Predictive evaluation of the non-curative resection nomogram model after ESD in patients with EGCA.receiver operating characteristic curves;B.calibration curvesEGC:同表2;ESD:同表1

图3 列线图模型的临床决策分析曲线Fig. 3 Clinical decision analysis curves for the nomogram model
列线图预测模型使用方法:根据患者临床资料,首先在每个预测变量所在横轴向上作一垂线,对应“分数”横轴上一个具体分值;然后将4个预测变量所对应的分值相加得到总分值;最后在总分值处向下作一垂线,对应“非治愈性切除风险”横轴上的数值即为该患者的风险预测值。
3 讨论
本研究结果显示,病灶直径>2 cm、病灶形态为平坦型、组织学类型为未分化型/混合型、浸润深度为黏膜下层浸润是EGC患者ESD术后非治愈性切除的独立危险因素,基于此构建的预测模型内部验证时具有良好的区分度(AUC:0.867)、校准能力及临床实用性。
随着医学技术的精进,外科手术逐渐趋于微创化。目前EGC的治疗方式主要包括内镜下治疗及外科手术,而淋巴结转移可能性极低且病灶大小及部位适合整体切除的EGC首选内镜下治疗。对于直径>2 cm或黏膜下纤维化的病灶,内镜下黏膜切除术存在一定技术局限性。近年来随着ESD技术发展,其安全性和有效性得到了广泛验证。研究显示,无论EGC病灶大小,ESD整体切除率均高于内镜下黏膜切除术,符合ESD绝对适应证或扩大适应证的EGC患者术后5年生存率超过95%[6],该术式已成为EGC患者的首选治疗手段。日本胃癌协会发布的《早期胃癌内镜黏膜下剥离术和内镜黏膜切除术治疗指南(第二版)》[5]将既往认为的ESD扩大适应证正式纳入绝对适应证,意味着将有更多EGC患者将从ESD治疗中获益。值得注意的是,报道显示,约11.9%~24.6%的EGC患者于ESD术后出现非治愈性切除[7-9],11.5%~39.5%患者术后肿瘤残留[10-11],7.5%~9.3%患者检出淋巴结转移[10-11]。本研究479例EGC患者中,ESD术后非治愈性切除率为12.5%,与既往报道结果相似[7-9]。对于ESD术后非治愈性切除患者,若为eCuraC1级,可选择外科手术、再次ESD、热灼治疗或密切随访;若为eCuraC2级,其复发及转移风险极高,建议选择开腹或腹腔镜下手术切除[12]。本研究11例患者于ESD术后接受额外胃切除术,此类人群具有更高的并发症发生率,而ESD术后非治愈性切除且未追加外科手术治疗的患者面临更高的术后复发、转移风险[13]。故ESD术前准确识别非治愈性切除的危险因素并构建预测模型,有助于早期量化个体患者非治愈性切除的风险,以指导临床医师制订最佳治疗方案。
既往研究者针对非治愈性切除危险因素进行了大量探索,研究结果主要集中于患者一般资料、内镜下表现及术后病理结果等方面,如女性、病灶较大、褶皱融合/中断、表面溃疡、自发性出血、胃上1/3、黏膜下层浸润及未分化型腺癌被证实与ESD术后非治愈性切除具有相关性[7,14-17]。本研究多因素Logistic回归分析结果显示,病灶直径>2 cm、病灶形态为平坦型、组织学类型为未分化型/混合型、黏膜下层浸润是ESD术后非治愈性切除的独立危险因素。病灶直径是影响ESD术效果的因素之一,病灶较大可能导致病灶不易完整切除,且较大的肿瘤病灶包含未分化成分的可能性更高、更易出现黏膜下深层浸润及水平切缘阳性[18]。Kim等[19]研究发现,组织学类型为未分化癌与非治愈性切除风险相关,与分化型腺癌相比,未分化型腺癌尤其是印戒细胞癌常出现上皮下扩散,通常需要更大的安全侧切缘。混合型腺癌更易出现黏膜下深层浸润、切缘阳性及淋巴脉管浸润,易导致非治愈性切除[18]。此外,本研究结果显示,病灶形态为平坦型是ESD术后非治愈性切除的独立危险因素,分析原因:非治愈性切除组中87.5%(7/8)的平坦型病灶水平切缘呈阳性,推测相较于隆起型及凹陷型病灶,平坦型病灶边界更不明显,ESD术中难以确定病灶侧切缘,从而增加术后非治愈性切除的风险。当病灶出现黏膜下层浸润时,可导致ESD术中不易将病灶完整剥离,更易出现切缘阳性,以致非治愈性切除[17,20]。
除上述因素外,病变出现溃疡时易发生黏膜下粘连,增加了手术的难度和风险,既往多项研究认为溃疡是非治愈性切除的危险因素[16]。本研究未发现溃疡与ESD术后非治愈性切除存在关联性,可能与本研究出现溃疡的病例数较少且溃疡灶较小相关。Han等[14]研究发现,CT所示的非特异性淋巴结增大或胃壁增厚联合非特异性淋巴结增大亦是ESD术后非治愈性切除的独立预测因素,基于此特征构建的列线图预测模型有助于术前评估ESD治疗效果。与胃下1/3病灶相比,胃中上1/3病灶更易出现黏膜下层浸润且此部位的黏膜下层厚度更薄,早期即可出现淋巴脉管侵犯,故ESD术后非治愈性切除的风险增高[21-22]。本研究多因素Logistic回归分析未发现CT下表现及病灶部位与ESD术后非治愈性切除风险具有明显相关性,可能与本研究样本量较小或本中心内镜医师均经过规范化培训,术中操作可得到保障相关。除病理因素外,ESD术后非治愈性切除的原因也与术前评估不充分或内镜医师经验缺乏有关,即术前对浸润深度和组织学类型存在误判,术中对病灶水平边界划分错误导致非治愈性切除[23]。因此,加强从业人员技能培训至关重要。此外,随着医学技术快速发展,部分内镜(如超声内镜)可实现肿瘤浸润深度的预测,窄带成像联合放大内镜可预测肿瘤边缘并指导内镜下靶向活检,但检查结果准确性亦受操作者工作经验及病灶特点的影响。人工智能的出现有望弥补该不足,深度学习技术在EGC浸润深度和病灶水平边界判定方面已展现出良好的诊断价值[24-25]。但对于胃黏膜背景呈现为急/慢性炎症的病灶,即使先进内镜甚至人工智能技术对肿瘤边缘或浸润深度的预测目前仍具有很大程度的不确定性[26]。
列线图又称为诺莫图,可根据对结局变量的影响程度大小,对每个影响因素的取值水平进行赋分,并最终获得结局事件的预测概率。本研究基于多因素Logistic回归分析筛选结果,构建了EGC患者ESD术后非治愈性切除风险的预测模型,经内部验证时具有良好的区分度、拟合度和临床实用性,有助于辅助临床早期识别非治愈性切除高风险人群,从而调整治疗方案。本研究构建模型的部分变量如浸润深度、组织学类型虽为ESD术后获得,但可使用先进内窥镜于术前对其进行预测,因此该模型可用于术前对非治愈性切除率的预测。
本研究局限性:(1)为单中心回顾性研究,可能存在研究对象选择偏倚;(2)受病例数限制,尚未对模型进行外部数据验证。
综上,病灶直径>2 cm、病灶形态为平坦型、组织学类型为未分化型/混合型、黏膜下层浸润是EGC患者ESD术后非治愈性切除的独立危险因素,以此构建的预测模型有望辅助临床早期进行高风险人群筛查,为最佳临床决策的制订提供依据。对于具有上述危险因素的高风险患者,建议综合考虑临床获益与风险,谨慎选择符合患者获益最大化的个体化治疗方案。
作者贡献:董娜负责数据整理与分析、研究设计与论文撰写;马甘青负责研究选题与可行性分析;王露露、师荣慧负责数据统计学分析;冯洁负责提供研究思路及论文修订;黄晓俊负责论文整体质量控制与审校。
利益冲突:所有作者均声明不存在利益冲突
