PICU不同进食方式的患儿误吸发生现状及特征比较研究
2024-01-25颜果
颜 果
误吸是临床常见的问题,可发生在健康人群或生病的病人,其中咽分泌物、食物或胃分泌物进入喉和气管,可下降到肺部,引起急性或慢性炎症反应[1]。误吸是儿科重症监护室(pediatric intensive care unit,PICU)中最严重的临床问题,可由吞咽功能障碍、气道解剖或动力学异常、儿童保护气道的能力被破坏等情况引起[2]。误吸会给儿童带来众多危害,内容物吸入肺部已被证明会引起黏膜脱屑、肺泡内皮细胞和毛细血管损伤以及急性中性粒细胞炎症,进而引起慢性咳嗽、喘息、肺炎、发育不良、分泌物窒息以及慢性肺损伤的发生[3-4]。虽然误吸带给儿童很多损害,但是在发生永久性肺损伤之前,许多儿童仍然没有得到充分的早期诊断或预防,因此需要探究影响误吸发生的因素。研究表明,进食方式会影响误吸的发生情况,进食方式不同,误吸发生情况也有较大的差异[5]。因此需要研究不同进食方式对患儿误吸发生情况的影响,做到早期预防。然而,PICU不同进食方式的患儿误吸发生现状少有报道,误吸发生特征是否有差异也尚不清楚。所以,本研究在调查PICU不同进食方式的患儿误吸发生现状的基础上,分析误吸发生特征的差异。
1 对象与方法
1.1 研究对象
采用便利抽样法,选取2022年3月—12月我院PICU收治的224例患儿为研究对象。纳入标准:1)入住PICU时间>48 h;2)患儿的喂养方式为鼻胃管、幽门后和经口进食;3)年龄在2个月至14岁之间;4)患儿或其照顾者能够理解本次研究的目的,自愿参与并签署知情同意书。排除标准:1)被诊断患有严重神经发育障碍或先天性心脏病等重大疾病的儿童;2)患儿及其照顾者主观意愿上不配合,依从性差;3)临床资料不完整的患儿。本研究已通过我院伦理委员会的审批。
1.2 误吸的判断标准及方法
研究成员对PICU的责任护士进行误吸判断的相关培训,并进行理论和实践考核。在第1个月内,责任护士需要对患儿是否出现误吸进行初步的判断,随后,将初步判断为存在误吸患儿的相关数据提交给研究团队共同判断评估的准确性。研究团队的成员包括PICU的科室护士长、科室主任、4名责任护士和本试验其他研究成员。在正式的判断过程中,如果责任护士遇到不确定的情况,需要向科室护士长、科室主任和其他研究成员询问意见,达成一致后方可进行是否发生误吸的判断。判断标准如下:1)鼻胃管喂养和幽门后喂养肠内营养过程中患儿出现以下任意一项则提示发生误吸:明显的喘息、呼吸加快、异常随意咳嗽等症状;肺部听诊有明显的湿啰音;口腔或鼻腔内有胃内容物;经气管吸痰后发现有胃内容物;血氧饱和度和氧分压等氧合指标显著下降;发音困难或构音障碍等。2)经口进食的患儿出现以下任意一项则提示发生误吸:吞咽后咳嗽或变声;明显地喘息、呼吸加快等呼吸困难症状;血氧饱和度和氧分压等氧合指标显著下降等。
1.3 调查工具
本研究采取自行设计的调查问卷收集不同特征患儿的误吸发生情况,问卷内容包括一般特征(年龄、性别、支付方式、进食方式、疾病类型)和临床变量(意识障碍、机械通气、是否发生呕吐、胃潴留、吞咽困难、腹内压、入住PICU期间误吸发生频率)。
1.4 资料收集
成立专业的研究团队评估患儿误吸状况,PICU的4名责任护士在患儿入院后1周内收集其一般资料,对于判断为误吸的患儿,在住院期间收集其出现的误吸相关临床变量。
1.5 统计学方法
2 结果
2.1 PICU患儿的一般资料
本研究共纳入224例患儿,年龄(6.59±5.38)岁;男123例(54.91%)、女101例(45.09%);患儿支付方式为城镇医保或新型农村合作医疗157例(70.09%)、自费67例(29.91%);鼻胃管喂养患儿76例(33.93%)、幽门后喂养患儿50例(22.32%)、经口进食患儿98例(43.75%);呼吸系统疾病患儿97例(43.30%)、神经系统疾病患儿43例(19.20%)、消化系统疾病患儿27例(12.05%),外科系统疾病患儿38例(16.96%),其他种类疾病患儿19例(8.48%)。
2.2 PICU不同进食方式的患儿误吸发生情况
鼻胃管喂养有9例(17.11%)患儿发生误吸;幽门后喂养有13例(12.00%)患儿发生误吸;经口进食有6例(9.18%)患儿发生误吸。3组误吸发生率比较差异均具有统计学意义(P<0.05),详见图1。
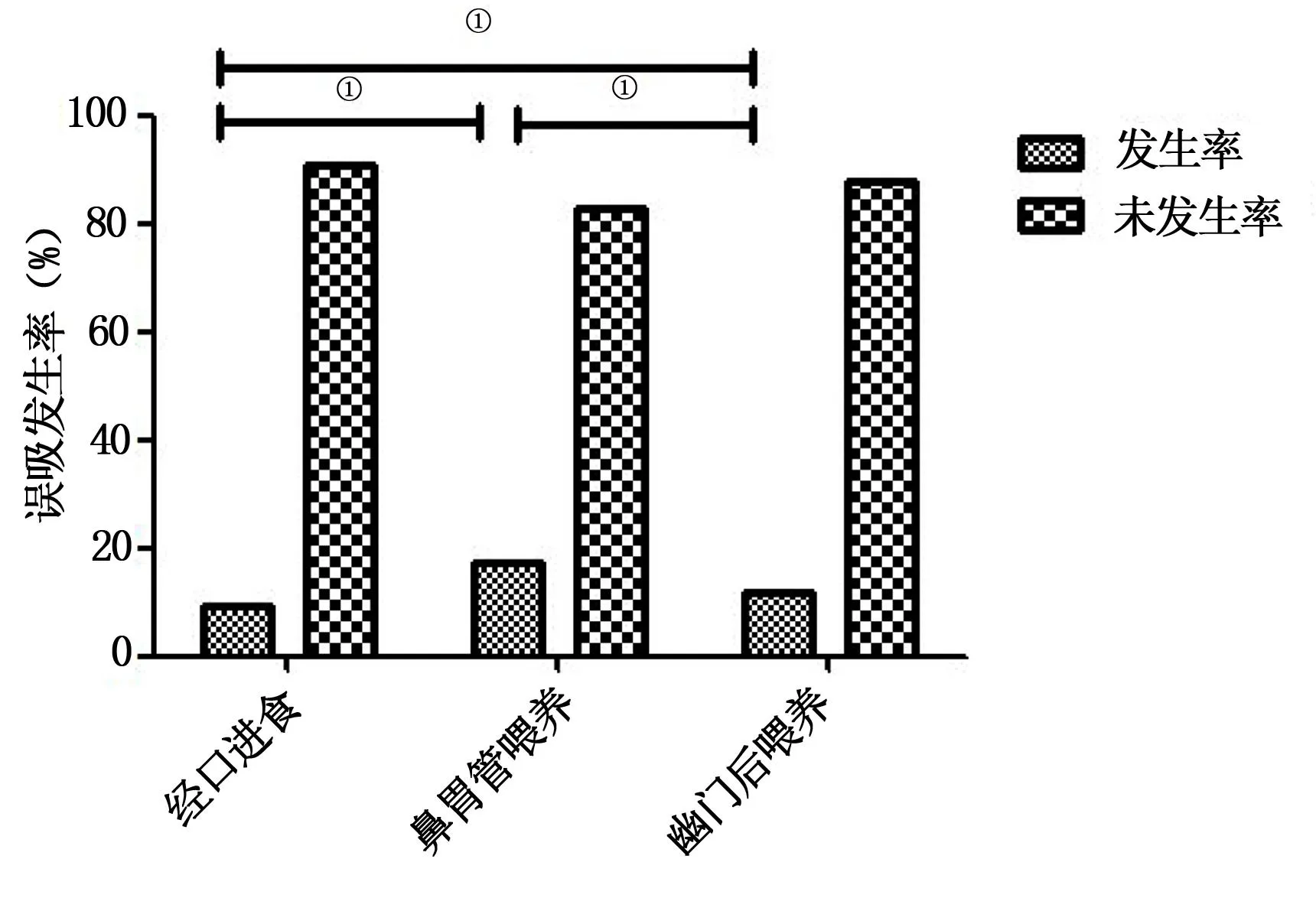
① P<0.05。
2.3 PICU不同进食方式的患儿误吸发生特征比较
研究结果显示,不同进食方式的患儿在意识障碍、机械通气、呕吐、胃潴留时误吸发生比较差异有统计学意义(P<0.05),详见表1。

表1 PICU不同进食方式的患儿误吸发生特征比较
2.4 PICU不同进食方式的患儿误吸发生特征两两比较
结果显示,鼻胃管喂养和幽门后喂养的患儿机械通气和意识障碍时发生误吸的比例比经口进食组高(P<0.001);鼻胃管喂养的患儿胃潴留时发生误吸的比例比经口进食组高(P<0.001);经口进食组患儿呕吐时发生误吸的比例高于幽门后喂养(P<0.05)。详见表2。

表2 PICU不同进食方式的患儿误吸发生率两两比较(P)
3 讨论
3.1 PICU不同进食方式的患儿误吸发生现状
误吸可能是吞咽功能障碍、胃食管反流或不能充分保护气道不受口腔分泌物影响的结果,通常涉及多种机制,这种情况可能是由于结构或医疗条件造成的[6]。本研究结果显示,PICU的患儿鼻胃管喂养的误吸发生率处于较高水平,并且高于幽门后喂养和经口进食的方式。PICU内的患儿,由于各种原因(如急性疾病导致的食欲下降、恶心、呕吐、吞咽困难等)口服食物摄入可能无法提供必要的营养物质[7]。另外,部分急危重症患儿在机械通气、胃肠手术或昏迷等情况下,口服摄入量会受到严重影响[8]。鼻胃管喂养和幽门后喂养是重症病人营养支持的最佳方式,但是通过幽门后喂养显著减少胃残留物,降低误吸发生的风险[9]。相关研究表明,通过幽门后喂养的方式能够在保证满足病人对营养物质需求的同时降低胃肠道并发症(如反流、误吸、恶心、呕吐等)的发生率[10]。本研究结果显示,鼻胃管喂养的误吸发生率为17.11%,高于张滢滢等[11]的研究水平,说明PICU误吸发生率和成人重症监护病房一样,处于较高水平。
3.2 PICU不同进食方式的患儿误吸发生特征比较
本研究结果显示,不同进食方式的患儿在意识障碍、机械通气、呕吐、胃潴留时误吸发生率比较差异有统计学意义。临床验证过程后,发现影响误吸的危险因素为吞咽困难、咳嗽反射受损或缺失、神经障碍、使用胃肠管、身体活动能力受损、咽反射受损或缺失以及床头处于较低的位置[12-13]。本研究结果显示,鼻胃管喂养和幽门后喂养的患儿机械通气和意识障碍时发生误吸的比例比经口进食组高。其原因可能为,PICU收治的一般为急危重症患儿,患儿不论是失去意识还是进行机械通气都无法自主进食[14]。为了维持足够的能量和营养水平,需要进行肠内喂养,鼻胃管喂养和幽门后喂养被推荐为急危重病人的一线治疗方式,因为这种技术可以提供非营养物质,保护免疫系统免受急性疾病的控制[15]。研究结果显示,鼻胃管喂养的患儿胃潴留时发生误吸的比例比经口进食组高。患有重症疾病的患儿肠胃功能往往会出现障碍,因此无法及时排空胃里的内容物,当越来越多的液体营养物质通过管道进入胃时,可能会引起反流或呕吐,当内容物被吸入肺部或通往肺部的气道可能导致吸入性肺炎[16]。避免胃潴留的一种方法是定期监测胃残余量,即从胃中排出的液体内容物的量,然后可以根据检测的残余容积调节鼻胃管输送液体的速度[17]。研究结果显示,经口进食组患儿呕吐时发生误吸的比例高于幽门后喂养(P<0.05。越来越多的证据表明,很多PICU的患儿存在严重的吞咽不协调和喉部缺乏感觉的问题,在未察觉患儿的吞咽功能出现相应的功能障碍的情况下,采取经口进食的方式,会导致患儿存在误吸的风险[18-19]。另外,口腔中含有潜在的致病菌和酵母菌,如果吸入足量呕吐物,这些微生物可引起复发性肺炎或肺脓肿,给患儿带来严重的危害[20]。这也提醒了护理人员应该关注不同特征患儿发生误吸的情况,特别是在患儿意识障碍、机械通气、呕吐、胃潴留时,有效预防误吸发生。考虑到受误吸影响的患儿具有复杂性和异质性,还需要更多的研究来确定本研究患儿误吸发生特征的准确性。
4 小结
综上所述,PICU的患儿鼻胃管喂养的误吸发生率处于较高水平,并且高于幽门后喂养和经口进食的方式,不同特征的PICU患儿误吸发生情况也具有较大差异。这些信息有助于为护理人员根据患儿不同进食方式和不同特征预防误吸发生,并提供切实可行的建议。
