老年患者ICU后损害特征的潜在剖面分析及影响因素研究
2024-01-12张丰汪莉莉陈贞王剑程云
张丰 汪莉莉 陈贞 王剑 程云
(1.复旦大学附属华东医院,上海 200040;2.复旦大学护理学院,上海 200032)
随着人口老龄化不断进展和重症医学的飞速发展,国内外重症监护病房 (intensive care unit, ICU)内老年患者占比50%以上[1]且转出率在逐年增加[2]。老年患者作为一个特殊群体,随着年龄增长,其解剖组织结构和生理代谢功能会发生一系列改变,如自身虚弱,机体功能下降,存在共病等,以及病程较长而导致更长的ICU住院时间。当其经历危重症和ICU 这一特殊环境中固有的压力源时,常常面临死亡、非计划再入ICU等风险,在转出ICU后大部分在认知、心理方面相比其他年龄段更容易受到损害,生理功能恢复缓慢,临床特点有其特异性[3-4]。ICU后持续出现或急性加重的多维症状受损被定义为ICU后综合征,而相关系统评价显示,年龄是ICU后综合征的独立危险因素[5-6]。全球危重症会议也强调ICU后综合征研究应关注老年这一特定亚组[7]。目前,老年患者ICU后损害相关研究多采用量表进行评分后探究发生率或严重程度,这会忽略个体临床症状表现的复杂性和高度异质性,且ICU后损伤危险因素之间交互影响,个体之间也存在较大差异。潜在剖面分析(latent profile analysis, LPA)[8]是一种新兴的以个体为中心的统计分析方法,通过潜在类别变量来解释外部连续变量之间的关联,实现外显变量之间的局部独立。LPA可以根据个体间共享反应模式将个体划分到不同子群体,从而识别异质性,近年来常应用于护理领域进行症状群分型。因此,本研究拟采用LPA纵向探讨老年患者ICU后多维损害特征的类别,并比较各类别患者在人口社会学特征和疾病特征上的差异,旨在为转出ICU后不同阶段的精准护理和针对性干预措施提供参考。
1 对象与方法
1.1研究对象 采用时间连续性抽样法,选取2022年1月1日-12月31日复旦大学附属华东医院ICU、心内科重症监护病房(CCU)、神经科重症监护病房(NICU)住院治疗并转出的老年患者。纳入标准:(1)年龄≥60岁,确定患者言语正常、有读听写能力;知情同意,自愿参加(或家属同意)。(2)入住ICU≥48 h。排除标准:(1)入ICU前有中、重度认知障碍。(2)入ICU前有精神障碍或精神疾病或先天智力障碍。(3)有严重颅脑损伤或其他严重脑部疾病。脱落与剔除标准:(1)研究对象转出ICU后3个月内死亡或再次入住ICU。(2)患者或家属放弃治疗,自动出院者。(3)研究期间研究对象家庭发生重大意外事故,如亲人去世、遭受重大灾难等。(4)研究对象退出,拒绝继续参加本研究。根据Barcikovski等[9]提出的单组重复测量设计样本含量估计表进行样本量估计,且考虑到老年重症患者的脱落率较高,以20%的脱落率计算,所需样本量至少为198例。本研究已通过复旦大学附属华东医院伦理委员会审查(审批号:2022K213)。
1.2调查工具
1.2.1一般资料调查表 由研究者根据文献回顾自行设计,包括人口社会学资料和临床资料。人口社会学资料包括:性别、年龄、文化程度、婚姻状况、医疗费用支付方式、吸烟史、饮酒史、运动习惯。临床资料包括:ICU种类、入ICU诊断、ICU停留时间、是否手术、急性生理与慢性健康状况评分Ⅱ(acute physiology and chronic Health Evaluation,APACHE Ⅱ)[10],是否镇静5 d、是否镇痛、机械通气、是否ICU抢救、是否连续肾脏替代治疗(continuous renalreplacement the rapy,CRRT)、合并症数量、是否脓毒症、是否谵妄、血压异常、血糖异常、是否低氧血症。
1.2.2ICU后损伤评估工具 本研究经过文献回顾并请教临床专家,考虑到随访可行性与收集难度等,选择以下工具评估老年患者转出ICU后的多维损害,共包含9个指标。
1.2.2.1Barthel指数评定量表 Barthel指数评定量表(barthel index,BI)常用于评估老年人治疗前后独立生活活动能力变化,具有良好的信效度[11]。该量表包括进食、洗澡、修饰、穿衣等日常活动共10个部分,根据依赖程度划分有0、5、10、15分4个等级,总分为0~100分,得分越高生活活动能力越好。
1.2.2.2疲劳严重程度评估量表 疲劳严重程度评估量表(fatigue severity scale,FSS)用于评估疲劳对日常生活的影响,测量慢性疲劳的存在和严重程度,具有良好的信效度[12]。该量表由9个条目组成,每个条目根据严重程度计为1~7分。量表总分9~63分,得分越高疲劳越严重。
1.2.2.3疼痛评估工具 美国重症医学会(SCCM)指南与国内指南推荐对于能够自主表达的患者以数字评分法(numeric rating scale, NRS)进行评估。NRS是应用最广的单维度评估量表,有较高的信效度。此量表是一个0~10的点状标尺,由患者自己选择分值来量化疼痛程度,分数越高疼痛越严重。
1.2.2.4体重指数 体重指数(body mass index, BMI)是世界卫生组织(WHO)推荐的国际统一使用的肥胖分型标准[13],即体重(kg)/身高(m)2,本研究将计算结果保留到小数点后一位。数值越高越肥胖。
1.2.2.5握力 握力可以反映转出ICU后的功能状态。握力下降被确定为从 ICU 出院后功能状态较差的解释因素[14],也是诊断ICU获得性衰弱(ICU-acquired weakness,ICU-AW)的一种简单、快速的方法[15]。本研究采用电子读表式握力计测定患者握力,患者取坐位、伸肘测量,优势手用最大力量等距收缩,同一只手测量2次,间隔至少15 s,选取最大读数(kg)。患者转出ICU前研究小组为患者发放同款握力计并培训患者及其家属正确使用方法,便于后续随访测量。
1.2.2.6简易精神状态量表 简易精神状态量表(mini-mental state examination, MMSE)常用于评估老年患者认知功能损害情况,具有良好的信效度[16]。该量表共30个条目,由定向力、记忆力、注意力和计算力、回忆能力、语言能力5个维度组成。每个条目回答正确计1分,回答错误计0分。量表总分为0~30分,得分越高认知功能越好。
1.2.2.7医院焦虑抑郁量表 医院焦虑抑郁量表(hospital anxiety and depression scale, HADS)由医院焦虑分量表(HADS-Anxiety, HADS-A)和医院抑郁分量表(HADS- Depression, HADS-D)组成,常用于评估老年住院患者焦虑抑郁情况[17]。每个分量表各7个条目,每个条目根据严重程度计为0~3分,总分均为0~21分,得分越高焦虑或抑郁的症状越严重。
1.2.2.8事件影响量表-修订版 事件影响量表-修订版(impact of events scale-revised, IES-R)用于评估经历ICU治疗的患者创伤后反应[18]。该量表共22个条目,由闯入性思维症状、回避症状和高度唤醒症状3个维度组成,评估精神创伤在过去1周的影响。各条目采用0~4分的5级评分,总分为0~88分。得分越高,表明创伤后应激障碍(post-traumatic stress disorder, PTSD)症状越严重。
1.3资料收集 由2名经过量表评估培训的研究人员对符合纳排标准的患者进行ICU后损害相关指标的调查,随访调查的时间点为患者转出ICU 1周时(T0),转出ICU 1个月时(T1)和转出ICU 3个月时(T2)。研究人员于普通病房对未出院患者进行面对面调查,通过电话或微信视频对出院患者进行调查,无法一次性完成评估问卷者,在 48 h内再次随访补充完整。通过电子病历系统收集患者的一般资料和临床资料。所有问卷资料经双人核查后录入电脑。本研究初步纳入研究对象261例,随访时死亡16例,失访38例。截止2023年3月1日共完成随访207例(79.3%),最终全部纳入。
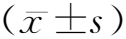
2 结果
2.1研究对象的一般资料 本研究对象为207例,其中,男118例(57%),女89例(43%);年龄60~90岁,平均年龄(70.2±7.50)岁;入住ICU 144例(70%),入住CCU 29例(14%),入住NICU 34例(16%);ICU停留时间(5.87±5.00)d;手术患者158例(76%);无创机械通气患者53例(26%),有创机械通气患者14例(6.8%);镇静≥5 d 100例(48%);应用镇痛190例(92%);APACHE II评分(13.5±4.00)分;发生脓毒症11例(5.3%);发生ICU谵妄31例(15%);发生血压异常176例(85%);发生血糖异常99例(48%);发生低氧血症71例(34%)。
2.2老年患者ICU后损害症状潜在剖面分类结果 以简易MMSE、BI、HADS-a、HADS-B、IES-R、FFS、疼痛评分、握力数值、BMI指数共9个指标为外显指标,以类别数目为1作为初始模型,逐步增加模型中的剖面个数。T0时(转出ICU1周时),5个模型中从BIC来看,2类模型最小,表明2类模型最优;从Entropy值来看,4类模型最大,表明4类模型最优,但从LMR和BLRT来看,保留4个类别时LMR和BLRT未达显著水平。综合以上信息,在T0时选用2类模型。同理,最终确定3个时间点均为2个剖面的分类最合理。老年患者转出ICU后3个时间点的拟合指标汇总,见表1。

表1 老年患者转出ICU后3个时间点LPA的拟合指标汇总
2.3老年患者ICU后损害症状潜在剖面的分类命名及各类别得分比较 在T0时(转出ICU 1周时),类别1在认知指标的得分极低,在焦虑指标的得分极高,在疲劳得分和体重指数数值较低,疼痛评分较高,因此将其命名为“低认知高焦虑疼痛组”。类别2在认知指标的得分较高,其他指标得分均处于中间水平,因此命名为“良好认知组”,见图1。207例患者中,50例归属于“低认知高焦虑疼痛组”(24.2%),157例归属于“良好认知组”(75.8%),见表2。T1时(转出ICU 1个月时),类别1在在认知指标的得分极低,在焦虑指标的得分极高,其他指标均处于中间水平,因此命名为“低认知高焦虑组”; 类别2与类别1相反,在认知指标的得分极高,在焦虑指标的得分极低,其他指标均处于中间水平,因此命名为“高认知低焦虑组”,见图1。207例患者中,111例归属于“低认知高焦虑组”(53.6%),96例归属于“高认知低焦虑组”(46.4%),见表2。T2时(转出ICU 3个月时),类别1在认知指标和Barthel指数得分极低,其他指标得分均较高,因此命名为“高症状组”;类别2在各个指标得分均比较平稳,因此命名为“良好恢复组”,见图1。207例患者中,14例归属于“高症状组”(6.8%),193例归属于“良好恢复组”(93.2%),见表2。老年患者转出ICU后损害指标在3个时间点的潜在剖面类别图示,见图1。年患者转出ICU后损害在3个时间点的剖面类别得分比较,见表2。
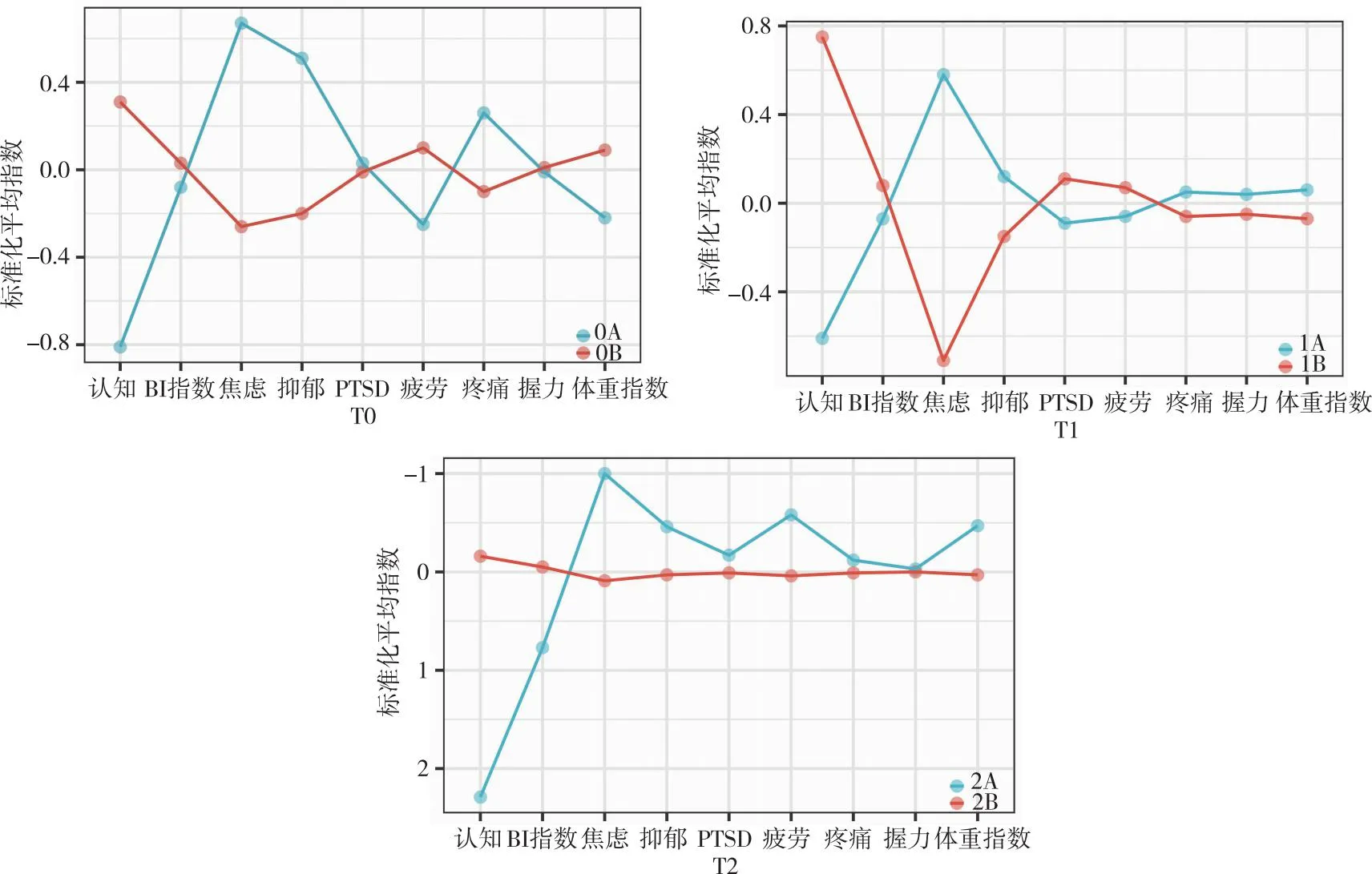
图1 老年患者转出ICU后损害在3个时间点的潜在剖面类别图示

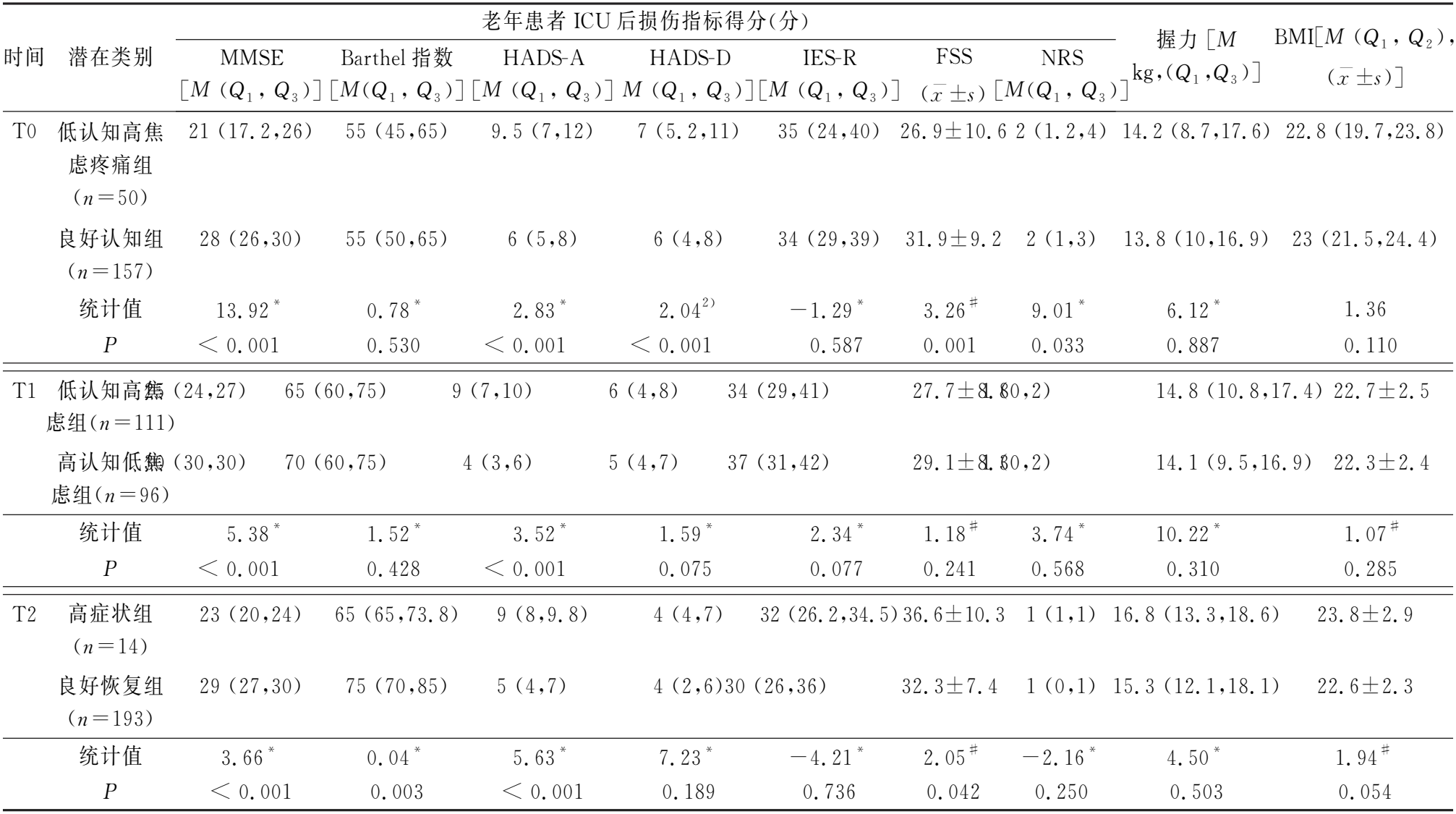
表2 老年患者转出ICU后损害指标在3个时间点的剖面类别得分比较
2.4老年ICU后损害症状潜在剖面的单因素分析 对3个时间点各自的2个剖面类别下人口社会学和临床资料作为影响因素进行组间比较。T0时(转出ICU1周时),“低认知高焦虑疼痛组”和“良好认知组”在年龄、ICU种类、ICU停留时间、APACHE II、脓毒症、谵妄、血糖异常、低氧血症上分布情况不全相同,差异有统计学意义(P<0.05)。T1时(转出ICU1个月时),“低认知高焦虑组”和“高认知低焦虑组”在年龄、ICU停留时间、APACHE II、镇静≥5 d、脓毒症、谵妄、血糖异常、低氧血症上分布情况不全相同,差异有统计学意义(P<0.05)。T2时(转出ICU3个月时),“高症状组”和“良好恢复组”在年龄、ICU停留时间、APACHE II、机械通气、脓毒症、谵妄、低氧血症上分布情况不全相同,差异具有统计学意义(P<0.05)。老年患者转出ICU后3个时间点不同剖面类别的单因素分析,见表3,扫二维码获取表3。
2.5老年患者ICU后损害症状潜在剖面的多因素分析 将单因素分析中有统计学意义的变量作为自变量,以潜在剖面类别分析结果作为因变量,进行二分类logistic回归分析。T0时二分类logistic回归结果有统计学意义的指标是ICU种类- ICU、发生ICU谵妄、发生血糖异常(P<0.05)。“低认知高焦虑疼痛组”和“良好认知组”比较:相对于入住CCU和NICU,入住ICU的老年患者归于“良好认知组”的概率增加了2.749(0.99~7.415)倍,即入住ICU的老年患者归于“良好认知组”的概率更大;相对于否,发生谵妄的老年患者归于“良好认知组”的概率增加了0.119(0.032~0.399)倍,即发生谵妄的老年患者归于“良好认知组”的概率更小;相对于否,发生血糖异常的老年患者归于“良好认知组”的概率增加了0.385(0.172~0.838)倍,即发生血糖异常的老年患者归于“良好认知组”的概率更小。T1时二分类logistic回归结果有统计学意义的指标是发生ICU谵妄、发生血糖异常(P<0.05)。“低认知高焦虑组”和“高认知低焦虑组”比较:相对于否,发生谵妄的老年患者归于“高认知低焦虑组”的概率增加了0.196(0.04~0.719)倍,即发生谵妄的老年患者归于“高认知低焦虑组”的概率更小;相对于否,发生血糖异常的老年患者归于“高认知低焦虑组”的概率增加了0.481(0.261~0.879)倍,即发生血糖异常的老年患者归于“高认知低焦虑组”的概率更小。T2时二分类logistic回归结果无有统计学意义的指标(P<0.05)。老年患者转出ICU后2个时间点不同剖面类别的二分类logistic回归分析,见表4。

表4 老年患者转出ICU后2个时间点不同剖面的二分类logistic回归分析
3 讨论
3.1老年患者T0时的损害特征分类 在T0时,207例患者中,157例归属于“良好认知组”(75.8%),该组在认知指标的得分较高,其他指标得分均处于中间水平。50例归属于“低认知高焦虑疼痛组”(24.2%),该组在认知指标的得分极低,在焦虑指标的得分极高,在疲劳得分和BMI数值较低,疼痛评分较高。可以看出,低认知高焦虑疼痛组患者认知状况较差,焦虑症状明显,同时表现出来的疼痛症状也较严重。可能是该组患者由于疼痛而应用镇静镇痛药物,从而出现暂时性的认知损害,同时疼痛也增加了患者的焦虑症状。国外重症监护医学会主张大多数出院患者需要在7~14 d对其生理、认知和心理问题进行过渡性评估,识别有高风险的患者并对其进行干预[19]。二分类logistic回归分析显示,低认知高焦虑疼痛组多为CCU和NICU的老年患者且发生血糖异常及谵妄的概率更大。谵妄和血糖波动,在PICS患者认知能力下降加速的预测因素的研究中,已经证实与不良认知结局有关[20]。谵妄作为一种在住院和/或 ICU 护理期间发生的急性疾病,持续时间长,并表现为身体症状,例如疼痛和肌肉无力,症状最早可在ICU治疗后24 h出现[21],这也与本研究中低认知高焦虑疼痛组患者的症状表现相同。持续性疼痛与长期心理症状的风险较高有关,在一定程度上会造成患者焦虑情绪,而适当的镇痛可以减少镇静的使用[22],这可能会减少谵妄及其长期心理症状的负面影响[20]。因此,重症监护病房和普通病房的医护人员应重视重症监护病房尤其是CCU及NICU老年患者转出一周后的疼痛情况,并早期识别该类患者的疼痛问题,给予疼痛评估以及药物或非药物镇痛,增加患者舒适度,给予针对性的心理支持,并根据其症状表现提供综合干预措施。
3.2老年患者T1时的损害特征分类 本研究发现207例患者在T1时,111例归属于“低认知高焦虑组”(53.6%),该组在认知指标的得分极低,在焦虑指标的得分极高,其他指标均处于中间水平。二分类logistic回归分析显示,低认知高焦虑组发生ICU谵妄和血糖异常的概率更高(P<0.05)。相关研究确立了谵妄严重程度/持续时间与长期认知能力下降加速和严重心理问题(如PTSD)之间的关联[23-24]。ICU谵妄严重影响患者预后,如增加患者病死率、延长机械通气时间和住院时间、造成远期认知功能损害等[25]。其中老年患者是ICU谵妄的高危人群,发生率在30%以上[26],这是由于随着老年患者机体衰老,大脑随之发生变化,包括脑神经元凋亡、脑血管密度降低、脑血流量减少、应激调节神经递质变化等[27-28]。谵妄对老年患者认知功能的损害是持续的,对于发生ICU谵妄的患者,在其转入普通病房或者出院后,也需要继续关注和随访其认知功能,加强对谵妄患者进行持续评估,提高谵妄的识别率,及时、准确实施干预措施,另外更需要早期实施有效的相关预防措施以减少ICU谵妄的发生[29]。血糖水平的异常在ICU患者中非常常见,血糖异常波动是影响重症患者预后的独立危险因素[30]。应激性高血糖的发生机制比较复杂,主要与抗调节激素、胰岛素抵抗、细胞因子、营养支持和药物应用有关。高血糖可增加二氧化碳的生成,高碳酸血症使脑血管扩张,颅内压进一步升高,伴有高渗综合征加重昏迷,从而影响中枢神经功能恢复[31]。因此,发生应激性高血糖的患者在转出ICU1周时更容易发生认知损害且会持续到1个月,血糖异常对老年患者的认知有长期损害。同时,由于胰岛素治疗和其他因素也会造成患者出现低血糖或严重低血糖,近年来也得到越来越多的关注[32]。ICU医护人员应对老年患者加强血糖检测,积极治疗原发病,进行胰岛素强化治疗时注意低血糖的发生,将血糖维持在正常水平或接近正常水平,加强血糖管理。低认知高焦虑组的老年患者T1时,认知评分与焦虑评分具有相关性,此阶段应该着重加强对患者的心理护理,减少及降低患者出现的应激性反应,以此来改善老年患者的认知损害和焦虑情况。
3.3老年患者转出T2时的损害特征分类 在T2时,207例患者中,193例归属于“良好恢复组”(93.2%)该组在各个指标得分均比较平稳,可见大部份老年患者在ICU后恢复良好,这与重症医学的进步以及全球ICU老年患者转出率增高和预后良好的趋势相符合。且本研究中转出ICU和纳入的老年患者平均年龄为(70.2±7.50)岁,属于年轻老人,大部份老年患者在转出3个月后恢复较好。14例归属于“高症状组”(6.8%),该组在认知指标和生理功能指标得分极低,其他指标得分均较高,该组患者可能由于自身基础疾病和身体状况在生理、心理和认知方面均恢复不佳,ICU、普通病房医护人员应与社区医疗保健密切合作,对此类患者进行长期随访,以提供支持和帮助。通过单因素分析,其主要表现为年龄、ICU停留时间、APACHE II评分、机械通气、谵妄、脓毒症及低氧血症发生情况之间的差异。由于额叶回路内的结构对缺氧特别敏感[33],在机械通气患者中,尤其是患有脓毒症和急性呼吸窘迫综合征等疾病的患者,长期低氧血症很常见[34]。随着大脑参与适应缺氧的过程,导致氧化细胞死亡,表现为解决问题的能力差,认知能力受限[33]。APACHE II评分和ICU停留时间可反应患者的疾病严重程度,调查显示这直接影响患者ICU后损害症状的发生[35]。对于这类特征的患者,识别PICS的危险因素和临床表现是预防和治疗的关键。
4 小结
本研究采用潜在剖面分析将老年ICU转出患者的症状特征在3个时间点分别分为2个潜在剖面。老年ICU转出患者的症状特征具有明显的个体差异,临床医疗护理人员应全面评估老年PICS患者的症状特征,可以根据转出的不同阶段,根据患者的症状分类进行精准护理。(1)在T0时,应重点关注发生疼痛、疲劳和认知障碍的老年患者群体,给予其认知干预和缓解其疼痛、焦虑症状。(2)在T1时,应重点关注发生认知障碍的老年患者群体,缓解其焦虑症状。(3)在T2时,应重点关注和随访整体症状严重、恢复不佳的患者群体,与社区医疗保健合作为该类患者提供支持。在ICU内老年患者出现血糖异常、血糖波动及谵妄时,应早期发现和干预,并对该群体转出ICU后进行重点关注;CCU和NICU及其转出病房的医护人员应重点关注收治老年患者的认知情况。尽管ICU后损害症状在转出ICU后早期最明显,但ICU后损害对患者的影响是长期的且随着时间、康复经历和重返社会有新的变化,本研究受时间限制仅随访至3个月,未来需要更长时间的随访来探究长期损害情况。
