单孔加一孔腹腔镜子宫肌瘤剔除术的疗效
2023-12-29王雅贤赖术坤
王雅贤 赖术坤
(1 厦门大学附属第一医院妇产科,福建 厦门 361000;2 福建医科大学临床医学部,福建 福州 350122)
子宫平滑肌瘤,也称为子宫肌瘤,是育龄期女性最常见的生殖系统良性肿瘤[1]。常规体检显示20%~30%的40岁以上的妇女患有子宫肌瘤,多数女性没有症状,由于子宫肌瘤的大小和位置不同,20%~40%患者的临床症状表现为异常子宫出血、盆腔疼痛、尿频或便秘、不孕症及反复流产等。子宫肌瘤剔除术是指通过手术的方式剔除子宫肌瘤瘤体,并术后进行缝合子宫创面。上世纪90年代末,腹腔镜手术逐渐替代开腹手术,成为主流的手术方法,再加上快速康复外科理念的推广,更小的切口、更快的恢复、更短的住院时间成为一个趋势。随着外科微创器械的创新及改良,单孔腹腔镜手术(single incision laparoscopic surgery,SILS)也顺势成为妇科常用的手术技术。手术推广至包括卵巢囊肿切除术、附件切除术、子宫内膜癌分期、卵巢癌分期以及腹膜后盆腔淋巴结清扫等[2]。由于单孔腹腔镜手术的术中需要在一个单通道同时放置3~4个器械,所以“同轴效应”导致器械间的活动空间受限、“筷子效应”导致主刀医师的左右手互相干扰,缝合和打结的操作难度偏大,学习曲线偏长,限制了单孔腹腔镜的推广[3]。因此,为了改善“同轴效应”,降低技术操作难度,单孔加一孔腹腔镜手术(SILS+1)率先用于外科手术,但在妇科手术领域还未形成共识,本文主要聚焦于SILS+1腹腔镜子宫肌瘤剔除术的治疗效果,通过增加一个5 mm辅助操作孔,降低手术难度,为腹腔镜子宫肌瘤剔除术选择一个更适宜的方案提供参考。
1 对象与方法
1.1 研究对象 收集2018年1月至2021年12月在厦门大学附属第一医院接受治疗的子宫肌瘤患者66例,对其临床资料进行回顾性分析。纳入标准:①年龄25~50岁,绝经前女性;②根据病史、体征、超声诊断为子宫肌瘤,有手术适应证;③既往无盆腹腔手术史;④肌瘤个数≤5个。排除标准:①患者有黏膜下子宫肌瘤、子宫腺肌病、盆腔子宫内膜异位症以及卵巢囊肿等妇科疾病;②术前发现可疑子宫恶性肿瘤;③合并严重内科疾病包括心肺功能异常、肝肾功能损害以及凝血功能异常等;③全身或局部严重感染。本研究经本院伦理委员会批准。
1.2 方法 患者按治疗方式不同分为单孔腹腔镜子宫肌瘤挖除术组(SILS组)、单孔加一孔腹腔镜子宫肌瘤挖除术组(SILS+1组)。
SILS组方法:术前禁食禁饮,全麻状态下,取脐部长约2.0~2.5 cm纵切口,依次切开皮肤、筋膜、腹膜达到腹腔,置入多通道单孔设备,充气体CO2,控制气腹压力范围10~12 mmHg(1 mmHg=0.133 kPa),取头低脚高位,放置镜头及操作器械,探查手术视野,确定肌瘤位置。垂体后叶素(6 U)稀释20 ml后注入肌瘤瘤体与子宫肌层之间,双极电凝肌瘤表面,单极电钩切开子宫浆肌层至肌瘤表面,分离钳完整剥除肌瘤,同法剥除所有肌瘤,2-0免打结线缝合子宫肌层及浆膜层。肌瘤装入取物袋内,牵至脐孔用尖刀以“削苹果法”方式将肌瘤削割成条,然后取出,2-0可吸收缝线缝合腹壁切口,4-0可吸收缝线连续皮内缝合皮肤。若手术困难,则在右侧麦氏点或左侧反麦氏点作5 mm切口,置入5 mm套管针,作为辅助操作孔。必要时改为开腹手术,但将此2种情况定义为手术失败。
SILS+1组方法:全麻状态下,取脐部长约1.7~2.0 cm纵切口,依次切开皮肤、筋膜、腹膜达腹腔,置入多通道单孔设备,充气体CO2,控制气腹压力范围10~12 mmHg(1 mmHg=0.133 kPa),置入镜头及操作器械,直视下左侧反麦氏点做5 mm切口,置入5 mm套管针,置入操作器械。其他操作方法同单孔腹腔镜子宫肌瘤剔除术组。如手术困难改为开腹手术,将此情况定义为手术失败。
1.3 围手术期相关指标及评价标准 比较两组围手术期指标,包括手术时间、术中出血量、手术成功率、手术并发症。术后24 h疼痛视觉模拟评分法(visual analogue scale,VAS),VAS满分10分,分值越高疼痛越剧烈。
1.4 统计学方法 使用SPSS 20.0统计软件分析数据,计量资料用均数±标准差,两组间比较采用用t检验进行分析,计数资料的组间比较采用卡方检验或Fisher精确检验,以P<0.05为差异有统计学意义。
2 结果
2.1 两组一般临床资料比较 SILS+1组和SILS组的患者年龄、最大肌瘤直径、肌瘤数量、肌瘤位置差异无统计学意义(P>0.05)。见表1。
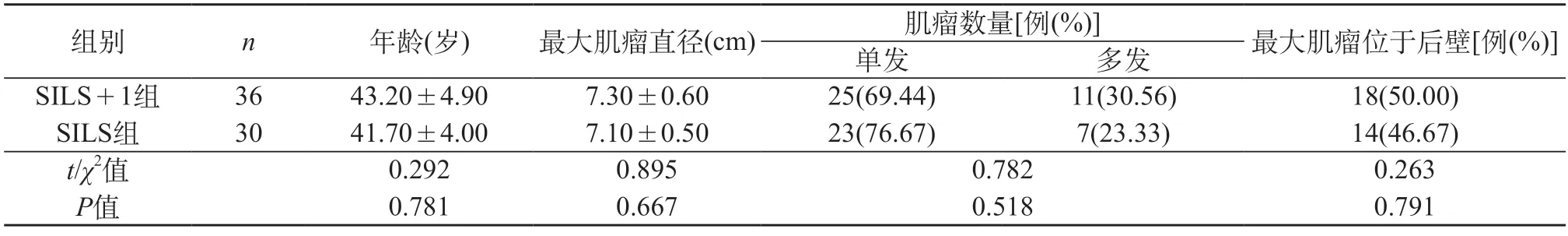
表1 两组一般临床资料比较
2.2 两组围手术期相关指标比较 和SILS组比较,SILS+1组的手术时间更短,术中出血量更少,手术成功率更高(均P<0.05)。SILS组有3例在术后考虑手术较困难,增加辅助操作孔,两组均无中转开腹手术。SILS+1组手术并发症1例,系术后盆腔感染。SILS组手术并发症1例,系术后伤口二次愈合,两组间对比差异无统计学意义(P>0.05)。SILS+1组和SILS组的术后24 h的VAS评分,差异无统计学意义(P>0.05)。见表2。
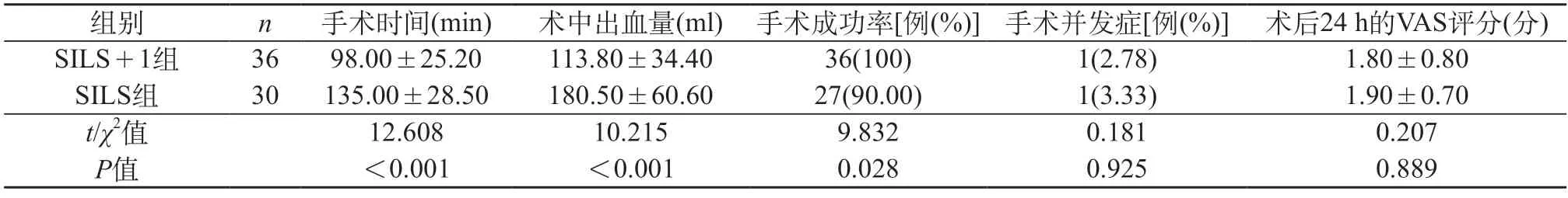
表2 两组围手术期相关指标比较
3 讨论
传统的腹腔镜子宫肌瘤剔除术是采用肌瘤分碎器来旋切瘤体,临床一直沿用,但腹腔镜子宫肌瘤剔除术被认为是较之更安全的。国外文献报道,术前诊断为子宫肌瘤并行腹腔镜手术的患者中,术后病理诊断却确诊为子宫肉瘤的比例大约为1/350(0.29%)[4],国内北京协和医院的数据是1/158(0.63%)[5]。2012年,国内有学者提出“关注子宫分碎术对早期子宫肉瘤预后的影响”,呼吁妇科的医师同仁重视子宫肌瘤分碎术的潜在不良结局[6]。2014年,美国食品和药物管理局(FDA)正式发文,停止电动分碎器的临床使用[7]。如何避免引起未确诊的子宫恶性疾病的扩散,由于使用肌瘤分碎器引起的病灶播散,尤其是子宫肉瘤播散,除了术前诊断及评估恶性风险,关键防范措施在于术中无瘤技术。由此,国内学者发布了“实施腹腔镜下子宫(肌瘤)分碎术的中国专家共识”,涉及到如何使用密闭式分碎袋将瘤体取出[8]。
首例经脐单孔腹腔镜手术(transumbilical SILS,TU-SILS)是在1981年报道的经脐单孔腹腔镜输卵管切除术[9]。1991年,Pelosi等[10]报道了经脐单孔腹腔镜全子宫+双附件切除术,表现出TU-SILS可行性高,操作安全,尤其脐部无痕,更体现医学人文关怀,更能满足患者对美的追求。在单孔腹腔镜子宫肌瘤剔除手术中,瘤体可以装入取物袋,然后冷刀分瘤,不使用电动旋切器,有效避免分碎术引起的腹腔病灶播散,这一术中无瘤技术对子宫肌瘤剔除有重要意义。然而,TU-SILS挑战过在一个单通道完成至少3个器械同时操作,其存在较高的技术难度。单通道“同轴效应”造成器械之间的相互干扰,通过加长的单孔器械和传统腔镜器械配合使用可改善,但是TUSILS的“筷子效应”导致主刀医师的左右手互相干扰,较传统腹腔镜手术存在缝合和打结的操作难度偏大、视野暴露困难等问题。2017年,国内学者[11]发布了《妇科单孔腔镜手术技术专家共识》,进一步规范和推动单孔腹腔镜技术在妇科领域的应用。
SILS+1最早在外科胃肠道恶性肿瘤领域运用[12],但目前在妇科肿瘤中应用有限。我们的研究中,SILS+1组的手术时间少于SILS组(P<0.05)。由于增加辅助操作孔,增加了操作便利性,更有利于缝合和止血,本研究中,SILS+1组的术中出血量少于SILS组(P<0.05)。肖倩琨等[13]研究中,通过针钩辅助完成单孔子宫肌瘤剔除术,同样缩短了手术时间,减少了术中出血量。随着生育政策开放,更多的女性有保留生育力的需求,更好的缝合技术对于有生育需求的女性至关重要。有文献报道相关病例,提示需重视腹腔镜子宫肌瘤切除术后有发生自发子宫破裂的潜在风险,提示缝合技术和患者妊娠期间子宫破裂明确相关[14]。SILS+1相比SILS提供更好和更快的缝合,需要进行长期的术后随访来探讨后续妊娠结局。SILS+1的另一个优势,左下腹辅助孔可以在术中评估必要时用来放置盆腔引流管,减少术后发热和粘连的可能性。
虽然SILS+1比SILS增加了一个辅助孔,但SILS+1脐部切口(1.5~1.7 cm)比SILS(2.0~2.5 cm)小,更耐受术后脐部疼痛,但本研究中,两组间的术后24 h的VAS评分和围手术期并发症对比均无统计学差异,SILS+1组有1例术后盆腔感染,SILS组有1例伤口二次愈合,两组均无中转开腹,未见严重并发症。
本研究不足之处为回顾性研究,样本量小,并且采用SILS+1或者SILS,是基于医师的专业判断和患者的选择,这不可避免地会导致选择偏差,对于有保留子宫需求的子宫肌瘤患者,SILS+1和SILS一样实施了术中无瘤技术,避免了瘤体腹腔播散种植风险,有效减轻术后疼痛,加速手术后快速康复,切口无痕美观,患者满意度高。但SILS+1对妇科医师而言,学习曲线更短,手术技巧更容易掌握,可行性好。
