新生儿坏死性小肠结肠炎并发穿孔的危险因素分析
2023-12-02苏丽君张苹琳
杨 义 杨 敏 何 清 苏丽君 张苹琳*
1.遵义医科大学第三附属医院(贵州 遵义 563000);2.贵州中医药大学第二附属医院(贵州 贵阳 550003)
新生儿坏死性小肠结肠炎(necrotizing enterocolitis,NEC)是各种原因导致的早产儿常见消化道疾病,为早产儿主要死因之一。NEC合并穿孔需手术切除的死亡率约20%~30%[1],存活者易并发肠管狭窄、肠管粘连、胆汁淤积症、短肠综合征、生长发育落后和神经发育迟缓等严重影响患儿近期治疗效果及远期生存质量的后遗症[2],导致住院时间延长及治疗费用增加[3],并且需要更多长期的医疗费用[4]。因此,有必要分析新生儿NEC发生穿孔的危险因素,以采取及时有效的治疗措施,预防或减少穿孔发生,改善患儿的近期及远期预后。
1 资料与方法
1.1研究对象 2016年1月至2021年12月遵义医科大学第三附属医院新生儿科收治的93例Bell′s 分期≥Ⅱ期NEC患儿。本研究获得医院伦理委员会批准及家属知情同意。
1.2诊断标准 NEC的诊断采用《实用新生儿学》第 5版[5]。
1.3纳入与排除标准 纳入标准:(1)诊断为NEC患儿,Bell′s分期≥Ⅱ期。(2)临床资料完整者。排除标准:(1)合并先天性消化道畸形者,如先天性巨结肠、肠旋转不良、肠闭锁、胃穿孔等。(2)遗传代谢性疾病及严重免疫缺陷者。(3)临床资料缺失不完整者。
1.4资料收集 收集NEC患儿及母亲孕期相关资料:姓名、住院号、性别、出生体重、胎龄、出生窒息、单胎或多胎、羊水浑浊、胎膜早破是否>8小时、是否小于胎龄儿、NEC发病日龄、胎心异常、生产方式、母亲感染、糖尿病、高血压、母亲入院时白细胞(white blood cell,WBC)及血红蛋白(hemoglobin,HB)、胎盘炎性改变。患者发生NEC时辅助检查,如血清白蛋白、白细胞、血小板计数(platelet count,PLT)、碱性磷酸酶、中性粒细胞百分比(neutrophil,N%)、降钙素原(procalcitonin,PCT)、C反应蛋白(creactive protein,CRP)。患儿发生NEC前情况,如输血、机械通气、使用抗生素、RDS(respiratory distress syndrome,RDS)、动脉导管未闭(patent ductus arteriosus,PDA)。确诊NEC至穿孔期间并发症,如败血症、休克、肺出血、凝血功能障碍。
1.5分组情况 选取2016年1月至2021年12月遵义医科大学第三附属医院确诊的NEC并发穿孔患者33例作为病例组,选取本院同期收治的Bell′s分期≥Ⅱ期的NEC未并发穿孔患者60例作为对照组。
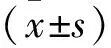
2 结果
2.1患儿一般情况的单因素分析 本研究共计纳入符合标准患儿93例,其中NEC并发穿孔组33例,男性24例,女性9例,对照组60例,男性31例,女性29例。两组在出生体重、胎数、羊水浑浊、小于胎龄儿、发病日龄的比较,差异无统计学意义(P>0.05);胎龄、性别、窒息、胎心异常两组比较,差异有统计学意义(P<0.05),见表1。

表1 两组患儿一般情况对比
2.2围生期因素对 NEC 并发穿孔的单因素分析 表2结果显示,两组胎膜早破>8小时、胎心异常、胎盘炎性改变、母亲入院时白细胞、血红蛋白、妊娠期高血压及糖尿病指标比较,差异无统计学意义(P>0.05)。剖宫产、孕期感染发生率高于对照组,差异有统计学意义(P<0.05)。
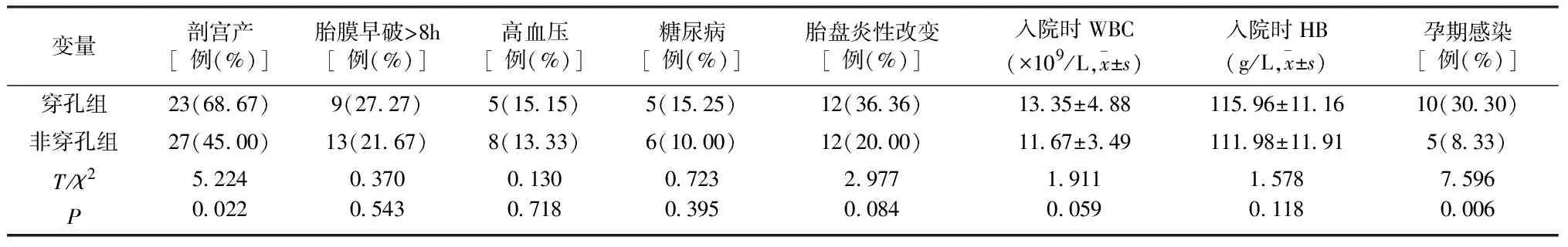
表2 围生期因素对NEC并发穿孔的影响
2.3实验室相关指标对NEC并发穿孔的单因素分析
中性粒细胞百分比、碱性磷酸酶两组比较,差异无统计学意义(P>0.05),两组在白蛋白、WBC、PLT、PCT、CRP的指标比较,差异具有统计学意义(P<0.05),见表3。

表3 患儿实验室相关指标对NEC并发穿孔的影响
2.4两组在NEC发生前情况及发生后至穿孔期间并发症的比较 据表4结果显示,输血、机械通气、败血症、RDS、休克、肺出血两组间比较,差异有统计学意义(P<0.05),使用抗生素、PDA、凝血功能障碍两组间比较,差异无统计学意义(P>0.05)。
表4 两组在NEC发生前情况及发生后至穿孔期间并发症的比较
2.5NEC并发穿孔的多因素Logistic回归分析 将单因素分析差别具有统计学意义(P<0.05)的变量:胎龄、性别、窒息、胎心异常、剖宫产、孕期感染、白蛋白、白细胞、血小板、降钙素原、C反应蛋白、输血、机械通气、败血症、RDS、休克、肺出血,进一步进行二元logistic回归分析,结果显示,剖宫产、CRP、输血、低白蛋白、败血症是坏死性小肠结肠炎穿孔的危险因素(P<0.05)。见图1。

图1 NEC并发肠穿孔的多因素Logistic回归分析
3 讨论
NEC是新生儿期死亡的主要原因之一。据报道,NEC发生的危险因素主要有产妇合并先兆子痫、绒毛膜羊膜炎、剖宫产、早产儿、新生儿出生窒息、感染性肺炎、呼吸窘迫综合征、败血症、出生体质量等[6-7]。大部分NEC保守治疗可治愈,但部分患儿因炎症及缺血缺氧,炎症累及肠道全层,而出现穿孔。NEC穿孔起病急,进展快,缺乏临床特异性,容易延误最佳手术治疗时机而危及生命。目前关于NEC合并穿孔的危险因素研究数量少,本研究对NEC合并穿孔的危险因素进行分析,以期为临床提供理论依据。
NEC早产儿与正常早产儿的微生物群的研究发现,NEC导致异常的肠道微生物种类和微生物群多样性的总体减少[8-9],而微生物群落多样性的减少可能使新生儿更容易感染传染病,尤其是当有害细菌可能通过导管插入和肠道喂养而被引入时[10-11]。据报道,与阴道分娩相比,剖宫产娩出的新生儿肠道乳酸杆菌等有益菌减少,致病菌比例增加,微生物多态性降低[12],但有数据显示NEC的发生与剖宫产无相关性[13-14],因此,分娩方式对NEC的影响及其对肠道微生物群的相关变化可能是复杂和多因素的。
血清白蛋白是一种负性急性期蛋白,目前已被证实与成人发病率和死亡率增加相关。研究表明,血清白蛋白与危重儿童的不良临床结局相关[15]。范江花[16]等报道,白蛋白水平可作为反映脓毒症患儿疾病严重程度的指标。Yakut I等[17]发现低白蛋白血症是NEC进展的标志物,可作为NEC需进行手术干预治疗的参考指标[18],是NEC合并穿孔预后不良的危险因素[19]。本研究发现,低血清白蛋白是NEC合并穿孔的独立危险因素,可能与肠壁损伤严重,微循环障碍导致毛细血管通透性增加,出现白蛋白的丢失[18],加之炎性反应重,新生儿肝脏发育不成熟,细菌毒素抑制肝脏白蛋白的表达,导致机体对白蛋白合生成减少[20],另外,血清白蛋白降低时,对氧自由基、氮自由基和毒素的清除减少,还影响抗菌效果,造成肠道炎症进一步加重,增加穿孔风险[21]。
CRP是一种急性时相反应蛋白,在炎症反应6~8h开始升高,48~72h 达高峰,CRP的增高程度能反映机体炎症反应的程度[22-23]。国内研究表明,CRP参与Ⅱ、Ⅲ期NEC的发生、发展,严重细菌感染是Ⅱ、Ⅲ期 NEC的主要致病病因[24],治疗前和治疗后次日的CRP对NEC手术有预测价值,最佳cut-off值分别为14.6 mg/L、42.9 mg/L,CRP可作为预测Ⅲ期NEC发生及手术的辅助指标[24]。张林等[25]研究发现,CRP>57.9mg/L可作为预测急性阑尾炎发生穿孔的指标(P<0.05),OR值分别为3.869和4.742。采用多因素Logistic回归分析发现,CRP水平是肠旋转不良伴胃穿孔或肠坏死的相关因素[26]。本研究结果显示,C反应蛋白增高是NEC合并穿孔的危险因素,与以上研究结果一致。C反应蛋白成本低,标本采集方便,在基层医院也能完成,临床可动态监测该指标,进行综合判断,积极采取有效治疗方案,减低并发症。
危重新生儿的存活大多需进行机械通气、药物辅助等治疗,且需动态监测血液相关监测结果了解病情进展,加上危重患儿尤其早产儿多器官发育不成熟、免疫力低下,易发生严重感染,出现凝血功能障碍、贫血、血小板降低等,是需要进行输血的高危群体。McGrady等[27]第一个发现RBC输血与NEC之间的时间关联。随后红细胞输血与NEC之间的关系受到了广泛的研究关注,多项研究表明,在极低出生体重儿中,约1/3的NEC发病前24~72小时内接受过一次或多次RBC输注[28-30],但有研究结果显示RBC输血与NEC之间不存在这种关联[31],增加NEC风险的可能是潜在贫血的严重程度,而不是输血事件[31]。贫血会损害内脏灌注[32]导致组织缺氧、无氧代谢及乳酸的积累[33],贫血还会损害未成熟肠道中血管自动调节的正常成熟[34],易导致缺血性损伤,并可能导致及加重NEC;加上新生儿内置血管床不成熟,输注红细胞导致肠道灌注再损伤[35],另外输红细胞可能会增加一些促炎细胞因子,如IL-1β、IL-8和IFN-γ,这可能会增加局部炎症导致NEC[36]。未来需要进行大量的研究证实贫血和输注红细胞对肠道炎症的影响。临床工作中可以采用微量血检测或分批检测,尽量避免医源性失血而导致的输血事件发生。
经多因素分析,本研究发现,NEC合并败血症是穿孔的危险因素。感染被认为是NEC发生的重要原因,败血症时,病原微生物或其毒素可直接损伤或通过激活免疫细胞产生细胞因子,参与NEC的发病过程。另外,肠道内细菌繁殖造成的肠管过度胀气,也可导致肠道黏膜损,炎症加重累及肠壁全层,最终穿孔。研究结果显示,败血症被确定为NEC的一个危险因素[37-38]。据报道,败血症患儿的NEC发病率几乎是无败血症患儿的3倍[39]。朱旭光[40]等研究发现,NEC进行手术治疗的患儿病原菌以肺炎克雷伯菌和大肠埃希菌感染为主,耐药率高。新生儿重症监护病房病原菌多为耐药菌,毒力较强,合理使用抗菌药物,避免细菌耐药,是临床医师需要重视的问题。
本研究为单中心回顾性研究,样本量小,期待大样本多中心的临床研究。
