2 型糖尿病患者血糖及血脂水平变化与下肢血管病变的相关性分析
2023-11-12黄钱珍孙健良
黄钱珍 ,孙健良
(太仓市中医医院检验科,江苏 苏州 215400)
2 型糖尿病是临床常见的糖尿病类型之一,其发病机制是胰岛素分泌不足、高峰延迟或有胰岛素抵抗,常会出现糖尿病肾病、糖尿病视网膜病变及周围神经病变等并发症,对患者生活质量造成严重影响。由于血糖升高,会引起周围血管病变,导致局部组织对损伤因素的敏感性降低和血流灌注不足的情况,在外界因素损伤局部组织或发生局部感染时更容易发生局部组织溃疡,也是2 型糖尿病致死、致残的主要原因[1]。下肢动脉粥样硬化会造成管腔狭窄、下肢供血动脉内膜增厚等症状,进而会产生疼痛、下肢间歇性跛行及皮温降低等临床表现。相关研究表明,血脂、血糖水平是导致2 型糖尿病患者发生下肢血管病变的相关因素[2]。血脂异常可以通过各种因子引起组织过氧化,直接或间接地导致血管壁受损及内皮功能紊乱的情况发生;血糖水平的升高会影响细胞因子、激素及生长因子水平异常,进而会刺激血管平滑肌的增殖,增加血管病变风险[3]。基于此,本研究旨在探讨血糖、血脂水平变化情况与2 型糖尿病患者下肢血管病变的相关性,现报道如下。
1 资料与方法
1.1 一般资料回顾性分析太仓市中医医院2020 年1月至2022 年12 月收治的86 例2 型糖尿病患者的临床资料,所有患者均进行下肢动脉粥样硬化检查,依据是否发生下肢动脉粥样硬化将其分为下肢血管病变组(66例)、非下肢血管病变组(20 例);另回顾性分析80 例同期于院内健康体检者的体检资料,作为对照组。下肢血管病变组患者中男性36 例,女性30 例;年龄49~79岁,平均(62.49±2.13)岁;糖尿病病程1~9 年,平均(5.04±0.12)年。非下肢血管病变组患者中男性12 例,女性8 例;年龄43~78 岁,平均(62.12±2.32)岁;糖尿病病程1~9 年,平均(5.03±0.11)年。对照组研究对象中男性42 例,女性38 例;年龄43~78 岁,平均(62.32±2.02)岁。3 组研究对象一般资料比较,差异无统计学意义(P>0.05),组间可比。纳入标准:①符合《中国2 型糖尿病防治指南(2013 年版)》[4]中的相关诊断标准,空腹血糖(FBG)≥ 7.0 mmol/L;②无糖尿病家族史;③无吸烟史及长期大量饮酒史;④无胃肠道疾病及其他严重器质性疾病。排除标准:①Ⅰ型糖尿病;②合并自身免疫性疾病;③特殊类型糖尿病。本次研究方案已通过院内医学伦理委员会批准。
1.2 检测方法血糖检测:所有研究对象禁食12 h 后,于次日清晨空腹状态下及餐后2 h 分别抽取静脉血5 mL,离心后取血清(转速:3 500 r/min,时间:5 min),使用全自动生化分析仪[贝克曼库尔特实验系统(苏州)有限公司,型号:AU5800]检测患者血清总胆固醇(TC)、三酰甘油(TG)、血糖,使用血红蛋白测试系统(伯乐实验有限公司,型号:D-10)检测糖化血红蛋白(HbA1c)水平。下肢动脉粥样硬化病变检查:使用超声诊断仪(奥地利通用电气医疗两合公司,型号:volusonE8),将探头频率设置为2~12 Hz,受检者平卧及俯卧位,充分暴露患者双侧下肢,检测患者内中膜厚度及粥样硬化斑块面积,评价患者粥样硬化斑块程度[5]。Ⅰ级:血管壁局部增厚<1.5 mm,血管壁存在弥漫性斑点状强回声。Ⅱ级:血管壁局部增厚>1.5 mm,斑块面积<20 mm2,Ⅲ级:大斑块,血管壁局部增厚>1.5 mm,斑块面积≥ 20 mm2,下肢血管病变组患者按病变程度分为Ⅰ级(23 例)、Ⅱ级(22例)、Ⅲ级(21 例)。
1.3 观察指标①比较下肢血管病变组、非下肢血管病变组及对照组研究对象血清TC、 TG、 FBG、餐后2 h 血糖(2 h PBG)、HbA1c水平。②比较不同病变程度下肢动脉粥样硬化患者血清TC、 TG、 FBG、 2 h PBG、 HbA1c水平。③使用Pearson 相关性分析法分析下肢动脉粥样硬化斑块病变程度与血糖、血脂指标的相关性。
1.4 统计学方法采用SPSS 22.0 统计学软件分析数据,计量资料均经K-S 法检验证实符合正态分布且方差齐,以(±s)表示,两组间比较行t检验,多组间比较采用重复测量方差分析,两两比较采用SNK-q检验;计数资料以[ 例(%)]表示,行χ2检验;使用Pearson 相关性分析法,分析下肢动脉粥样硬化斑块病变程度与血糖、血脂的相关性。以P<0.05 表示差异有统计学意义。
2 结果
2.1 下肢血管病变组、非下肢血管病变组及对照组研究对象血脂、血糖水平比较非下肢血管病变组、非下肢血管病变组患者血清TC、 TG、 FBG、 2 h PBG、 HbA1c水平均高于对照组,且下肢血管病变组高于非下肢血管病变组,差异均有统计学意义(均P<0.05),见表1。
表1 下肢血管病变组、非下肢血管病变组及对照组研究对象血脂、血糖水平比较( ±s)
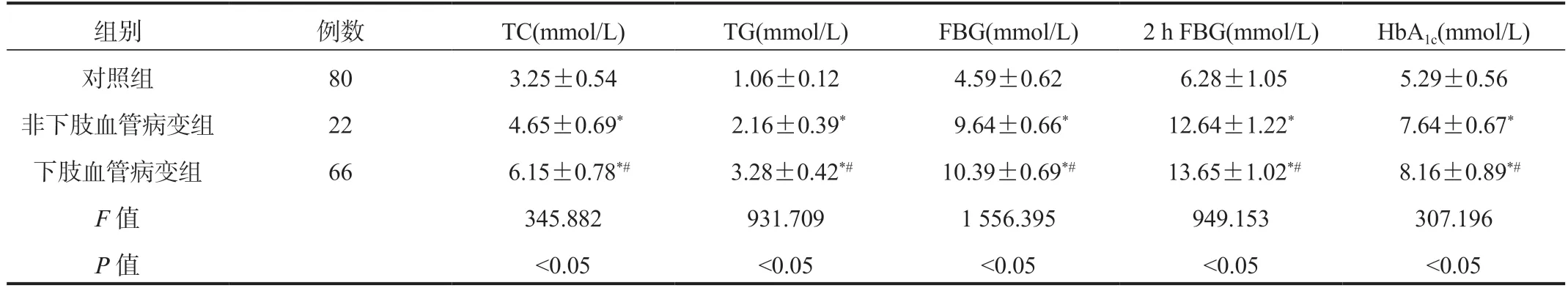
表1 下肢血管病变组、非下肢血管病变组及对照组研究对象血脂、血糖水平比较( ±s)
注:与对照组比,*P<0.05;与非下肢血管病变组比,#P<0.05。TC 总胆固醇;TG:三酰甘油;FBG:空腹血糖;2 h FBG:餐后2 h 血糖;HbA1c:糖化血红蛋白。
组别例数TC(mmol/L)TG(mmol/L)FBG(mmol/L)2 h FBG(mmol/L)HbA1c(mmol/L)对照组803.25±0.541.06±0.124.59±0.62 6.28±1.055.29±0.56非下肢血管病变组22 4.65±0.69* 2.16±0.39* 9.64±0.66*12.64±1.22* 7.64±0.67*下肢血管病变组66 6.15±0.78*# 3.28±0.42*#10.39±0.69*# 13.65±1.02*# 8.16±0.89*#F 值345.882931.7091 556.395949.153307.196 P 值<0.05<0.05<0.05<0.05<0.05
2.2 不同分级下肢动脉粥样硬化的患者血脂、血糖水平比较Ⅱ、Ⅲ级下肢动脉粥样硬化患者的血清TC、 TG、FBG、 2 h PBG、 HbA1c水平均高于Ⅰ级,且Ⅲ级高于Ⅱ级,差异均有统计学意义(均P<0.05),见表2。
表2 不同分级下肢动脉粥样硬化的患者血脂、血糖水平比较( ±s)

表2 不同分级下肢动脉粥样硬化的患者血脂、血糖水平比较( ±s)
注:与Ⅰ级比,△P<0.05;与Ⅱ级比,▲P<0.05。
分级例数TC(mmol/L)TG(mmol/L)FBG(mmol/L)2 h FBG(mmol/L)HbA1c(mmol/L)Ⅰ级234.12±0.452.19±0.388.46±0.5512.46±0.517.23±0.59Ⅱ级22 6.23±0.58△ 3.15±0.41△ 10.25±0.59△ 13.25±0.57△ 8.46±0.77△Ⅲ级21 8.95±0.69△▲ 4.39±0.38△▲ 12.56±0.64△▲ 14.26±0.56△▲ 9.56±0.76△▲F 值384.213174.815262.91759.65659.494 P 值<0.05<0.05<0.05<0.05<0.05
2.3 下肢动脉粥样硬化斑块病变程度与血糖、血脂的相关性分析下肢动脉粥样硬化斑块病变程度与血清TC、TG、 FBG、 2 h FBG、 HbA1c水平均呈正相关,差异均有统计学意义(均P<0.05),见表3。
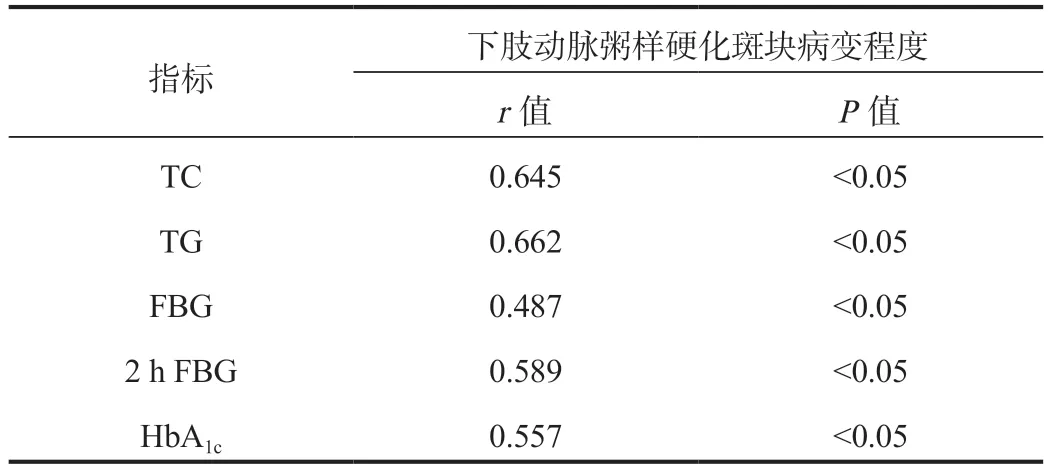
表3 下肢动脉粥样硬化斑块病变程度与血糖、血脂的相关性分析
3 讨论
2 型糖尿病主要是在遗传因素的基础上,通过环境因素的作用导致胰岛素抵抗,胰岛素作用不足或葡萄糖的毒性作用而发生。高水平血糖会激活机体中的血液凝固因子,增加细胞黏附分子与血管内皮之间的相互作用,进而会加速动脉硬化的发生。
血糖升高会引起脂蛋白代谢异常,且其可通过影响细胞因子、激素水平等刺激血管平滑肌细胞的增殖分化,因此会直接影响血管壁和血浆生物化学分子的分布,导致机体糖代谢异常和动脉粥样硬化的发生[6]。此外,长期高血糖会使糖基化终末产物生成增多,损伤血管内皮细胞及其功能,使机体炎症反应增加,促进凝血,增加氧化应激致使动脉粥样硬化的发生,并且随着病程的延长,其病情更严重[7]。FBG、2 h PBG、HbA1c作为反映血糖水平情况的重要指标,其中HbA1c水平越高,表明2 型糖尿病病情越严重,则患者发生动脉粥样硬化的风险越大;理想的血糖控制首先应当检测FBG 水平是否达标,在此基础上对2 h PBG 进行控制以减少血糖波动情况,有助于实现总体血糖平稳,阻碍糖尿病血管并发症的发生和发展[8]。糖化产物代谢的过程中会产生氧自由基,氧自由基的生成会加重对血管内皮细胞的损伤,且氧自由基与巨噬细胞结合会产生细胞分裂素,使血管组织增生,会进一步促进动脉硬化及斑块的形成,加重下肢动脉粥样硬化斑块病变。本研究中,下肢血管病变组、非下肢血管病变组患者血清FBG、2 h PBG、HbA1c水平均高于对照组,下肢血管病变组高于非下肢血管病变组,且随着病情分级程度的升高,上述指标均升高;相关性分析结果也显示,下肢动脉粥样硬化斑块病变程度与血清FBG、2 h FBG、HbA1c水平均呈正相关,临床可依据2 型糖尿病患者血糖水平对疾病进行诊断治疗,有助于降低患者下肢血管病变发生概率。
TC、TG 是临床检测血脂水平的重要指标,其水平升高,导致高血脂的发生,更易引发动脉粥样硬化的产生。2 型糖尿病患者病程长,血糖控制不理想,患者常因高血脂导致过量的自由基产生,使血管内皮细胞坏死脱落,内皮保护屏障遭到破坏,促使血栓形成,因而导致下肢血管病变的发生[9]。此外,高血糖及糖化产物参与机体内皮损伤的过程,加快体内脂质与炎症细胞在血管中沉积,进而使血管痉挛,导致下肢动脉粥样硬化病情加重[10]。本研究中,下肢血管病变组、非下肢血管病变组患者血清TC、TG水平均高于对照组,下肢血管病变组高于非下肢血管病变组,且随着病情分级程度的升高,上述指标均升高;相关性分析结果也显示,下肢动脉粥样硬化斑块病变程度与血清TC、TG 水平均呈正相关,临床可以依据2 型糖尿病患者血脂水平对疾病进行诊断治疗,有助于降低患者下肢血管病变发生概率。
综上,2 型糖尿病患者发生下肢血管病变与其血糖、血脂代谢异常密切相关,且血糖、血脂水平升高与下肢动脉粥样硬化斑块病变程度呈正相关,因此,临床积极控制其糖脂代谢对预防2 型糖尿病患者下肢血管病变具有重要意义。但本研究仍有一些不足之处,如样本量少、中心单一等,因此临床可纳入更多的样本,进行更为深入的、多中心的研究,为临床上预防2 型糖尿病患者发生下肢血管病变提供更为科学的依据。
