初次髋关节置换术中股骨假体周围骨折的危险因素分析
2023-10-07仝淞铭刘蒙周勇欧阳晓张严
仝淞铭,刘蒙,周勇,欧阳晓,张严
(徐州市肿瘤医院骨科,江苏 徐州 221000)
随着髋关节置换手术数量的增加,髋关节置换术中假体周围骨折日益成为手术医生关注的焦点。相关文献报道初次髋关节置换术中股骨假体周围骨折发生率为1.0%左右,更有学者根据其研究模型推测:在未来30年里,髋关节置换术中股骨假体周围骨折的数量将以每10年4.6%的速度增加[1-2]。
髋关节置换术中发生骨折的患者死亡率高于未骨折患者,在髋关节置换术中发生骨折的高龄患者(≥80岁)中,男性患者死亡率高达3.9%,女性患者死亡率为2.2%[3-5]。因此,分析以及预防髋关节置换术中发生股骨假体周围骨折的危险因素,具有重要的临床指导意义。既往文献认为术中股骨骨折的危险因素主要包括女性、骨质疏松、肥胖、生物型假体、高龄、服用激素、发育性髋关节发育不良(developmental dysplasia of the hip,DDH)等[6-8],但鲜有文献研究髋关节影像学参考数据对术中股骨骨折的影响以及归纳分析股骨骨折的手术步骤。本研究将髋关节置换术中发生股骨假体周围的患者与未发生骨折的患者资料进行对比,探讨术中股骨假体周围骨折的发生率以及危险因素,现报告如下。
1 资料与方法
1.1 纳入与排除标准 纳入标准:(1)初次髋关节置换者;(2)临床资料和影像学资料完整者。排除标准:(1)术前合并有股骨干骨折者;(2)髋关节置换术中骨折损伤机制记录不明确者。
1.2 一般资料 依据纳入排除标准,收集自2015年1月至2020年12月在徐州市肿瘤医院骨科行初次髋关节置换术患者的临床资料,1 633例(1 633髋)纳入本研究,其中男688例(688髋),女945例(945髋);年龄26~96岁,平均(64.2±13.1)岁。初次置换原因:股骨转子间骨折48髋,髋关节骨关节炎99髋,股骨颈骨折480髋,股骨头坏死748髋,DDH 133髋,类风湿性关节炎42髋,强直性脊柱炎83髋。髋关节置换假体类型,直柄258髋包括:AML柄(Depuy)72髋,U2柄(台湾联髋)34髋,Wagner cone柄(Zimmer)129髋,S-Rom柄(Depuy)23髋;解剖型柄582髋包括:APR柄(Zimmer)105髋,Ribbed柄(W.Link)413髋,PCA柄(Howmedica)64髋;锥型圆柄259髋包括:Mallory-Head柄(Biomet)78髋,F2L柄(Lima)96髋,Synergy柄(Smith-Nephew)64髋,Tri-Lock BPS柄(Depuy)21髋;矩型柄344髋包括:CLS柄(Zimmer)114髋,SL-Plus柄(Smith-Nephew)97髋,C2柄(Lima)82髋,Betacone柄(W.Link)51髋;骨水泥柄190髋包括:CPT柄(Zimmer)74髋,Exeter柄(Stryker)42髋,Spectron柄(Smith-Nephew)24髋,SPⅡ型柄(W.Link)50髋。
1.3 观察指标 根据患者的病例资料,收集的数据主要包括:性别、年龄、身体质量指数(body mass index,BMI)、术前诊断、手术医生、手术入路、假体类型等。其中,为了观察术中骨折是否与手术医生手术量有关,根据手术医生年平均髋关节手术量进行分层,大致分为<50髋/年和≥50髋/年。根据患者的术前影像学资料,将股骨形态分为香槟型、正常型、烟囱型。根据术中及术后影像学资料,判断股骨是否骨折,并且区别是否为全髋关节置换。通过患者病历资料,统计术中骨折发生的手术步骤,影像学评估均由本文第一作者和第二作者共同完成。

2 结 果
2.1 初次髋关节置换术中骨折特征 初次置换患者中共有63例发生假体周围骨折,发生率为3.9%。根据Vancouver术中股骨骨折分型[9],A型41例(65.1%),B型14例(22.2%),C型8例(12.7%)。初次置换手术过程中发生骨折步骤:髋关节脱位3例(4.8%),扩髓24例(38.1%),置入股骨假体34例(54.0%),髋关节复位2例(3.2%)。
2.2 初次髋关节置换术中骨折相关因素单因素分析 术中骨折组与未骨折组的性别构成、术前诊断、是否全髋关节置换、左右侧差异均无统计学意义(P>0.05);而患者年龄构成(<60岁与≥60岁)、是否肥胖(BMI≤28 kg/m2与>28 kg/m2)、股骨形态、手术入路、假体类型、手术医生手术量(<50髋/年与≥50髋/年)等差异有统计学意义(P<0.05,见表1)。
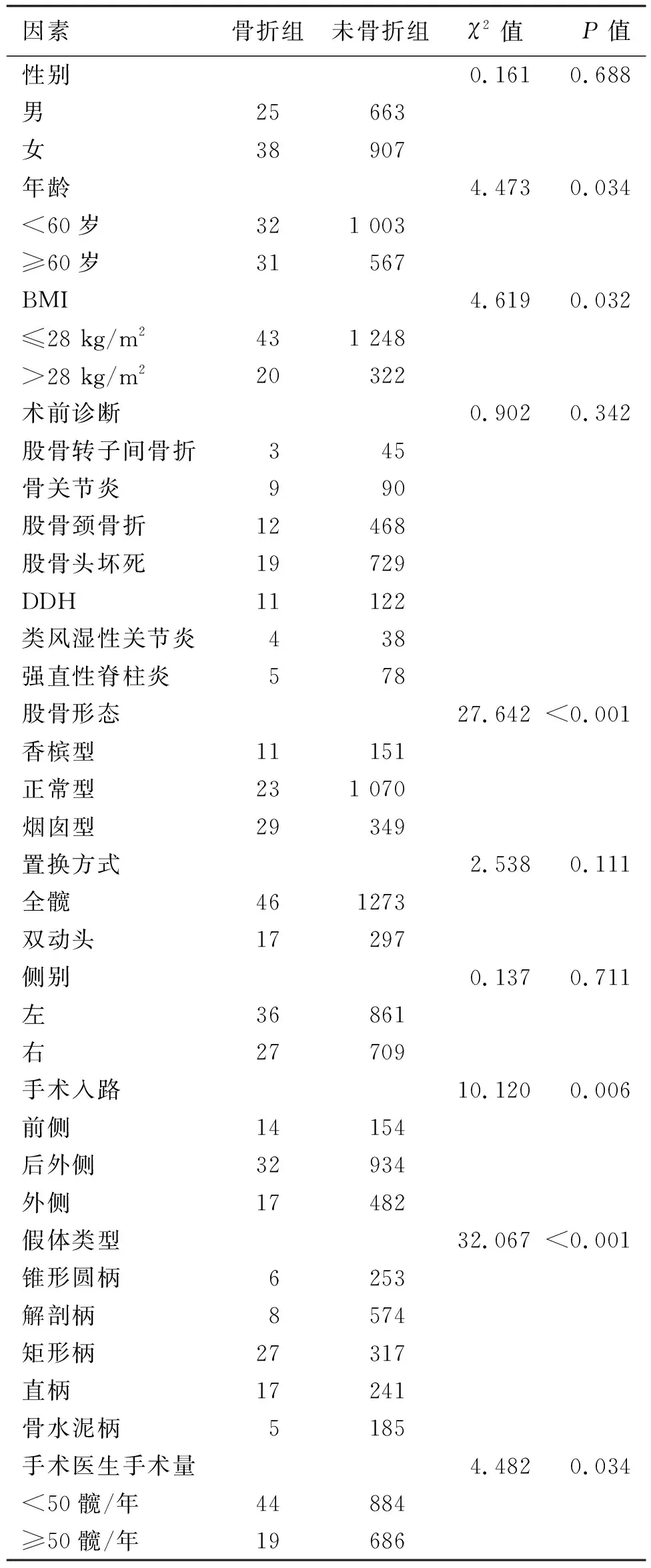
表1 初次髋关节置换患者的临床资料(例)
2.3 初次髋关节置换术中骨折危险因素的多因素分析 使用多因素Logistics回归对单因素分析中差异有统计学意义的因素进行分析。骨折组与非骨折组的年龄(OR=7.344,95%CI为3.665~14.714)、手术医生手术量(OR=0.249,95%CI为0.134~0.466)、手术入路(OR=0.195,95%CI为0.111~0.341)、股骨形态(OR=2.046,95%CI为1.129~3.707)、假体类型(OR=0.285,95%CI为1.136~2.011)之间比较差异有统计学意义(P<0.05),而BMI(OR=2.105,95%CI为0.704~6.298)比较差异无统计学意义(P>0.05)。同时满足≥60岁、烟囱型股骨髓腔、DAA入路、矩形柄、手术医生手术量<50髋/年的患者骨折发生率为9.4%(3/32);没有术中骨折危险因素(<60岁、正常型股骨髓腔、后外侧入路、解剖柄、手术医生手术量≥50髋/年)的患者骨折发生率为1.1%(4/364),见表2~3。

表2 初次THA术中假体周围骨折相关因素赋值

表3 初次THA术中假体周围骨折相关危险因素多因素Logistic回归分析
3 讨 论
张纪等[10]报道的髋关节置换术中股骨骨折总发生率为5.7%,其中初次置换术中发生率为4.0%,翻修术发生率为21.4%。国外文献报道了初次置换术中股骨骨折发生率为0.3%~2.3%,而翻修髋关节术中股骨骨折发生率为3.6%~6.0%[1,11]。本研究中,初次髋关节置换术中股骨骨折发生率为3.9%。髋关节置换术中股骨骨折发生率明显高于西方发达国家,我们分析原因主要为:西方国家人口体质以及骨质好于国内髋关节置换人群;国内临床应用假体绝大部分为进口假体,很难与国人髓腔大小、形态相匹配,术中需将髓腔适当扩大以适应假体的大小。
本研究中,年手术量≥50髋的医生在术中发生骨折的概率明显小于年手术量<50髋的医生,骨折发生步骤主要在扩髓和假体置入的过程中。髋关节置换的学习曲线较长,医生的手术技术不够成熟。因此,医生的手术技术水平对术中骨折发生起到关键作用。
本研究统计发现,髋关节置换术中使用生物型假体易发生骨折。直柄、锥形柄等生物型假体固定的关键是术中必须达到良好压配,获得假体即刻稳定,并且使用的假体大于同型号髓腔锉。另外,在置入股骨假体时,打压假体的力度、假体解剖结构与髓腔的匹配度都会影响术中骨折发生率。因此使用非骨水泥固定型假体增加了术中骨折风险。选择骨水泥固定型假体时,骨折风险明显降低[1,9,12-13]。
对假体结构形态的研究发现,解剖股骨柄术中骨折发生率明显低于矩形柄。Jakubowitz等[14]对不同类型假体柄进行离体生物力学实验,证实假体设计类型对髋关节置换术中股骨骨折具有相关性,但假体在发生术中骨折时的最大应力差异无统计学意义。解剖柄是以股骨近、远端髓腔同时匹配为设计理念,解剖柄近端区设计得稍小,以适应干骺端各种形态,一些解剖型假体常设计可选领托(如Ribbed柄)以保证初始稳定,因此,并不追求与干骺端髓腔非常紧密的压配。而无领假体在股骨近端的楔入可产生过度的箍应力而造成股骨近端术中骨折。矩形柄假体设计理念为圆孔中方形钉的应用,具有良好的抗扭转力,适用于各种髓腔的解剖形态并可取得良好疗效。既往研究表明矩形柄应用于骨质疏松患者,可减少大腿痛和假体松动等并发症[15]。然而,在置入假体时,为获得良好的初始稳定性,较宽大横径的假体近端易对股骨近端骨皮质产生撞击,从而引起骨折。另外,扩髓未达到柄体的长度以及过分追求假体与股骨之间的压配,也增加了骨折的风险。文献报道髋关节置换术中生物柄假体周围股骨骨折易发生在扩髓和置入假体过程中,并且骨折类型主要为Vancouver A型骨折[16],与本文结论相同。
本研究中,烟囱型股骨术中骨折的发生率明显高于正常型。即股骨髓腔骨比率≥0.5时,股骨在正位X线片上呈现的形态类似于烟囱[5],股骨形态为烟囱型者主要为高龄患者。有文献报道高龄患者(>80岁)髋关节置换术中骨折发生的风险比年轻患者增加,主要由于随着年龄的增长,骨质疏松症状会逐渐加重[17]。在股骨生物力学测验中,股骨发生骨折时的应力随着股骨骨密度的下降逐渐降低,呈正相关关系(P<0.05,r=0.81)[18]。香槟型股骨术中骨折的发生率同样高于正常型。Miettinen等[7]发现股骨形态是髋关节置换术中发生股骨骨折的独立危险因素,主要因为香槟型股骨比正常型股骨的髓腔狭窄,术中用髓腔锉扩髓对股骨近端松质骨较易成形,而对于峡部髓内皮质骨则需较大的力量且扩髓有限,而一味的髓腔扩大形成的髓腔内台阶在股骨柄置入后在柄端处产生的应力过于集中,假体难以通过较狭窄的峡部,易引发远端应力性骨折[19]。
本研究中,小切口的直接前侧入路和外侧入路术中骨折发生率明显高于后外侧入路。Lygrisse等[20]报道的5 600例后外侧入路中有35例出现股骨假体周围骨折,骨折发生率明显低于直接前侧入路及外侧入路。笔者推测其原因主要与手术切口长度及术中暴露有关,标准的后外侧入路虽然切口长度较长,但能够较好的暴露股骨,术中准确把控扩髓方向和安放假体前倾角度,而直接前侧入路和外侧入路仅能暴露髋关节部位,对扩髓和安放假体的用力方向较难掌握。
为预防髋关节置换术中发生股骨骨折,术前应仔细阅片,综合评估后进行模板测量,选择合适类型假体。手术医生应选择自己擅长的手术入路,并认识到患者是否存在骨质疏松、畸形等危险因素。术中股骨扩髓时要小心,避免暴力操作,掌控好力量和方向。如果怀疑发生股骨骨折时,应以延长切口直接检查股骨或拍摄术中X线片,多数骨折未影响股骨假体的稳定性,可以用钢缆或多股钢丝捆扎固定,防止骨折进一步加重。若假体初始稳定性存在问题,应更换假体,选择全涂层或远端固定股骨柄,使假体通过骨折线。
综上所述,本项关于髋关节置换术中发生股骨骨折危险因素的研究,结合国内外其他多中心研究的结果[1-2,6],证实了关节置换患者术中股骨骨折的发生率并不低。影响股骨骨折的因素众多,尤其与年龄、股骨形态、假体类型、手术入路、医生的手术量等相关因素密切相关,值得骨科医生对相关危险因素进行筛选,以降低术中股骨骨折发生率。
