承德地区EB病毒感染和传染性单核细胞增多症患儿临床特点
2023-08-19程婷婷马倩格冯晓颖李利华
肖 梦,程婷婷,马倩格,冯晓颖,李利华,李 涛
(1.承德医学院第二临床学院,河北 承德 067000 2.承德市中心医院 儿科,河北 承德 067000)
1964年,科学家Epstein与科学家Barr在非洲恶性淋巴瘤儿童的瘤组织中首次发现EB病毒(Epstein-Barr virus,EBV)。EBV是一种疱疹病毒[1],具有嗜淋巴细胞的特性,是一种双链DNA病毒,电镜下呈球形,容易侵犯儿童和青少年。该病毒在人群中易感性强,据统计全世界约有90%的青少年曾感染该病毒[2]。EBV与多种疾病相关,如:传染性单核细胞增多症(infectious mononucleosis,IM)、恶性淋巴瘤、鼻咽癌、再生障碍性贫血、噬血细胞性细胞增多症、免疫功能障碍、自身免疫性疾病等[3-5]。在亚洲,慢性活动性EBV感染、EBV相关性噬血细胞综合征较常见,且预后不良;而在西方国家,EBV感染后所致慢性疲劳综合征较常见。IM是一种良性的淋巴细胞增殖性疾病,其主要病原体为EBV,5%~10%的IM由其他病毒(巨细胞病毒、腺病毒等)或肺炎支原体引起,非EBV感染所致的IM称为类传染性单核细胞增多症[6]。本文通过探究EBV感染及IM患儿临床特点,旨在为两种疾病的诊断和治疗提供一定的依据。
1 资料与方法
1.1病例选择 纳入承德市中心医院于2021年1月至2022年7月收治的EBV感染和IM患儿共72例,其中明确诊断为EBV感染的37例,明确诊断为IM的35例。纳入标准:符合IM和EBV感染的诊断依据,诊断参照《儿童EB病毒感染相关疾病的诊断和治疗原则专家共识》。排除标准:①资料不全者;②有严重的基础疾病者;③患有恶性肿瘤者。本研究通过医院伦理委员会批准。
1.2方法 将患儿分为EBV感染组(n=37)和IM组(n=35),收集并比较两组临床资料,包括一般资料、首发症状、临床表现、实验室检查、并发症等。所有血液标本于患儿入院24 h内抽取,血常规仪器厂家为贝克曼库尔特,采用电阻抗法;肝功能采用日立7180仪器,使用化学发光法;血清抗体雅培IM0000,采用化学发光微粒子免疫分析。
IM诊断标准[7]:分为临床确诊及实验室确诊。临床诊断需要满足任意3项临床表现(①发热;②咽峡炎;③颈淋巴结肿大;④肝脏肿大;⑤脾脏肿大;⑥眼睑水肿)及任1项非特异性实验室检查结果(①外周血异型淋巴细胞比例≥0.10;②6岁以上儿童外周血淋巴细胞比例>0.50或淋巴细胞绝对值>5.0×109/L)。实验室检查确诊病例需满足有任意3项临床表现(①发热;②咽峡炎;③颈淋巴结肿大;④肝脏肿大;⑤脾脏肿大;⑥眼睑水肿)及任1项原发性EBV感染的实验室证据(①抗EBVCA-IgM和抗 EBVCA-IgG 抗体阳性,且抗EBVNA-IgG阴性;②单一抗 EBVCA-IgG 抗体阳性,且EBVCA-IgG 为低亲和力抗体。注:CA为衣壳抗原;NA为核抗原;Ig为免疫球蛋白)。EBV感染诊断标准为有EBV感染证据,但不足以诊断IM。
2 结 果
2.1一般资料 EBV感染组共纳入37例患儿,其中男童22例,女童15例,年龄为11月至13岁,平均年龄3.0(2.0, 6.5)岁。IM组共纳入35例患儿,其中男童23例,女童12例,男女比例为1.92∶1,年龄为1~10岁,平均年龄4.0(2.0, 6.0)岁。两组性别、年龄、热峰差异均无统计学意义(P>0.05)。与IM组比较,EBV感染组发热时间较短,差异有统计学意义(P<0.05)。见表1。
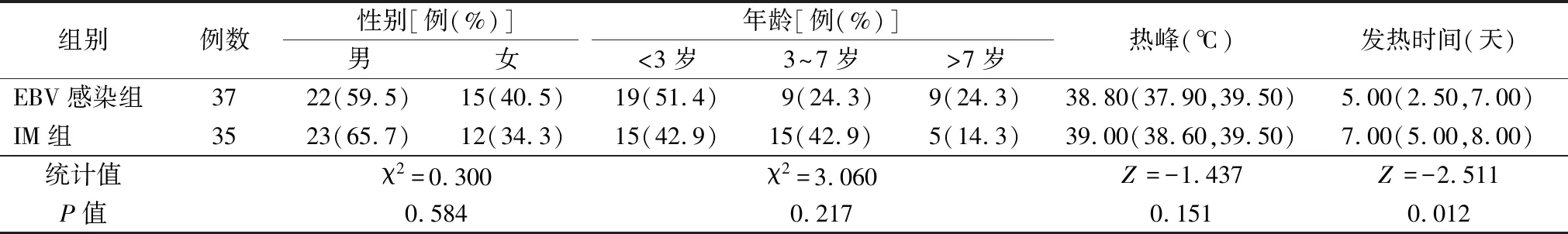
表1 两组一般资料比较
2.2首发症状 两组均多以发热为首发症状,首发症状发生率差异无统计学意义(P>0.05),见图1、表2。
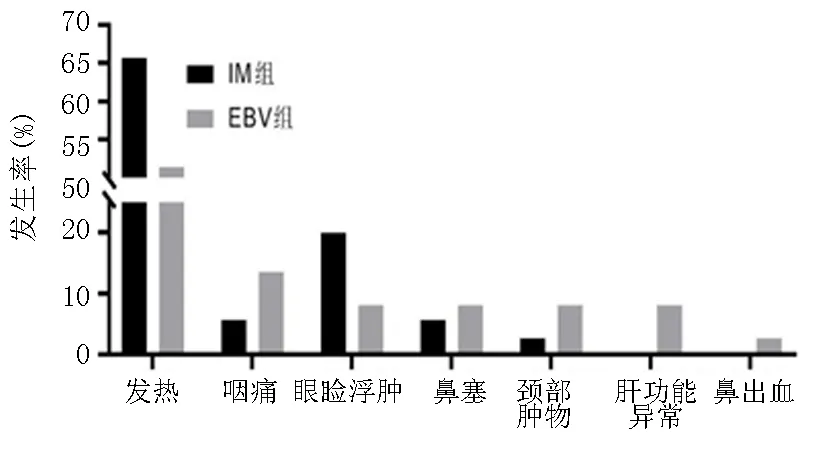
图1 两组首发症状发生率
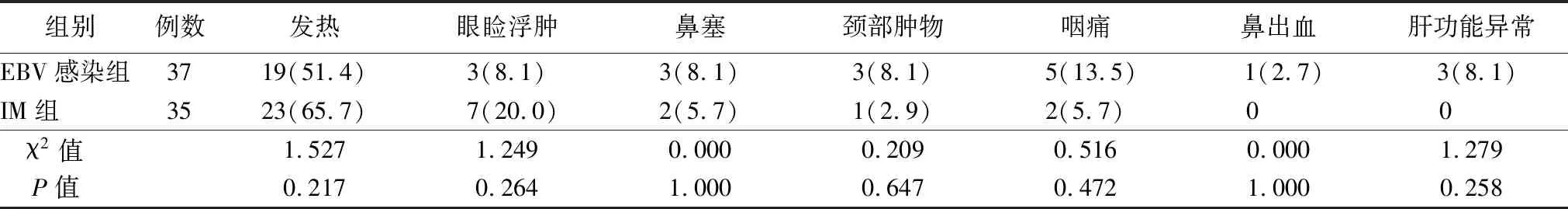
表2 两组首发症状比较[例(%)]
2.3临床表现 两组淋巴结肿大、皮疹、咽峡炎发生率差异均无统计学意义(P>0.05)。与IM组比较,EBV感染组咽痛、眼睑水肿、肝脏肿大、脾脏肿大、发热的发生率较低,差异均有统计学意义(P<0.05)。见表3。
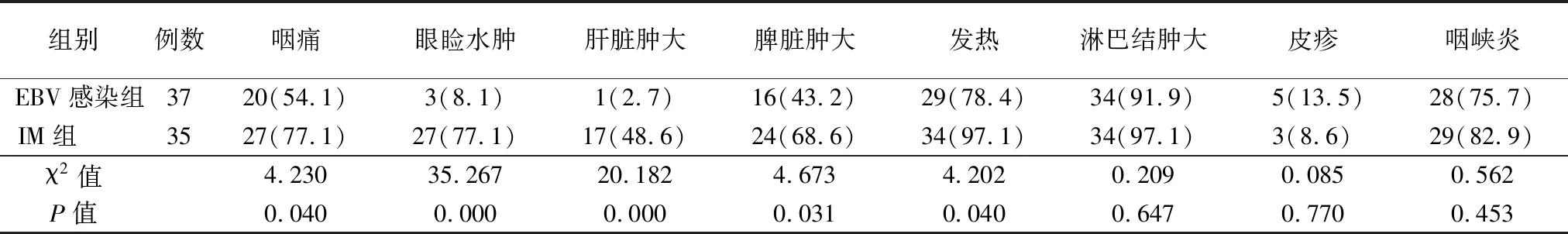
表3 两组临床表现比较[例(%)]
2.4实验室检查
2.4.1血清抗体检测 两组共有20例患者接受了单纯疱疹病毒、巨细胞病毒、风疹病毒、肺炎支原体、腺病毒检测。所有接受检测血清病毒学的患儿均检出风疹病毒,检出巨细胞病毒感染的17例,发生率为85%。
2.4.2血液学检查 两组淋巴细胞百分比、单核细胞百分比、丙氨酸转氨酶(alanine aminotransferase,ALT)、天冬氨酸转氨酶(aspartate aminotransferase,AST)差异均无统计学意义(P>0.05)。与IM组比较,EBV感染组白细胞计数较高,异型淋巴细胞百分比和乳酸脱氢酶较低,差异均有统计学意义(P<0.05)。见表4。
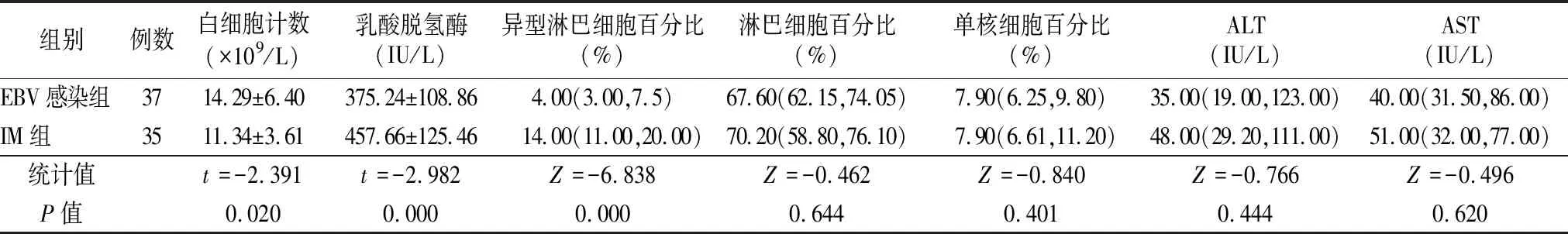
表4 两组血液学检查比较
2.4.3免疫学检测 在本研究中,IM组共有19例患儿接受了免疫学检测,其中有14例(73.7%)血清免疫球蛋白E高于正常;EBV组有9例接受了免疫学检测,其中8例(88.9%)血清免疫球蛋白E高于正常。两组免疫球蛋白E高于正常的发生率差异无统计学意义(P=0.630)。
2.5并发症 EBV感染和IM的并发症均可发生于任何系统。与IM组比较,EBV感染组并发呼吸道感染的发生率更低,差异有统计学意义(P<0.05),其他系统(血液系统、肝脏、肾脏、心肌、消化道)并发症的发生率差异无统计学意义(P>0.05)。见表5。
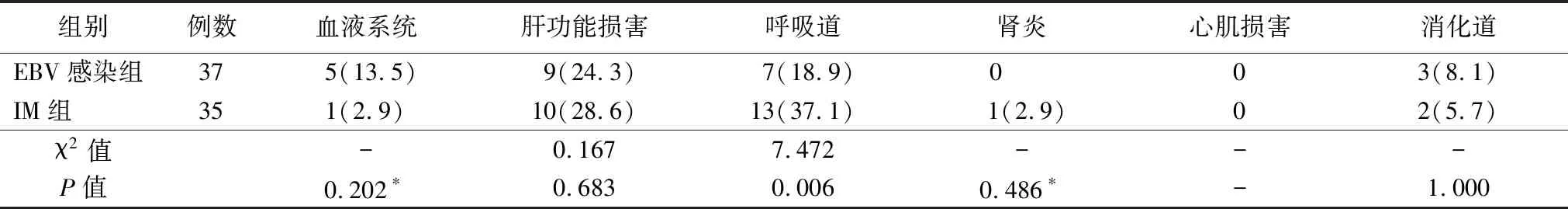
表5 两组并发症发生率的比较[例(%)]
3 讨 论
尽管有一小部分IM可由巨细胞病毒、弓形虫等病原体引起[8],但EBV感染仍是引起IM的主要原因,儿童及青少年为主要的易感染人群[3]。EBV是一种疱疹病毒,感染后终身存在,且其感染受到多因素影响[2, 9]。当EBV感染B细胞后,B细胞可激活细胞毒性T细胞,当细胞毒性T细胞和单核巨噬细胞不受控制地激活、增生,并产生大量炎症因子时,最终可导致多器官、多组织损伤的临床综合征,即噬血细胞增多症[10-11]。EBV可侵袭 IM患儿免疫细胞,使得具有调节机体免疫功能的CD4+T 淋巴细胞耗竭,而具有抑制性/杀伤性的CD8+T 淋巴细胞大量增殖,最终导致机体免疫抑制[12]。
关于墨西哥儿童EBV感染及IM的研究显示,EBV感染与经济因素相关,发展中国家IM的发病年龄早于发达国家,而发达国家青春期人群的发病率较高,经济状况不同导致EBV感染及相关疾病所表现的临床症状和并发症也不同[13-14]。既往资料显示,在我国浙江地区EBV感染主要发生在1~7岁的儿童中[3]。有研究显示,幼儿期和学龄前是IM的两个高危期[15-16]。一项关于EBV感染致IM的研究显示,其好发年龄在3~6岁[17],根据中国北方地区EBV感染相关IM住院患者主要为学龄前儿童,尤其是4~6岁儿童[18]。沈军等[19]研究发现,原发性EBV感染好发年龄为2~<3岁,本研究中EBV感染以<3岁儿童占比较高,可能与本研究中纳入患儿标本数量较少有关。
IM组多以发热为首发症状,其他首发症状包括眼睑水肿、鼻塞、颈部肿物、咽痛等症状,与国内研究大致相符合[20]。EBV感染组也多以发热为首发症状[12],而其他首发症状较少见,包括咽痛、眼睑水肿、鼻塞、颈部肿物、鼻出血等,这也提示临床医师在诊疗过程中注意IM及EBV感染首发症状的多样性。
尽管IM临床表现为常见的三联征,即:发热、咽峡炎、淋巴结肿大[21],但由于在免疫抑制、遗传缺陷或潜伏感染反复激活情况下,其临床表现也不尽相同[3]。本研究中两组淋巴结肿大、皮疹、咽峡炎发生率差异无统计学意义,与EBV感染组比较,IM组咽痛、眼睑水肿、肝脏肿大、脾脏肿大、发热的发生率较高,差异有统计学意义。王晓莉等[20]研究发现两组(EBV感染组与IM组)患儿临床表现除皮疹外,其他临床表现(发热、咽峡炎、淋巴结肿大、肝脏肿大、脾脏肿大、眼睑水肿、鼻阻)的发生率差异均有统计学意义。这种差异可能与3岁以下儿童EBV感染后部分表现为IM,仅有小部分原发性EBV感染症状,表现不典型有关[22]。EBV感染、IM临床表现的多样化为临床诊疗带来了挑战。
国内研究表明,IM与EBV感染的临床症状及实验室检查存在差异[6, 20]。根据EBV感染后异型淋巴细胞的相关报道显示:原发性EBV感染致IM患儿的异形单核细胞量显著高于EBV再活化或其他病毒引起的IM,并证实异形单核细胞由CD8+T细胞和小部分的CD19+B淋巴细胞组成[23]。
本研究中,两组只有并发呼吸道感染差异有统计学意义,其他系统(血液系统、肝脏、肾脏、心肌、消化道)并发症差异均无统计学意义。可能原因为原发性EBV病毒感染以呼吸道症状多见,以上呼吸道表现为主,也可合并下呼吸道感染,且容易混合感染肺炎支原体[24]。本研究显示,当患儿感染EBV后,合并风疹病毒感染的可能性较大,肺炎支原体亦有感染。这可能与地区病原体流行病学相关。桑艳峰等[25]研究表明,患儿年龄越小合并其他病原体的可能性越大。而袁丽萍等[17]研究指出,肝损害及心肌损害是IM最常见的并发症,本研究中除容易合并呼吸道症状外,合并肝损害的患儿较常见,无心肌损害患儿,考虑与患儿所处地区、经济条件、环境不同有关。推荐在临床鉴别困难时积极进行EBV DNA载量检测以助诊断[14]。
EBV感染相关IM呈自限性,且多数患儿预后良好,在疾病急性期多以对症治疗为主,对于是否使用抗病毒药物,目前尚有争议,但对于氨苄西林抗生素可引起皮疹已达成共识,并肯定了激素类药物及免疫球蛋白的积极作用[7, 26-28]。少数感染患儿会并发脑膜炎、脑炎、吉兰-巴雷综合症、横贯性脊髓炎等,且预后不良[29]。
本研究发现,与IM组比较比,EBV感染组咽痛、眼睑水肿、肝脏肿大、脾脏肿大、发热的发生率较低,白细胞计数较低乳酸脱氢酶、异型淋巴细胞百分比较高。这些特征能辅助医务工作者更准确地判断。而且就目前研究来看,EBV感染及IM的预后均良好,尽管可能会发生各种急性并发症,但严重的并发症是罕见的,大多数并发症无需特殊治疗即可自愈。大多数严重或致命的IM是由淋巴细胞异常增生引起的[30]。但因目前尚无特异性抗EBV感染药物,对于当前EBV感染及IM等相关疾病疫苗的研发仍是最大的挑战。
