不同推注速率对三孔导管程控间歇硬膜外脉冲分娩镇痛的影响
2023-07-30梁开远张宗群黄金罗小梅
梁开远 张宗群 黄金 罗小梅
在硬膜外分娩镇痛技术方面,程控间歇硬膜外脉冲(PIEB)已被证实优于硬膜外连续输注[1,2]。临床上对于优化PIEB 方案的研究一直侧重于改变泵给药的容量和设定程序给药的间隔时间[3],而在PIEB 给药的推注速率方面研究较少。有学者进行体外研究发现高速率推注产生的较高注射压力可能会改善硬膜外腔内的药物扩散情况[4]。一项使用单孔硬膜外导管的临床研究对高速率(300mL/h)和低速率(100mL/h)推注进行了比较,结果显示两组产妇的分娩镇痛质量没有差异[5],但关于使用多孔导管进行硬膜外高速率推注给药的研究有限。多孔导管的使用可以增强局麻药在硬膜外的分布,使发生单侧阻滞及重新置管情况减少,从而降低爆发痛的发生概率,提高了分娩镇痛的质量。本研究通过比较不同推注速率PIEB 在使用三孔硬膜外导管对产妇进行硬膜外自控镇痛(PCEA)分娩镇痛效果的差异,为进一步提高分娩镇痛质量提供参考。
1 材料与方法
1.1 一般资料选择2022 年2~7 月在我院自愿接受硬膜外分娩镇痛的115 例产妇为研究对象。纳入标准:年龄18~40 岁;BMI 19~33kg/m2;ASA Ⅰ或Ⅱ级;单胎、足月、头位、初产妇;负荷量给药后20min 内宫缩痛VAS 评分<3 分。排除标准: 椎管内麻醉禁忌证;有慢性阿片类镇痛药使用史;在临产前使用阿片类药物;操作过程中穿破硬脊膜;分娩期间更换硬膜外导管;对利多卡因、罗哌卡因或舒芬太尼过敏。采用随机数字表法将产妇分为低速组(n=56)和高速组(n=59)。3000F 型脉冲式镇痛泵(批号:22020801)的参数设置:每50min 间断脉冲推注10mL,高速组推注速率为400mL/h,低速组推注速率为200mL/h,两组均设置PCEA 用量为8mL/次,锁定时间30min,每小时最大剂量为30mL。本研究经医院伦理委员会批准,产妇或家属签署书面知情同意书。两组产妇一般情况比较,差异无统计学意义(P>0.05),具有可比性。见表1。
表1 两组产妇一般情况比较(±s)

表1 两组产妇一般情况比较(±s)
1.2 麻醉方法产妇进入产房后开放上肢静脉通路,输注乳酸钠林格氏液5mL·kg-1·h-1,监测无创血压(NIBP)、心率(HR)、指脉氧饱和度(SpO2)、胎心监护仪记录胎心率(FHR)。产妇取左侧卧位,在超声定位下选择L3~4间隙并做好标记,常规行硬膜外穿刺,操作成功后向头侧置入尖端封闭三孔带钢丝加强型硬膜外导管5cm,回抽无血液与脑脊液后注入标准试验剂量为1%盐酸利多卡因3mL(含1:200 000 肾上腺素),观察5min,待患者无HR 升高超过15 次/min、血压升高>20%及头晕目眩、多语、寒战、颜面潮红等局麻药中毒以及下肢运动阻滞等全脊麻征象后,给予浓度为0.08%罗哌卡因+0.4μg/mL 舒芬太尼的混合液12mL。在负荷量给药完成后20min 内宫缩痛VAS 评分<3 分者方可继续纳入研究。
给予首次负荷量50min 后,开始PIEB 给药(0.08%罗哌卡因+0.4μg/mL 舒芬太尼)10mL。产妇接受麻醉医师床边指导使用PCEA 按钮,如果产妇主诉PCEA 疼痛管理无效(感觉到中重度疼痛,VAS 评分>4 分)判断为出现爆发痛,待由麻醉医师检查镇痛泵无故障、确认硬膜外导管通畅后,需额外追加与镇痛泵中的药液6mL,观察10~15min 仍无明显改善再由麻醉科医师评估麻醉平面,无明显运动神经阻滞则再次追加镇痛泵中药液6mL。如果产妇连续2 次对补救用药无反应(VAS 评分>4分),则认为其硬膜外导管移位并剔除出研究对列,麻醉医师根据临床经验对其进行进一步疼痛管理处置。
1.3 观察指标自脉冲给药开始后30min、1h、2h、4h、6h 共5 个时间点使用冰块在双侧锁骨中线评估感觉阻滞平面(T4:乳腺线、T6:剑突、T8:肋弓下缘、T10:脐水平、T12:腹股沟韧带),记录上感觉阻滞水平(与面颊部相比仍感觉不到正常感觉的最高皮区)。如果左右相差大于2 个平面,则判断为有可能出现单侧阻滞并剔除出研究队列。为每个平面匹配一个分值来进行统计分析(T12=0,T11=1,T10=2,T9=3,T8=4,T7=5,T6=6,T5=7,T4=8),分值越高,代表阻滞范围越广。记录分娩镇痛前、脉冲给药后30min、1h、2h、4h、6h 5 个时间点宫缩时的VAS 疼痛评分。采用改良的Bromage 评分评估运动阻滞(0 分=能够抬高伸展的腿;1 分=无法抬起伸展的腿,但能够弯曲膝盖;2 分=不能弯曲膝盖但能弯曲脚踝;3 分=无法弯曲脚踝)。如果产妇因宫颈开全或紧急剖宫产等因素导致研究期短于6h,则终止评估并剔除出研究对列。以自脉冲给药开始后6h 为终点,记录爆发痛发生的情况,从镇痛泵中提取药液的用量和补救给药的总剂量,计算出每小时镇痛药的消耗量,首次按压镇痛泵的时间、按压次数,低血压的发生率(低血压定义为平均压<基础值的30%),当发生低血压时,由麻醉医师给予250mL 乳酸林格氏液快速输注和(或)5mg 麻黄碱静脉注射进行治疗。分娩结束后,询问产妇对分娩镇痛的满意度(0 分为完全不满意,10 分为完全满意)。记录总产程时间、分娩方式以及新生儿Apgar评分。
1.4 统计学分析采用SPSS 25.0 软件进行分析。符合正态分布的计量资料以±s表示,采用两独立样本t检验;非正态分布资料组间以M(Q25,Q75)表示,采用Mann-Whitney U 检验;计数资料以例(%)表示,组间比较采用χ2检验。P<0.05 表示差异有统计学意义。
2 结果
2.1 两组产妇感觉阻滞平面情况比较两组产妇所有时间点的最高阻滞平面均为T5,在研究期间的任何时间点出现T6 以上平面阻滞的例数及评分均差异无统计学意义(P>0.05)。高速组的上感觉阻滞平面为T7(T6,T7),低速组的上感觉阻滞平面中位数为T6(T6,T7),差异无统计学意义(P>0.05);与低速组相比,高速组感觉阻滞平面的分值在给药后1h、2h 明显升高(P<0.05)。见表2。
表2 两组产妇感觉阻滞平面≥T6 情况比较(±s)
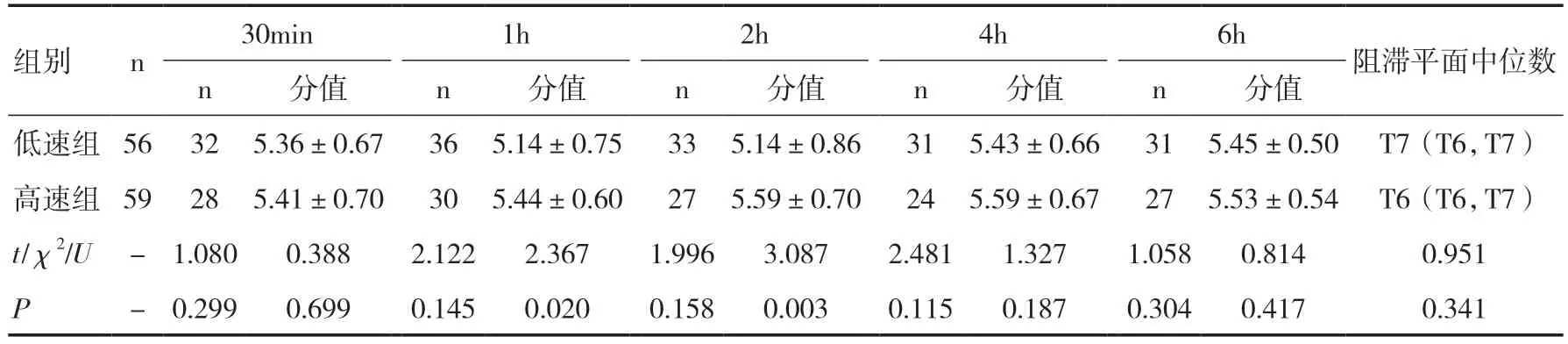
表2 两组产妇感觉阻滞平面≥T6 情况比较(±s)
2.2 两组产妇VAS 评分情况与分娩镇痛前比较,两组脉冲推注给药后30min、1h、2h、4h、6h VAS 疼痛评分均明显降低(P<0.05)。两组产妇不同时间点VAS 疼痛评分比较,差异无统计学意义(P>0.05)。见表3。
表3 不同时间点VAS 疼痛评分比较(分,±s)

表3 不同时间点VAS 疼痛评分比较(分,±s)
注:与本组分娩镇痛前比较,aP<0.05
2.3 两组产妇镇痛泵使用情况两组产妇镇痛泵首次按压时间、镇痛泵按压次数、平均每小时镇痛药使用剂量、爆发痛补救给药率比较差异无统计学意义(P>0.05)。见表4。
表4 两组产妇镇痛泵使用情况比较(±s)

表4 两组产妇镇痛泵使用情况比较(±s)
2.4 两组产妇硬膜外分娩镇痛期间各项指标比较与低速组比较,高速组低血压的总体发生率明显较高(P<0.05),两组产妇均未发生严重的运动神经阻滞(改良Bromage 评分>2 分),两组产妇的改良Bromage 评分、总产程时间、分娩镇痛满意度、分娩方式比例、新生儿Apgar 评分差异无统计学意义(P>0.05)。见表5。
表5 两组产妇硬膜外分娩镇痛期间各项指标比较(±s)
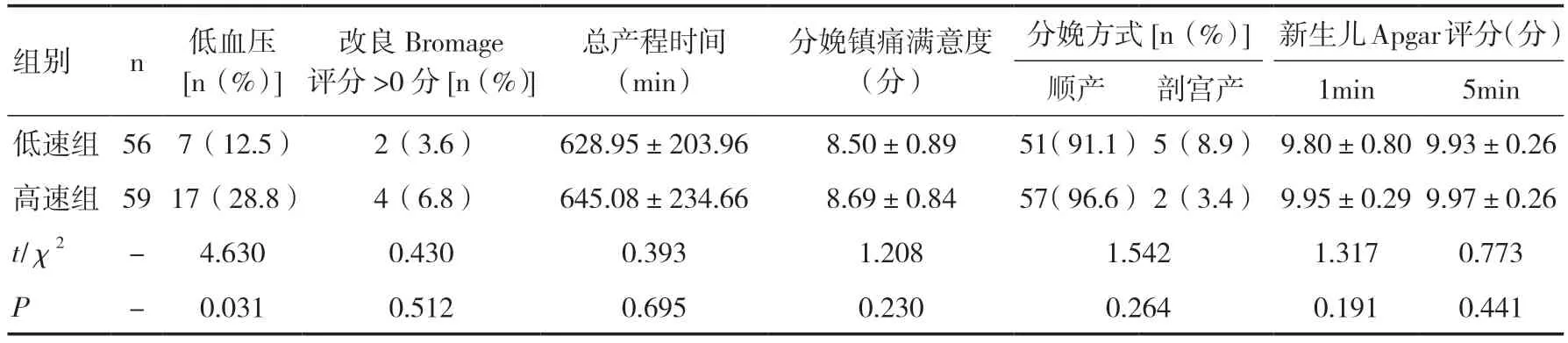
表5 两组产妇硬膜外分娩镇痛期间各项指标比较(±s)
3 讨论
2021 年中华医学会麻醉学分会产科学组发布了新版的《中国椎管内分娩镇痛专家共识》,其中硬膜外分娩镇痛增加推荐采取PIEB 联合PCEA 模式。与连续恒速输注或者恒速联合PCEA 比较,PIEB 联合PCEA 可使麻醉药物分布更广,有效性更高,是硬膜外分娩镇痛更合理的维持方式,尤其适用于产程更长的初产妇[6]。临床上研究PIEB 分娩镇痛质量主要集中在镇痛药的种类、剂量、浓度、硬膜外导管的类型(单孔与多孔)、推注速率和间隔时间等方面。本研究主要关注PIEB 推注速率和硬膜外导管类型对分娩镇痛阻滞平面和镇痛质量的影响。Klumpner 等[7]在体外研究中发现了推注速率与硬膜外导管近端产生压力之间的相关性,增加推注输送速度会导致更高的峰值压力,在封闭端多孔导管中比在开放端单孔导管中更是如此。同样,Krawczyk 等[8]报道较小的封闭端多孔导管和较快的推注输送速度会产生较高的峰值压力,其体外研究的结论认为程控间歇脉冲推注速率越快,药液扩散越广,因此感觉阻滞平面越高。因此我们假设对产妇进行较大速率推注配合多孔硬膜外导管给予的局麻药会扩散到更高的感觉平面。鉴于穿刺间隙会影响上感觉阻滞平面,本研究选择的穿刺点是通过对脊柱进行超声评估来完成的,以确保更好地进行组间比较。
本研究结果显示,与200mL/h 相比,推注速率为400mL/h 的PIEB 方案并未增加感觉阻滞水平≥T6 的概率,提示高速率的PIEB 推注在使用多孔硬膜外导管时不会获得更高的阻滞平面。然而,进一步研究分析发现,低速组感觉阻滞范围的分值低于高速组,说明低速组在阻滞高平面的时间跨度更短。低速组低血压的总体发生率较低,可能与较慢的注射速度方案有关,但不能完全排除两组间的镇痛药液在硬膜外的分布存在差异,有待进一步研究。Mazda 等[9]用于分娩镇痛的PIEB 研究比较125mL/h与250mL/h 推注速度的随机对照试验的结果与本研究类似。Oliver 等[10]在猪中观察到硬膜外广泛扩散程度与高注射压力呈正相关,因研究是在体外或动物模型中进行的,其结果不能直接应用于临床。Cardoso[11]提出了硬膜外顺应性的概念,认为硬膜外顺应性也是影响局麻药扩散的关键因素之一。Arhiptsov 等[12]报道人体上决定硬膜外镇痛上限的是高残余硬膜外压力,而不是峰值压力,这或许是体外研究和本研究结果不相一致的原因之一。此外本研究使用的加强型硬膜外导管,其构造是前段盲端封闭有3 个侧孔,在脉冲泵的高速率条件下,尖端封闭多孔导管有助于药物的显著横向扩散,理论上可覆盖更大横向的面积,而向头端扩散作用不显著,这也解释了本研究两组产妇的最高阻滞平面相似,而高速组却在部分时间段内获得更高分值的高阻滞平面。
本研究发现两组爆发痛的发生率差异无统计学意义,这与两组产妇的最高阻滞平面无差异相符合。有研究表明爆发痛的发生与镇痛不足有关,还与镇痛时宫口扩张程度、胎位、新生儿体重、麻醉医师经验等因素有关[13]。本研究显示,两组产妇每小时镇痛药使用剂量、疼痛评分、PCEA 按压次数和满意度评分差异无统计学意义,与Darás 等[14]的研究结果一致,表明高速率给药在多孔导管的配合下并不能改善分娩镇痛质量。有研究报道罗哌卡因浓度低于0.1%时运动阻滞轻微[15],可安全用于硬膜外镇痛。本研究采用0.08%罗哌卡因,浓度在安全范围内,虽然麻醉平面已达到T5,却未发生明显的运动阻滞发生。
本研究测试阻滞平面等主要指标主要集中在于分娩第一阶段。鉴于第二阶段分娩疼痛因多种混杂因素而更为复杂,且镇痛需求可能增加并改变上感觉阻滞水平,我们特意避免将主要研究指标扩大至产程的第二阶段,因此本研究具有一定的局限性,且没有观察到首次出现爆发痛的时间以及第二产程阻滞平面变化的情况;另本研究为单中心随机对照研究,样本量偏小,未来需进行多中心大样本随机对照研究。
综上所述,在三孔硬膜外导管分娩镇痛中进行高速率PIEB 给药并不能获得更高的阻滞平面,且没有改善分娩镇痛的质量,但有增加发生低血压的风险,在临床应用时需要额外关注。
