基于快速康复理念的儿童鼾症日间手术术后饮水评估流程改进的探索
2023-07-22王志玲孙子慧黄栋栋汪文娟
王志玲,孙子慧,黄栋栋,汪文娟
(东南大学医学院附属南京同仁医院 耳鼻咽喉头颈外科,江苏 南京 211102)
早期的麻醉理念认为全身麻醉(以下简称“全麻”)术后早期饮水会引起恶心呕吐,增加误吸的发生,因此传统的非肠道手术术后需禁食、禁饮4~6 h[1]。但有研究[2]指出,术后过度禁食、禁水会引起明显的口渴感和饥饿感,加重患者术后焦虑、烦躁的情绪,不利于手术创面的愈合。随着麻醉技术的发展,围术期禁食禁水管理也发生了改变,有研究[3-6]表明,全麻手术术后患儿早期开始进食,可以减少误吸、疼痛的发生,且未发生相应并发症,患儿和家属满意度提高。儿童鼾症术后早期进食可以通过吞咽动作锻炼咽缩肌功能,防止术后伤口粘连、出血,减轻患儿疼痛。2021年专家共识及麻醉指南明确提出了术前禁食禁饮时间,但对于术后开始饮水、进食时间却没有明确说明[7-8]。本研究探讨术后饮水评估流程和对应的护理措施,在保证安全的前提下指导患儿尽早饮水、进食,以促进患儿康复,现报告如下。
1 对象与方法
1.1 研究对象 2021年4月至2022年4月,采用便利抽样法选取某院收治的儿童鼾症日间手术患儿300例为研究对象。纳入标准:年龄:3~14 岁;行腺样体+扁桃体全切除手术患儿;无精神障碍及发育异常;家长及患儿同意参与研究者。排除标准:有严重消化道系统疾病患儿;有吞咽障碍、精神、心理障碍及智力低下者;家长或患儿不同意参与研究者。将300例患儿按入院组列,将奇数组列为试验组,偶数入院组列为对照组。两组患儿的性别、年龄、病情等一般资料经比较,差异均无统计学意义 (均P>0.05) ,具有可比性。本研究经医院伦理委员会批准(2022-03-013-K01),家长及患儿同意参与研究,并签署知情同意书(V1.0 2022-01-01)。
1.2 方法
1.2.1 对照组 采用全麻术后常规进食方案。(1)按传统方法进行饮食指导,全麻清醒后4 h抬高床头30°~45°或者取半卧位,协助患儿饮水,无恶心、呕吐、呛咳等不适;(2)全麻术后6 h指导患儿进米汤等温凉流质饮食。
1.2.2 试验组 实施术后早期进食方案。
1.2.2.1 干预团队的组建及分工 成立安全干预小组,成员包括耳鼻喉科主任、耳鼻喉科护士长、主治医生3名、责任护士3名、麻醉护士1名、康复师1名。其中,耳鼻喉科主任负责与麻醉科、康复科沟通协调;麻醉护士负责Aldrete评分表培训;康复师负责SSA量表的培训;主治医生和责任护士负责落实早期进食干预措施;耳鼻喉科护士长负责监督早期进食干预措施的落实。
1.2.2.2 评估工具的选择和依据 (1)麻醉苏醒评分(Aldrete评分):该评分是临床上常用的麻醉苏醒评估工具,经常作为苏醒室患者的出室标准及日间手术患者的出院标准,主要包括活动、呼吸、血氧、意识、血氧饱和度等5项评估指标,满分10分,研究表明,全身麻醉术后苏醒期患者使用Aldrete评分≥9分安全性更高[9-10]。(2)标准吞咽功能评定量表(standardized swallowing assessment,SSA)[11]:SSA评估分为3个部分:①临床检查,包括意识、头与躯干的控制、呼吸、唇的闭合、软腭运动、喉功能、咽反射和自主咳嗽,总分为8~23分;②让患者吞咽5 ml水3次,观察有无喉运动、重复吞咽、吞咽时喘鸣及吞咽后喉功能等情况,总分为5~11分;③如上述无异常,让患者吞咽60 ml水,观察吞咽需要的时间、有无咳嗽等,总分为5~12分。该量表的最低分为18分,最高分为46分,分数越高,说明吞咽功能越差。有学者[12-13]研究证明,使用SSA量表进行评估可以降低患者进食时误吸的发生,保证患者安全性。
1.2.2.3 干预方案的构建和实施 患儿主诉口干、饥饿时,开始实施。干预方案见图1。
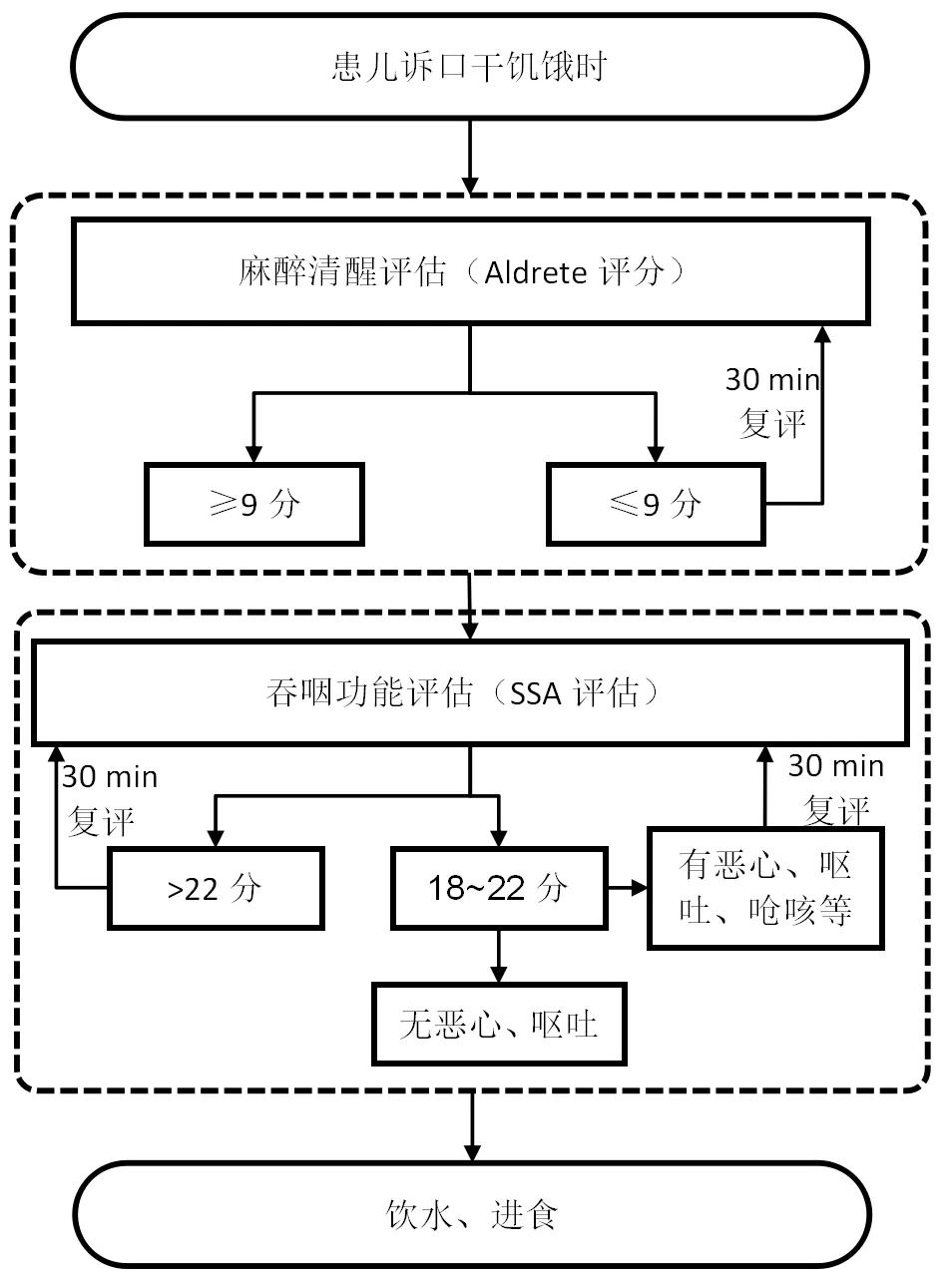
图1 患儿口干、饥饿干预方案
1.2.2.4 进食护理 进食前协助患儿取半坐卧位,先饮水30 ml,观察20 min,无不适后协助患儿进米汤、蒸鸡蛋等温凉流质或半流质饮食,进食量为平时的30%,再观察20 min,无不适即可根据患儿意愿进食到平时食量70%。进食原则:少量多餐,2次进食间隔时间2 h以上,不可过快过饱;如任何一个阶段出现呛咳、恶心、呕吐、哭闹、 误吸等不适,立刻停止进食,必要时通知主管医生处理。出院时,协助患儿家属入相关微信群,专人负责线上答疑解惑。
1.2.3 质量控制的方法 开展研究前,成立干预小组,对干预小组内的责任护士进行培训及考核,内容为Aldrete评分和SSA量表的使用。责任护士通过考核后才能对患儿进行量表的发放和测评。
1.3 评价方法
1.3.1 评价指标 (1)术后6 h患儿口渴、饥饿发生情况:由干预小组内的责任护士于患儿返回病房后6 h通过询问评估该时刻患儿的口渴/饥饿程度。采用等级评分法:0分,无口渴/饥饿;1分,稍有口渴/饥饿;2分,明显口渴/饥饿,但可以忍受;3分,非常口渴/饥饿,不能忍受或有脱水体征/有低血糖反应。评分标准为:1分为轻度;2 分为中度;3分为重度。当评分≥1分即可判断发生口渴/饥饿。(2)术后6 h患儿哭闹发生情况:由干预小组内的责任护士记录返回病房后6 h内患儿哭闹情况,判断标准为患儿哭泣、不能安静卧于病床、出现打人、不配合治疗和护理等情况。(3)术后6 h患儿恶心、呕吐发生情况:由干预小组内的责任护士记录返回病房后6 h内患儿恶心、呕吐的次数,并采用WHO恶心呕吐评级[14]评估严重程度:0级,无恶心、呕吐;1级,只有恶心,无呕吐;2级,一过性呕吐伴恶心;3级,呕吐需要治疗;4级,难控制的恶心呕吐。评分标准:1级为轻度;2、3级为中度;4级为重度。当评分≥1级即可判断发生恶心、呕吐。(4)术后6 h患儿误吸发生情况:由干预小组内的责任护士记录返回病房后6 h内患儿误吸的情况,判断标准为如吞咽中或吞咽后有刺激性呛咳、饮水或进食后出现湿性声音、唇色、面色出现发绀即可判断发生误吸。(5)术后6 h患儿日间病房模式转为常规住院模式发生情况:由干预小组内的责任护士记录术后6 h患儿办理出院或转为常规住院模式情况。(6)术后6 h患儿疼痛发生情况:由干预小组内的责任护士于患儿返回病房后6 h时采用Wong-Baker面部表情疼痛量表(Wong-Baker量表)[15],用6种面部表情从微笑-平静-哭泣来表示疼痛程度,从“无”至“疼痛剧烈”。当疼痛评分≥4分即可判断发生疼痛。(7)患儿返回病房后首次饮水时间:由干预小组内的责任护士记录患儿返回病房后6 h内首次饮水时间。
1.3.2 资料收集方法 日间手术患儿需提前预约住院,办理住院时签署知情同意,收集患儿资料,在术后回病房后患儿主诉口干、饥饿时由经过培训的干预小组内的责任护士对患儿进行Aldrete评分和SSA量表评分并记录,保留评分底根,由护士长审核后录入数据。

2 结果
2.1 研究对象的一般资料 对照组150例患儿,其中男86例、女64例,年龄(5.45±0.56)岁,试验组150例患儿,其中男72例、女78例,年龄(5.15±0.65)岁。两组患儿的年龄、性别,差异均无统计学意义(均P>0.05)。
2.2 两组患儿术后6 h口渴、饥饿、哭闹发生例数的比较 见表1。结果表明,试验组患儿相关发生率均低于对照组,差异均有统计学意义(均P<0.05)。
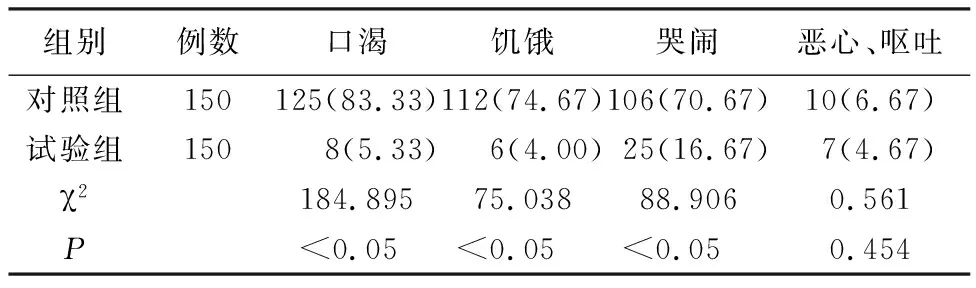
表1 两组患儿术后6 h口渴、饥饿、哭闹发生率的比较[n(%)]
2.3 两组患儿术后6 h误吸、疼痛、转为常规住院模式例数的比较 见表2。结果表明,试验组患儿相关发生率均低于对照组,差异均有统计学意义(均P<0.05)。

表2 两组患儿术后6 h误吸、疼痛、转为常规住院模式发生率的比较[n(%)]
2.4 两组患儿术后首次饮水时间以及恶心、呕吐发生率的比较 试验组患儿首次饮水时间为(0.54±0.21)h,对照组为(4.23±0.22)h,两组比较差异有统计学意义(t=56.631,P<0.05)。两组患儿进食后恶心、呕吐发生率比较,对照组发生10例(6.67%),试验组发生7例(4.67%),两组比较差异无统计学意义(χ2=0.561,P>0.05)。
3 讨论
3.1 患儿早期饮水,有助于降低误吸发生率 儿童鼾症术后因为术中麻醉气管插管,可造成呼吸道黏膜水肿、术区水肿;术中使用阿托品抑制唾液腺分泌导致分泌物及唾液的减少,从而导致患儿口渴和剧烈哭闹[3],而哭闹又会增加患儿进食时误吸的风险。本研究发现采用 Aldrete评分联合SSA量表的评估,可以指导患儿早期饮水,从而减少患儿因口渴、饥饿造成的哭闹,降低误吸的发声。本研究试验组误吸的发生明显低于对照组,差异有统计学意义(P<0.05)。
3.2 患儿早期饮水,不会增加患儿术后恶心、呕吐的发生 本研究关于两组患儿进食后恶心、呕吐发生例数,对照组发生10例,观察组发生7例,无统计学差异(P>0.05),该研究结果与覃倩等[16]骨科学龄期儿童全麻术后早期进食进水的研究结果类似。可能有以下几点原因:(1)手术未涉及腹部,早期饮水很少会导致患儿恶心、呕吐等胃肠道不良反应;(2)随着麻醉技术的进步,麻醉的安全性和可控性不断提高,且《术后恶心呕吐防治专家意见》[17]中建议术后纠正脱水和电解质紊乱,欧洲麻醉协会提出的《围手术期成人与儿童禁食禁水指南》[18]中建议术后尽早进食以促进胃肠活动,有利于减少恶心呕吐的发生;(3)患儿术后进食进水前已进行相应的安全评估。由此可见,早期进食进水不会增加患儿术后恶心、呕吐的发生。
3.3 患儿早期饮水,有助于减轻患儿及家长的负性情绪 日间手术患儿术后6 h即可办理出院,由于患儿全麻手术后口渴、饥饿、哭闹、恶心、 呕吐、疼痛等负性情绪的出现,增加了家长的焦虑程度[19]。本研究中对照组转为常规住院模式的42例中有40例是因为患儿有负性情绪,有2例是因为麻醉苏醒延迟;试验组转为常规住院模式的5例中有3例是因为麻醉苏醒延迟,有2例是因为手术回室较晚,医生建议转为常规住院模式。结果表明,试验组日间病房转为常规住院模式发生率显著低于对照组,差异有统计学意义(P<0.05)。
3.4 患儿早期饮水,有助于减少疼痛发生率 疼痛会影响患儿术后的舒适感,导致患儿烦躁及哭闹,不仅容易造成伤口出血,还会增加患儿及其家长的心理压力,降低其依从性。本研究发现,试验组疼痛发生率明显低于对照组,差异有统计学意义(P<0.05)。目前国内外针对术后早期进食进水对术后疼痛影响的相关研究相对较少,秦尚够等[20]、覃倩等[16]曾报道,早期进食进水的骨科全麻手术患儿在术后2 h疼痛评分明显低于术后常规禁食禁水4 h的患儿,与本研究结果较一致。可能与患儿早期饮水可以使咽缩肌得到很好锻炼有关。
