复发性鼻咽癌内镜挽救手术中颈内动脉出血的处理
2023-05-19张增潇于龙刚王琳颜旭东张胜男姜立伟张继生姜彦
张增潇,于龙刚,王琳,颜旭东,张胜男,姜立伟,张继生,姜彦,
(1.青岛大学附属医院 耳鼻咽喉头颈外科及鼻颅底外科,山东 青岛 266003;2.山东省耳鼻咽喉头颈外科重点实验室,山东 青岛 266003)
鼻咽癌是我国常见的头颈部恶性肿瘤,首选放射治疗。随着诊治水平的不断提高,鼻咽癌患者的预后不断改善,但仍有10%~40%的患者出现复发[1]。最新的研究表明,鼻咽癌复发与肿瘤细胞放疗抵抗有关,再程放疗预后较差[2]。近年来,鼻内镜颅底手术以其操作精细、定位准确、术野暴露良好等优势得到了快速发展,逐渐成为治疗复发性鼻咽癌的重要手段之一[3-4]。中晚期复发性鼻咽癌常比邻、侵犯或包绕颈内动脉,术中、术后一旦出现颈内动脉破裂将导致严重的并发症甚至死亡,给内镜手术带来了极大的风险与挑战。本研究旨在通过回顾性分析青岛大学附属医院耳鼻咽喉头颈外科2020年3月—2021年2月收治的2例术中发生颈内动脉破裂的复发性鼻咽癌患者的临床资料,探讨复发性鼻咽癌内镜手术中颈内动脉破裂出血的处理策略。现总结报道如下。
1 病例资料
1.1 病例1
患者孙某,男,19岁,临床诊断:鼻咽恶性肿瘤(rT2N0M0),鼻咽癌放疗后。患者8个月前因鼻咽癌于我院行根治性放疗,放疗共32次,总剂量为69.96 Gy。3个月前患者出现右侧头痛,无鼻塞、后吸性血涕等其他不适。专科检查:右侧鼻咽部、咽隐窝暗红色新生物。影像学检查:鼻咽部MRI示鼻咽顶右后壁软组织影,边界不清,病灶最长径约31 mm,侵犯右侧咽旁间隙、毗邻颈内动脉。见图1。病理活检证实为鼻咽非角化性癌。经多学科会诊后,考虑距离上次放疗不足1年,再程放疗副作用大且预后不佳,建议住院行手术治疗。入院前嘱患者行压颈试验2周,提高缺血预适应能力。入院后完善PET-CT检查,排除远处转移。行数字减影动脉造影(digital substraction angiography,DSA)检查(图2)及球囊闭塞试验(ballon occlusion test,BOT),BOT结果为阴性。术前常规与患者及家属交代病情,建议行右侧颈内动脉栓塞术后再行内镜下鼻咽肿瘤切除术,考虑到颈内动脉栓塞后可能出现的并发症,患者拒绝行颈内动脉栓塞术。
术前备血并完善其他相关辅助检查后,于杂交手术室内行电磁导航辅助鼻内镜下鼻咽肿瘤切除术,术前麻醉医师预先行深静脉置管,术中见肿瘤侵及右侧颈内动脉岩骨段,探查分离动脉表面肿瘤组织时出现颈内动脉破裂出血。发现颈内动脉出血后,助手立即以粗吸引器在一侧鼻腔持续吸引出血处,保持视野清晰,以明胶海绵填塞破损处,同时将预置于鼻旁的长纱条迅速填塞压迫颈内动脉破损处止血。麻醉医师立即充分补液并输去白红细胞悬浮液3单位,血浆400 mL。因出血汹涌,无法以肌肉浆或脂肪组织填塞止血,双极电凝也无法进行破损处的电凝止血。介入科医师紧急行DSA检查,证实右侧颈内动脉岩骨段破裂,临时阻断右侧颈内动脉后见左侧颈内动脉代偿良好,与患者家属沟通病情后,以弹簧圈将右侧颈内动脉栓塞,栓塞后见左侧颈内动脉及右侧颈外动脉均有代偿供血。栓塞后继续切除鼻咽部及咽旁间隙内残留肿瘤组织,以鼻中隔带蒂黏膜瓣行颅底修补后,患者转入ICU重症监护治疗,术后给予患者甲泼尼龙抗炎、甘露醇脱水减轻脑水肿、低分子肝素抗凝、头孢曲松钠抗感染治疗。
术后第2天患者意识清晰,四肢肌力Ⅴ级,转入普通病房,术后1周抽出鼻腔填塞物出院。定期随访,术后10个月复查MRI见图1。现术后已随访24个月,患者头痛症状消失,未出现颈内动脉栓塞后相关并发症,肿瘤无复发。
1.2 病例2
患者刘某,男,66岁,临床诊断:鼻咽颅底恶性肿瘤(rT4N0M0),放疗后颅底骨坏死,鼻咽癌放化疗后。患者10个月前因鼻咽癌于当地医院行根治性放疗+化疗,放疗总剂量为73.92 Gy,共33次,同期行DDP方案化疗3周期。1个月前出现右侧颞部、枕部间歇性钝痛,渐加重,难以忍受,伴鼻腔黄绿色脓涕,有腥臭味,于当地医院抗感染治疗,疗效欠佳。专科检查:双侧鼻腔及鼻咽部大量脓性分泌物,鼻咽部窥不清。影像学检查:鼻咽部MRI检查示鼻咽颅底占位性病变,累及右侧海绵窦、翼腭窝、翼内肌、斜坡及岩尖,包绕右侧颈内动脉,颅底广泛骨质破坏,局部可见脓液影。患者入院后完善PET-CT检查,排除远处转移。经多学科会诊后,考虑距离上次放疗不足1年,再程放疗副作用大且预后不佳,且目前存在明显颅底骨坏死,建议收入我科行手术治疗并彻底清创。入院前嘱患者行压颈试验2周,提高缺血预适应能力。入院后行DSA检查及BOT,BOT结果为阴性。因术前考虑到右侧颈内动脉被病变包绕,术中存在颈内动脉破裂出血的风险,术前常规与患者及家属交代病情,建议行右侧颈内动脉栓塞术后再行手术治疗,患者及家属拒绝行颈内动脉栓塞术。

图1 病例1鼻咽恶性肿瘤手术前后MRI检查 a、b:肿瘤侵犯右侧咽旁间隙,毗邻右侧颈内动脉; c、d:术后10个月复查
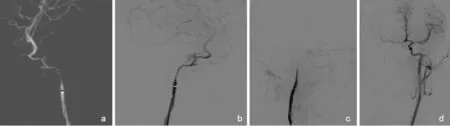
图2 病例1患者术中DSA检查 a:右侧颈内动脉岩骨段破裂; b:弹簧圈栓塞右侧颈内动脉; c:右侧颈内动脉栓塞术后,远端血流中断; d:左侧颈内动脉代偿右侧颈内动脉血供 注:DSA(数字减影动脉造影)。下同。
术前备血并完善术前其他相关辅助检查后(图3),于杂交手术室行内镜下鼻咽肿瘤切除术+颅底清创术,术前麻醉医师预先行深静脉置管,术中清创后见右侧咽隐窝及蝶窦底壁红色肿物,表面溃烂,术中病理诊断为中分化鳞状细胞癌并组织坏死,开放右侧蝶窦时见窦腔内大量灰黑色血凝块及脓液,清理脓液及感染坏死组织后见颈内动脉破裂出血。随即以粗吸引器持续吸引保持视野清晰,将预置于手边的长纱条迅速填塞压迫颈内动脉破损处止血。麻醉医师立即充分补液并输去白红细胞悬浮液4单位,血浆600 mL。介入科医师紧急行DSA检查(图4)证实为右侧颈内动脉破裂孔段破裂出血,临时阻断右侧颈内动脉后可见左侧颈内动脉代偿尚可,椎-基底动脉代偿良好,与患者家属沟通交代病情后行右侧颈内动脉栓塞术,栓塞后见左侧颈内动脉及右侧颈外动脉均有代偿供血。栓塞后继续行颅底清创、脓肿引流及鼻咽颅底肿瘤切除术,术中见肿瘤侵犯右侧鼻咽、鞍旁、侧颅底、斜坡组织并广泛感染,软组织及骨坏死,右侧颈内动脉咽旁段、破裂孔段、鞍旁段及海绵窦段被肿瘤包绕,周围组织及血管壁感染坏死,血管浸于脓液中。切除肿瘤、清理脓液及病变坏死组织后,以人工硬脑膜行颅底修补后,患者转入ICU予以重症监护,予以甲泼尼龙抗炎、甘露醇脱水减轻脑水肿、低分子肝素抗凝、万古霉素联合美罗培南抗感染、生理盐水鼻咽部冲洗治疗。
术后第2天评估患者意识,仍有嗜睡,四肢肌力Ⅴ级,继续予以重症监护、抗感染、鼻腔冲洗及对症支持治疗,3 d后患者意识清晰,诉头痛较前显著减轻,在ICU抗感染治疗后转入普通病房,患者意识清晰、精神可、活动自如。病情稳定、感染控制后患者出院,术后已随访12个月(图3),患者一般情况可,未出现颈内动脉栓塞后相关并发症,肿瘤无复发。
2 讨论
复发性鼻咽癌的治疗主要包括放射治疗和手术治疗,目前越来越多证据表明,复发性鼻咽癌,特别是距初次放疗时间不足1年的复发性鼻咽癌,因肿瘤细胞的放疗抵抗,再程放疗通常预后不佳,且因放疗毒性,常导致放疗后严重并发症[5]。Liu等[6]开展的多中心、随机对照Ⅲ期临床研究显示,对于可切除局部复发性鼻咽癌(rT1~rT3期),内镜手术获得的3年总生存率、无病生存率、无局部区域复发生存率均优于调强放疗,远期不良反应发生率也低于调强放疗组,为复发性鼻咽癌的内镜手术治疗提供了临床依据。对于局部晚期复发性鼻咽癌(rT4期、部分rT3期),再程放疗通常需要较大的放疗剂量,常导致严重的并发症,严重影响患者生存质量且预后不佳[5]。Li等[7]开展的临床研究证实了内镜下鼻咽癌切除术是治疗晚期复发性鼻咽癌有效、安全的方法。随着鼻颅底外科的发展,内镜挽救手术成为此类患者可选择的治疗方案之一[8-10]。中晚期复发性鼻咽癌(rT2~rT4)由于肿瘤范围较大,常毗邻、包绕或侵犯同侧颈内动脉,彻底切除肿瘤手术过程中存在颈内动脉破裂的风险,由于颈内动脉提供了大脑约80%的血供,一旦损伤破裂,若处理不当,将造成严重的手术并发症甚至患者死亡[11]。因此,中晚期复发性鼻咽癌患者的颈内动脉处理策略是手术成功与否及疗效的重要决定因素,对手术中颈内动脉出血的预判并进行及时、合理、有效的处理能够挽救患者的生命[12]。

图3 病例2鼻咽颅底恶性肿瘤手术前后MRI检查 a~c:蝶窦右侧壁、右侧翼突、斜坡见骨质破坏,病变累及右侧海绵窦、翼腭窝、翼内肌、斜坡及岩尖,包绕右侧颈内动脉; d~f:术后12个月复查示鼻咽颅底术后改变

图4 病例2患者术中DSA检查 a:右侧颈内动脉破裂孔段破裂出血; b:弹簧圈栓塞右侧颈内动脉; c:右侧颈内动脉栓塞术后,远端血流中断; d:椎-基底动脉代偿右侧颈内动脉血供
放疗后复发性鼻咽癌内镜挽救手术相较于常规颅底手术,颈内动脉破裂风险更高,这是由于:①放疗效应造成颈内动脉壁及周围软组织瘢痕化、脆性增加,术中牵拉等操作更易造成动脉壁破裂。②中晚期复发性鼻咽癌患者癌肿组织往往已经侵蚀到周围骨质、软骨组织和软组织,斜坡、岩骨、蝶窦底等骨性组织失去原有的骨质特性,并且软组织出现瘢痕化,使之术野内无法辨别肿瘤组织和正常组织,这种放疗后产生的术野往往迫使术者采取扩大手术切除范围,磨除可疑骨质、消融去除可疑瘢痕组织以求切除彻底,但被瘢痕或复发瘤肿侵蚀的颈内动脉骨管可能也因低温等离子消融或电钻磨除而出现破损。③有时颈内动脉骨管经放疗后或者局部的坏死感染组织逐渐侵蚀,而出现假性动脉瘤,也增加了术中颈内动脉破裂出血可能[13]。④放疗后出现颅底骨坏死的复发性鼻咽癌患者,由于动脉壁及周围软组织受到炎症刺激、长期浸泡在感染、坏死组织中,导致管壁脆性增加,更易损伤出血[14]。由于复发性鼻咽癌内镜挽救手术有着更高的颈内动脉损伤风险,这就要求此类患者务必完善术前检查,做好应急预案,术中一旦损伤颈内动脉,及时、合理、有效处理。
复发性鼻咽癌术中有颈内动脉损伤风险者,完善术前相关辅助检查至关重要,包括:①鼻咽部CT平扫、颅脑三维CT平扫、鼻咽MRI平扫和动态增强扫描等影像学检查,尽可能了解肿瘤侵及的范围、与颈内动脉的关系,以制定详细的手术方案;②头颈部CT血管造影(CTA)或MRI血管造影(MRA)、DSA、BOT等相关辅助检查,以充分评估颈内动脉、椎-基底动脉血供及侧支循环情况[15-17]。若术中出现颈内动脉破裂,完备的前期检查和评估能够为手术和介入团队的应急处理策略提供必要的指导。
术前可采取如下策略对颈内动脉进行处理,以尽可能切除病变,规避颈内动脉破裂出血:①术前DSA检查及BOT显示患侧颈内动脉代偿功能良好者,可一期栓塞患侧颈内动脉,以求尽可能完整切除颈内动脉走行区域的肿瘤[18]。②BOT结果阳性者,可选择颅外内血管搭桥手术(EC-IC Bypass),重建血管代替病变侧颈内动脉血供,以求相对安全地实现肿瘤最大程度切除,改善患者预后。但此项技术操作较为复杂,在我国能开展此项技术的单位较少,且有研究显示采用血管重建和颈动脉切除辅助治疗晚期头颈部恶性肿瘤并发症高、预后差,目前仍然在临床探索阶段[19]。
术前准备包括患者准备和医疗团队准备两个方面:①对于复发性鼻咽癌毗邻、侵犯、包绕颈内动脉的患者,无论是否选择术前栓塞病变侧颈内动脉,推荐使用压颈试验提高其缺血预适应能力,嘱患者卧床后以食指、中指压迫颈总动脉第6颈椎横突,每次15~20 min增加至30 min,3~5次/d,持续2~3周,直至不出现头晕、心慌、肢体活动障碍、意识障碍等不适。通过这种反复、短暂、无创伤缺血预适应训练,能够激发人体免疫系统的应急机制,产生和释放内源性保护物质,还能促进侧支循环血液供应,能有效减轻和抵抗颈内动脉栓塞后脑组织缺氧造成的损伤[20]。②医疗团队应根据患者术前检查制定详细完备的手术方案,所有手术均应在杂交手术室完成,并术前备血,除鼻颅底团队外,还需要介入团队保驾护航,共同制定术中颈内动脉损伤后的应急预案[19]。
手术团队在术中应注意识别颈内动脉的位置,并做好损伤出血后的应对措施:①手术者术中可利用电磁导航、多普勒超声等设备探测颈内动脉的位置,识别可疑的结构;②对颈内动脉走行区进行相关操作时,应将长纱条或者碘仿纱条预置于术者容易取到的位置,并嘱助手将粗吸引器置于术野内,切忌将吸引器移出,以备颈内动脉破裂出血后保持清晰视野并紧急填塞。
颈内动脉一旦破损,可见血液自损伤处喷射而出,初期为较细血流,颜色不同于静脉血液-为鲜红色并持续性喷射。起初血管破损往往不大,出血量较小,此时要求术者、助手、麻醉师、手术护士沉着冷静,切忌因惊慌失措延误治疗。助手应将粗吸引器置于出血区域,提供良好视野。对于颈内动脉分支,如下外侧干或垂体下动脉等分支的出血,术者可及时采用双极电凝、压迫或者夹闭等方法进行有效止血。对于颈内动脉主干的破裂出血,由于血管压力较高,出血量较大,采用上述方法很难有效止血,甚至还可能因此导致颈内动脉破裂口进一步扩大,错失最佳的止血时间窗。这时手术台上助手必须使用粗的吸引器头放在颈内动脉破损处旁边进行持续性吸引,以保持清晰内镜手术视野,术者自颈内动脉破口处向周围进行严密的纱条填塞,暂时封闭颈内动脉,减少因出血过多带来的失血性休克。麻醉团队及时补充血容量,必要时及时输血治疗。随后介入团队行DSA检查,明确出血部位并评估侧支代偿情况,根据肿瘤是否侵犯颈内动脉、血管破裂的位置和大小、患者的经济能力,选择行颈内动脉栓塞术或覆膜支架置入术。介入团队完成血管内治疗后,鼻颅底团队可根据患者情况选择继续行肿瘤切除术和/或颅底重建术,但应尽可能缩短手术时间,术后转入ICU重症监护治疗。
若采用颈内动脉栓塞止血,术后应早期预防、识别颈内动脉栓塞后可能发生的脑梗死、脑水肿等并发症,及时治疗,尽可能改善患者预后。患者术后应维持相对较高的血压水平,利用“压力泵”效应促进对侧颈内动脉和/或椎-基底动脉代偿栓塞侧血供,我们推荐将患者血压维持在其基础血压稍高水平,该血压水平既能增加患者侧支循环血液供应,又能在一定程度防止血压过高造成术区出血或其他并发症,达到双向获益。若患者病情允许,应在患者清醒后及时评估患者意识、认知功能、反射及四肢肌力,应早期识别栓塞后脑梗死,常见的临床表现包括:①对侧肢体无力或麻木;②对侧面部麻木或口角歪斜;③说话不清或言语理解困难;④双眼向一侧凝视;⑤头痛、呕吐、意识障碍、抽搐等[21]。若出现上述症状,应及早行颅脑MRI平扫+DWI成像,发现早期脑梗死灶。已经明确发生脑梗死的患者,可予以扩容升压、改善微循环,脱水降颅压等治疗[22]。由于患者脑梗死灶是由于血液灌注不足造成的,而非血液黏稠度增加引起的,抗凝药物可能引起术区出血或梗死后出血转化,因此,术后早期我们不推荐使用二联或三联抗凝、抗血小板药物,可使用小剂量低分子肝素适度抗凝并预防下肢深静脉血栓。由于患者常需绝对卧床且可并发吞咽功能障碍,误吸性肺炎发生率高,一旦出现常迁延不愈甚至危及患者生命,术后应及时予以祛痰药物,定期吸痰,适当予以抑酸药物抑制胃酸分泌,预防误吸性肺炎的发生。定期复查颅脑MRI平扫,了解患者恢复情况,待病情平稳后,可转入康复科进一步治疗。
颈内动脉破裂出血是复发性鼻咽癌内镜挽救手术最严峻的挑战,尤其对于中晚期复发性鼻咽癌,术前须进行充分的病情评估、加强多学科的交流合作、做好颈内动脉出血的应急预案。一旦术中颈内动脉破裂,通过及时、有效的处理,一般能妥善止血、保障患者的生命安全。开展内镜鼻咽癌挽救手术风险较高,一旦出现相应并发症,若处理不当,可能造成严重的后果甚至患者死亡。因此要有技术高超、经验丰富、有较强决断力的术者、先进的手术设备、成熟的多学科团队和完备的应急预案,以应对颈内动脉破裂出血等术中并发症。
