基于动脉自旋标记成像技术探讨支气管肺发育不良对早产儿脑血流量影响的前瞻性研究
2023-03-02张晨李文丽陆林朱楚秦璠玥苑孟杰薛倩茹徐发林
张晨 李文丽 陆林 朱楚 秦璠玥 苑孟杰 薛倩茹 徐发林,3,4
(1.郑州大学第三附属医院新生儿科,河南郑州 450052;2.郑州大学第三附属医院放射科,河南郑州 450052;3.河南省儿科疾病临床医学研究中心,河南郑州 450052;4.郑州大学先进医学研究中心,河南郑州 450052)
随着围生医学的发展和新生儿重症救治水平的提升,胎龄(gestational age,GA)32周以下极早产儿的存活率显著升高,但其神经损伤和发育障碍的发生风险仍较高。大多数极早产儿生后伴有不同程度的呼吸系统疾病,需要长时间的氧疗和辅助通气,极易并发支气管肺发育不良(bronchopulmonary dysplasia,BPD),中国新生儿协作网数据显示我国2019年GA<32周早产儿BPD的发生率为29.2%[1]。BPD是一种与肺部发育不成熟相关的炎症性疾病,是导致神经发育障碍的独立危险因素[2],长期随访发现高达一半BPD患儿神经系统发育迟滞[3]。Neubauer等[4]研究表明BPD能够使大脑结构成熟过程发生延迟,Lee等[5]应用弥散张量成像技术评估早产儿大脑发育情况,发现与非BPD患儿相比,纠正胎龄足月时BPD患儿脑白质体积更小。然而目前关于BPD对早产儿大脑皮质发育影响的研究尚少,且缺乏脑血流灌注量方面的研究。
脑血流量(cerebral blood flow,CBF)提供大脑成熟所需的氧气和营养物质,与大脑的新陈代谢相关。动脉自旋标记(arterial spin labeling,ASL)成像技术作为一种安全、无创的灌注成像技术,可以非侵入性地获得大脑各个区域的CBF值[6]。本研究旨在应用ASL成像技术测量的CBF值评估BPD早产儿生后早期大脑皮质局部脑血流灌注情况,为BPD对大脑成熟度的影响提供新的证据,同时也为早产儿神经发育远期影响的随访提供新方向。
1 资料与方法
1.1 研究对象
采用前瞻性研究方法,选取2021年8月—2022年6月在郑州大学第三附属医院产科出生并转入新生儿科的90例早产儿作为研究对象,纳入标准:(1)GA<32周,出生体重(birth weight,BW)<1 500 g;(2)于纠正胎龄35~40周完成头颅磁共振成像(magnetic resonance imaging,MRI)及ASL检查。排除标准:(1)先天性颅脑发育畸形者;(2)中枢神经系统感染者;(3)头颅MRI及ASL检查时存在院内感染或肺部感染者;(4)围生期有重度窒息者;(5)Ⅲ~Ⅳ级颅内出血者;(6)患染色体病、先天遗传代谢性疾病者[7]。本研究通过郑州大学第三附属医院医学伦理委员会批准(2022-126-01号),受试新生儿监护人均知情同意,并签署知情同意书。
1.2 分组
依据2018年美国国立儿童健康与人类发展研究所修订的BPD定义[8]:GA<32周的早产儿,伴有影像学证实的持续性肺实质病变,纠正胎龄36周时至少连续3 d需要一定的呼吸支持和吸入气氧浓度才能维持动脉血氧饱和度(oxygen saturation,SaO2)为0.90~0.95。根据是否诊断为BPD分为BPD组和非BPD组。
1.3 资料收集
收集以下临床资料:(1)早产儿基本情况及母孕期情况:GA、BW、性别、出生方式、单胎、小于胎龄儿、1 min Apgar评分、最近一次红细胞压积 (hematocrit,HCT)、肺表面活性物质(pulmonary surfactant,PS)应用情况、辅助通气时间、头颅MRI检查时纠正胎龄和日龄、妊娠期高血压疾病、急性绒毛膜羊膜炎、胎儿窘迫、胎膜早破等情况;(2)早产儿并发症情况:新生儿坏死性小肠结肠炎(neonatal necrotizing enterocolitis,NEC)、早产儿视网膜病(retinopathy of prematurity,ROP)、动脉导管未闭(patent ductus arteriosus,PDA)、晚发型败血症、Ⅰ~Ⅱ级颅内出血、早产儿脑白质损伤。早产儿并发症诊断均参考第5版《实用新生儿学》[9]。
1.4 头颅MRI检查及ASL图像采集与处理
两组早产儿均于纠正胎龄35~40周完成头颅MRI及ASL检查。患儿镇静(静脉注射苯巴比妥钠5 mg/kg)熟睡后评估患儿面色、呼吸等生命体征平稳,并监测SaO2在90%以上,检查过程中连接指脉氧监测仪监测SaO2,若SaO2<90%停止常规头颅MRI及ASL检查。应用GE SIGNA Pioneer 3.0 T MRI扫描仪,扫描时将受试者头部摆正,对所有早产儿均进行头颅常规MRI(T1加权成像、T2加权成像、液体抑制反转恢复序列、弥散加权成像)及3D-ASL检查轴位扫描。ASL扫描包括Ax-T2CUBE脑结构像和3D-ASL两部分。Ax-T2CUBE脑结构像用于观察脑形态结构,3D-ASL需与Ax-T2CUBE脑结构像图像融合。两次扫描均覆盖全颅,纯轴位扫描。Ax-T2CUBE序列:重复时间5 002 ms,回波时间98.4 ms,层厚2.0 mm,层间隔1 mm,矩阵220×220,激励次数 2,层数144,视野240 mm×316 mm,扫描时间3 min 40 s。3D-ASL采用SE SPIRAL序列,定位线复制Ax-T2CUBE序列,纯轴位扫描,重复时间4 650 ms,回波时间10.86 ms,层厚4.0 mm,层间隔4.0 mm,矩阵512×512,激励次数3,层数72,视野240 mm×316 mm,标记后延迟时间为2.0 s[6],扫描时间4 min 10 s。通过ADW 4.7工作站进行后处理,使用Ready View软件进行上述两种图像融合,得到色彩分明的伪彩图。手动在融合图像上选择感兴趣区(region of interest,ROI),包括大脑皮质区域(额叶、颞叶、顶叶、枕叶)及在新生儿期代谢较活跃的深部灰质(丘脑和基底神经节)。勾画时使用圆形测量工具,左右两侧对称,勾画层面的选择以清晰显示各ROI为准,每个ROI大小控制在(10±2)mm2,每次测量置于ROI的正中部位,测量3次后取平均值,如图1所示。
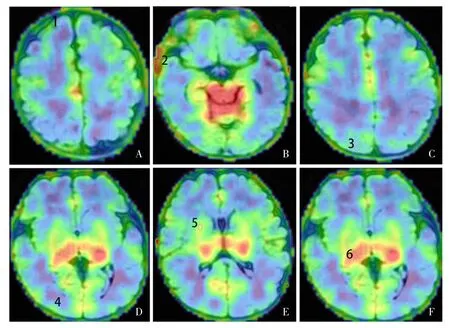
图1 ASL图ROI的选取 A~F为ASL彩色编码图,红色区域代表血流量高,蓝色区域代表血流量低。各数字代表相应部位的ROI:1.额叶皮质;2.颞叶皮质;3.顶叶皮质;4.枕叶皮质;5.基底神经节;6.丘脑。
1.5 统计学分析
应用SPSS 26.0软件进行数据处理。正态分布的计量资料用均数±标准差(±s)表示,组内不同ROI左右两侧CBF值的比较采用配对t检验;不符合正态分布的计量资料采用中位数(四分位数间距)[M(P25,P75)]表示,组间比较采用Mann-WhitneyU检验;计数资料以例数和百分率(%)表示,组间比较采用χ2检验或连续校正χ2检验。采用多元线性回归模型分析BPD对不同ROI的CBF值的影响(控制GA、性别、日龄及头颅MRI检查时患儿的生长发育情况)。P<0.05为差异有统计学意义。
2 结果
2.1 两组早产儿基本资料比较
与非BPD组早产儿相比,BPD组早产儿1 min Apgar评分更低,辅助通气时间更长,头颅MRI检查时纠正胎龄和日龄更大,胎儿窘迫发生率更高,差异存在统计学意义(P<0.05);但两组早产儿GA、BW、性别、出生方式、单胎、小于胎龄儿、最近一次HCT、PS应用情况、头颅MRI检查时BW、头颅MRI检查时头围、头颅MRI检查时宫外发育迟缓情况、头颅MRI检查时吸氧情况、母孕期情况等方面比较差异均无统计学意义(P>0.05)。见表1。

表1 BPD组与非BPD组早产儿基本资料比较
2.2 两组早产儿并发症比较
两组早产儿NEC、ROP、PDA、晚发型败血症、Ⅰ~Ⅱ级颅内出血、早产儿脑白质损伤的发生率比较差异均无统计学意义(P>0.05),见表2。
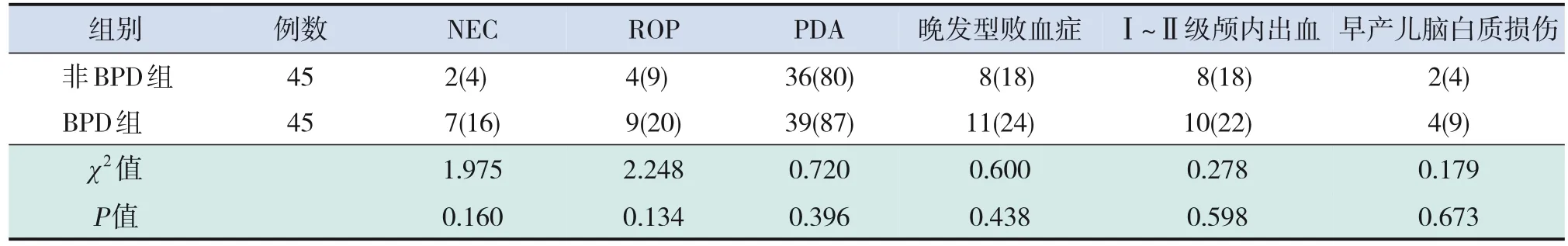
表2 BPD组与非BPD组早产儿并发症比较 [例(%)]
2.3 两组早产儿组内左右两侧ROI的CBF值比较
两组早产儿不同ROI的左右两侧CBF值差异均无统计学意义(P>0.05),见表3。
表3 两组早产儿各ROI的左右两侧CBF值比较 [±s,mL/(100 g·min)]

表3 两组早产儿各ROI的左右两侧CBF值比较 [±s,mL/(100 g·min)]
注:[BPD]支气管肺发育不良。
2.4 BPD对不同ROI的CBF值的影响
通过控制患儿GA、性别、日龄及头颅MRI检查时生长发育情况等影响,发现BPD组左右两侧额叶、颞叶、顶叶、枕叶、基底神经节、丘脑的CBF值仍高于非BPD组,差异有统计学意义(P<0.05),见表4。
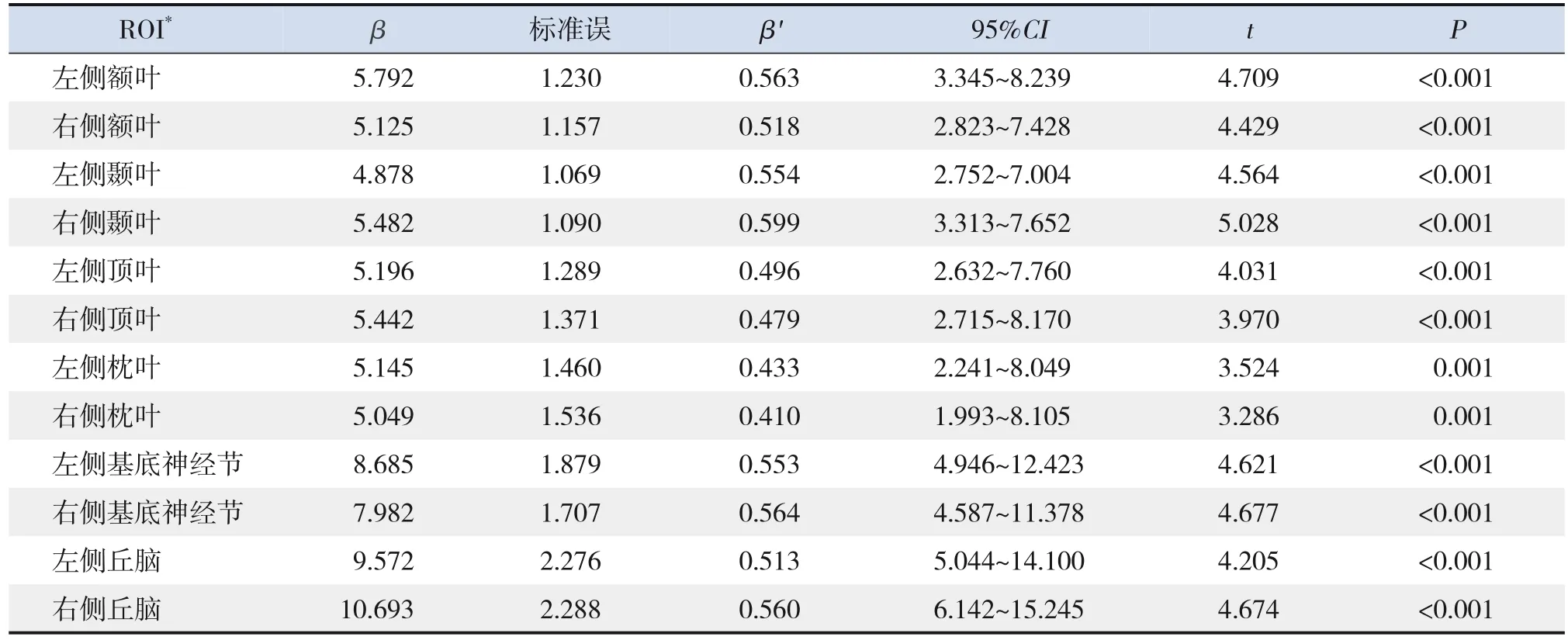
表4 BPD对早产儿各ROI的CBF值影响的多元线性回归结果
3 讨论
BPD是早产儿最常见的严重慢性肺部疾病,其临床表现主要为对机械通气及氧气长期依赖。BPD患儿出院后容易反复下呼吸道感染、再入院率高,且大多患儿远期遗留认知障碍、视听觉障碍、计算力差等不良神经发育结局,严重影响患儿的生存质量[10-11]。大脑皮质参与记忆、计算等认知活动,其发育障碍与不良神经发育结局有关[12]。本研究显示,BPD组早产儿大脑皮质的CBF值为18.50~19.50 mL/(100 g·min),深部灰质的CBF 值为 29.66~36.49 mL/(100 g·min),均高于非BPD组早产儿的CBF值。同时,BPD组早产儿窒息及胎儿窘迫发生率更高,辅助通气时间更长。
CBF值的高低受围生期多种因素影响,如GA、性别、HCT、早产儿脑白质损伤、头颅MRI检查时状态、头颅MRI检查时纠正胎龄和日龄等[7,13]。本研究两组早产儿头颅MRI检查时均处于镇静状态,对GA、BW、性别、HCT、早产儿脑白质损伤进行统计,差异均无统计学意义,故排除了上述因素的影响。本研究进一步将患儿的GA、性别、日龄及头颅MRI检查时生长发育情况纳入多元线性回归模型中,发现BPD与CBF值仍有相关性。
局部CBF的变化反映了大脑的成熟过程。本研究两组早产儿头颅MRI常规序列发现的脑损伤发生率差异无统计学意义,但BPD组左右两侧额叶、颞叶、顶叶、枕叶的CBF值均高于非BPD组,这提示BPD使早产儿大脑皮质的成熟过程发生了改变。Kline等[14]应用T2加权成像技术研究94例早产儿和46例足月儿,发现BPD患儿大脑皮质表面积减少,提示BPD患儿大脑皮质成熟延迟,本研究结果与之一致。既往本课题组应用弥散张量成像技术评估BPD患儿脑白质发育情况,发现BPD组内囊后肢、胼胝体压部、枕叶白质、小脑、大脑脚各向异性分数值低于非BPD组[15]。Bouyssi-Kobar等[16]应用静息态MRI研究66例早产儿和66例足月儿的皮质及皮质下区域产生的相关血流动力学活动,发现BPD能降低脑网络功能整体效率,并增加其路径长度。
本研究发现两组早产儿深部灰质的CBF值高于大脑皮质的,这与早产儿脉管系统的发育过程及脑部解剖结构有关。大脑发育始于胚胎早期,妊娠24~28周主要是在基底神经节区完成动脉发育,最后则是在皮质完成动脉发育,且基底神经节及丘脑周围毛细血管网丰富。同时,本研究发现两组早产儿左右两侧CBF值差异均无统计学意义,说明了CBF平均分布在左右两侧脑组织中,这与Bouyssi-Kobar等[7]研究一致。
BPD由氧中毒、气压伤或容量伤,以及感染或炎症等多种因素引起,其中肺发育不成熟,急、慢性肺损伤及损伤后异常修复是引起BPD的关键环节。胎儿窘迫及窒息均可导致低氧血症的发生。当大脑处于缺氧状态时,为了维持神经元的代谢,局部大脑皮质通过释放腺苷、前列腺素等物质舒张血管,并促使低氧诱导因子-1表达增加,进一步上调血管内皮生长因子的表达,使大脑皮质毛细血管密度增加[17]。此外,长时间的辅助通气、不稳的正压给氧更容易造成肺损伤。肺损伤可以诱导大脑皮质的肿瘤坏死因子-α、白细胞介素-1β、白细胞介素-6和白细胞介素-10等促炎细胞因子表达增加[18],这些促炎细胞因子通过舒张血管,增加内皮细胞通透性使血管痉挛[19-20],进而促使大脑皮质的血液流速增加。
本研究属于前瞻性研究,利用ASL成像技术安全、无创的优点,定量测量大脑皮质各个区域的CBF值,但仍有一定的局限性。首先,本研究属于初步探索性研究,样本量小;其次,局部CBF的改变对BPD早产儿神经发育结果的预测价值尚不清楚,需要进行远期随访。
综上所述,BPD早产儿局部大脑皮质的脑血流量增加,可能与前期缺氧、较长时间辅助通气有关,但其与远期神经预后的关系尚需进一步研究。
志谢:感谢郑州大学第三附属医院放射科赵俊峰医师、孟方方医师对本研究提供的指导与帮助。
利益冲突声明:所有作者均声明不存在利益冲突。
