阴道超声联合腹部B超对宫外孕的诊断价值
2023-01-05顾琼
顾琼
常熟市第一人民医院超声科,江苏常熟 215500
临床中宫外孕是受精卵着床在女性宫腔外的一种异常妊娠疾病,现阶段,临床多见的异常妊娠部位便是输卵管宫腔或输卵管四周其他组织,因异常妊娠所致的炎症会影响女性宫腔的通畅程度,阻碍女性孕卵正常运行,使受精卵停留、着床甚至发育在女性输卵管内,从而增加患者流产或者破裂风险,最终导致妊娠失败,对女性尤其是育龄期女性的身心健康产生较大不良影响,临床非常重视宫外孕的科学诊断[1-2]。然而通常情况下,异位妊娠部位相对隐蔽,如果不采用有效的诊断方式,很容易延误患者病情而引起异位妊娠破裂,引起患者反复剧烈腹部疼痛和阴道出血症状,病情严重亦可导致患者休克,所以临床需要通过有效的诊断手段进行科学病情判断,为患者提供有价值的治疗方案,维护患者生命安全。腹部B超与阴道超声都是临床经常应用的宫外孕诊断途径,但是这两种诊断方式各具优势,使临床诊断结果具有一定的差异性。腹部B超可以扫描出宫外孕患者整个子宫腔状况,穿透力强,对患者腹腔内积液状况的反映性较为准确,因受到脂肪、积气等因素的影响,临床误诊率较高,使单一应用的价值较低[3]。经阴道超声可清晰展示女性盆腔内各器官组织结构,无需对机体膀胱进行充盈,可良好地诊断异常妊娠与正常妊娠和妇科疾病[4]。两种诊断方式联合应用在宫外孕诊断中可大大提高诊断价值。为了进一步探讨阴道超声联合阴道超声的宫外孕诊断应用价值,本文选取2020年1—12月常熟市第一人民医院收治的50例宫外孕患者为研究对象,现报道如下。
1 资料与方法
1.1 一般资料
选取本院门诊进行治疗的50例宫外孕患者为研究对象,均为女性。患者年龄22~35岁,平均(26.75±3.12)岁;停经时间31~52 d,平均(40.42±1.98)d;初产妇30例,经产妇20例。本研究经医学伦理委员会审核通过。
1.2 纳入与排除标准
纳入标准:①患者认可参与研究,家属知情同意;②无器质性病变患者;③尿液人体绒毛膜促性腺激素(human chorionic gonadotropin,HCG)检查结果为阳性,且伴有不同程度的阴道不规则出血、下腹部坠胀、腹痛症状;④病理学诊断确诊为宫外孕患者。
排除标准:①精神疾病患者;②肝肾功能障碍患者。
1.3 方法
所有患者均接受腹部B超诊断与阴道超声诊断。首先,所有患者接受腹部B超诊断,检查前需要告知患者多饮水,充分憋尿,确保自身膀胱保持充盈,协助患者仰卧,设置超声诊断仪的腹部探头频率至3.5~5.0 MHz,对患者腹部实施纵向、横向、斜切面全面扫查,重点扫查患者子宫及其附件区域,判断有无妊娠囊与异常包块,注意在扫查患者盆腔、腹部与肝肾部位时,定要对液性暗区有无出现进行观察。
待完成腹部B超诊断,所有患者给予经阴道超声诊断,此时,无需告知患者饮水憋尿,排空膀胱,协助患者取膀胱截石位,更改超声探头频率为5.0~8.0 MHz,并在探头上套好一次性避孕套,缓慢置入到患者阴道内部,同样多个切面对患者子宫、子宫内膜厚度、盆腔及其附件区域进行观察,记录检查结果。但要注意所有患者的检查结果都需由科室经验丰富的医师完成。
1.4 观察指标
分析患者宫外孕检查结果,并比较腹部B超、经阴道超声及二者联合诊断的诊断准确率、灵敏度、特异性。特异性=真阴例数/(真阴例数+假阳例数)×100.00%;灵敏度=真阳例数/(真阳例数+假阴例数)×100.00%。
1.5 统计方法
采用SPSS 20.0统计学软件处理数据,计数资料用[n(%)]表示,采用χ2检验,P<0.05为差异有统计学意义。
2 结果
相较腹部B超和经阴道超声,二者联合诊断准确率、灵敏度与特异性更高,差异有统计学意义(P<0.05)。见表1。
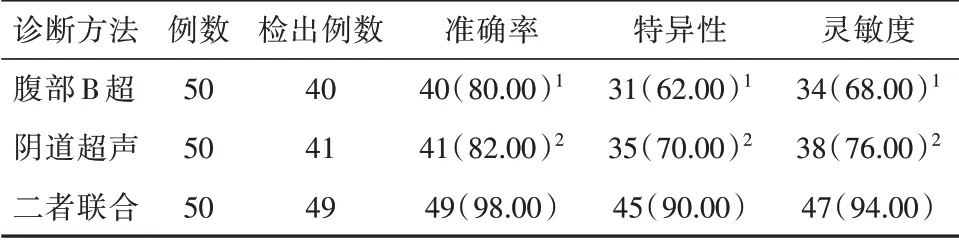
表1 腹部B超、阴道超声与二者联合诊断宫外孕的结果比较[n(%)]Table 1 Comparison of results of abdominal B-ultrasound,vaginal ultrasound and their combined diagnosis of ectopic pregnancy[n(%)]
3 讨论
近些年,我国异位妊娠患者发病人数越来越多,虽手术治疗的效果非常确切,但术后很容易发生并发症,甚至会在一定程度上影响患者的生育能力,所以部分患者会选择保守治疗,尤其是育龄期女性。对于异位妊娠的发生原因,临床认为输卵管炎症是主要的致病因素,其最重要的高危因素是流产史[5],流产与破裂前不会出现明显症状,偶见阴道少量流血、停经、腹痛症状,一旦破裂或流产,便会引发剧烈的疼痛感,阴道出血明显,且病情易反复,严重亦可造成患者休克,所以临床需要加强重视。
异位妊娠破裂前,并无突出性临床征兆,虽当前临床治疗效果较好,但如果未对患者异位妊娠情早期诊断,则难以提供良好的治疗方案,更难以保障患者生命安全。有调查显示:所有妊娠女性中,异位妊娠患者大约占0.5%~1.0%[6]。另有报道称,97.50%的异位妊娠患者发病部位在于输卵管,且多见于壶腹部与峡部,0.7%的患者发病于卵巢,1.8%的患者发病于腹腔等其他部位[7]。输卵管炎症、输卵管发育不良、输卵管功能异常、受精卵游走都是输卵管妊娠常见病因[8-9]。
据相关资料显示:腹部B超应用在停经42 d后的患者中,妊娠囊的临床诊断率会更高,但会延长患者诊断时间,增加患者宫外孕破裂出血风险,而经阴道超声诊断可提前诊断时间,增加诊断准确性[10]。经阴道超声诊断过程中,所应用的诊断探头频率较高,会增加临床分辨能力,如果患者症状不典型或者确诊难度高,需要同时给予腹部B超诊断,良好弥补单一诊断的不足之处,降低临床误诊与漏诊机会,为后期临床制订治疗方案提供有价值的参考依据[11]。腹部B超可以对宫外孕患者实际状况进行清晰显示,即使在不转换探头情况下,也可以清楚探查患者间隙部位,例如脾肾隐窝与肝肾隐窝。相较之,经阴道超声诊断的探头频率除较高外,还可紧贴患者阴道穹隆和宫颈,盆腔脏器处在声束近区,有助于清晰展现患者盆腔器官声像图,完好且清晰地显示出宫外孕患者子宫及其附件区状况[12]。经阴道超声技术可以清楚观察到患者子宫脱膜结构,增强临床对异位妊娠囊的定位水平,尤其是在早期诊断输卵管妊娠患者中,具有更高的敏感性。女性盆腔中的混合包块一直都是宫外孕影像学诊断的重要超声特征,但是这种包块常常出现在女性盆腔内部,若宫外孕患者孕囊已经破裂,甚至出现流产现象,此时应用阴道超声诊断,并不会在宫腔中发现任何妊娠囊,而是在宫旁发现边界模糊、回声不均匀的混合型包块,亦可根据超声图像中的内膜增厚征象而加以科学判断,从而在很大程度上显著提高临床诊断准确性[13]。然而如果临床遇见尚未破裂或者流产的宫外孕患者,此时临床应用腹部超声诊断,临床误诊概率较高,这是因为腹部超声诊断过程中,所应用的探头频率较低,患者盆腔深部存在异位孕囊,加上子宫后位与腹部脂肪的干扰,所以增加了临床误诊率[14]。除此之外,经阴道超声技术诊断过程中,需要把超声探头放置于患者阴道内部,不仅增加患者感染引起盆腔炎的风险,还不利于经期女性诊断应用,与此同时,经阴道超声技术较腹部超声诊断的远场地显示效果并不高,难以有效且清晰观察到偏高区域的肿物,使得临床应用受到限制。鉴于此,临床应用联合诊断的方法,会显著提高临床诊断准确。
腹部B超用于女性子宫腔外,有较高的腹部穿透能力,有利于大面积对患者子宫状态进行详细扫查,准确反映出宫外孕患者腹腔内部积液状态,但易受到肠道积气、脂肪与膀胱充盈状态的干扰性,部分情况无法展示宫外孕患者子宫及其附件状态,增加临床诊断误诊和漏诊概率,与此同时,腹部B超往往需要患者停经一个半月左右才可进行孕囊的检查工作,会在一定程度上延误患者的临床诊断时效,增加患者不良后果的发生风险[15]。阴道超声有助于临床医师观察到肠道积气或者脂肪较多宫外孕患者的宫腔及其附件状况,相比于腹部B超,该种技术所获取的影像学资料更多,有助于临床医师仔细观察宫外孕患者真假孕囊、附件包块和盆腔积液性质,进一步提高临床检出情况,与此同时,经阴道超声诊断技术在扫描前,并不需要患者过度饮水充盈膀胱,患者痛苦性较小[16-17]。另外,经阴道超声诊断技术不易遭受患者腹部脂肪的影响,不会增加临床漏诊率,但部分情况下可能难以有效查探孕囊,偶尔发生临床误诊或漏诊现象。本研究结果显示:经阴道超声与腹部B超联合诊断准确率为98.00%、特异性为90.00%、灵敏度为94.00%,高于单一阴道超声诊断(82.00%、70.00%、76.00%)和腹部B超诊断(80.00%、62.00%、68.00%)(P<0.05)。说明在临床诊断宫外孕过程中,应用腹部B超与阴道超声都可进行诊断,而经阴道超声诊断有效性较强,但实际诊断中,如有必要可通过联合诊断的方法来提高临床诊断准确性。在任雪梅[18]研究报道“联合诊断准确率(100.00%)、灵敏度(97.00%)、特异度(98.98%)高于单一诊断(P<0.05)。与本文研究结果一致。
综上所述,阴道超声联合腹部B超对宫外孕的临床诊断价值更高,可保证临床诊断的准确性,为后期临床治疗方案的确定提供重要参考依据,是理想的诊断手段。
