宫腔镜电切术与宫腔镜下刮宫术治疗子宫内膜息肉的疗效对比分析
2022-12-22刘卫红
刘卫红
(濮阳县人民医院,河南 濮阳 457100)
子宫内膜息肉(EPs)是由于子宫内膜长期受雌激素作用引起向子宫腔内突起的良性局限性增生[1]。治疗原则主要为对症处理、切除病灶、预防高危风险因素、防治复发及恶变[2]。随着宫腔镜技术的发展,宫腔镜下取EPs,结合病理学检验,已是目前诊断息肉的金标准[3]。EPs手术治疗方式包括宫腔镜下刮宫术(D&C)及宫腔镜下电切术(TCRP)等。本文对比分析了两种手术方式对EPs患者的疗效,现报道如下。
1 资料与方法
1.1 一般资料
选择本院2020年5月至2021年3月收治的EPs患者72例,按照治疗方案不同分为电切术组37例(行TCRP术)和刮宫术组35例(行宫腔镜下D&C术)。电切术组:年龄(32.65±8.57)岁;病程(3.74±0.68)年;息肉类型:单发息肉20例,多发息肉17例;最大息肉直径(1.52±0.24)cm。刮宫术组:年龄(32.45±8.75)岁;病程(3.68±0.74)年;息肉类型:单发息肉19例,多发息肉16例;最大息肉直径(1.54±0.31)cm。两组一般资料比较,差异无统计学意义(P>0.05),具有可比性。纳入标准:(1)临床确诊为EPs[4];(2)既往未经过激素类药物治疗;(3)术前常规生化检查结果无异常;(4)年龄22~45岁。排除标准:(1)合并子宫肌瘤、子宫内膜异位症、子宫腺肌病、功能性子宫出血等其他相关疾病;(2)合并高血压、糖尿病等心血管系统疾病;(3)合并肝肾功能严重不全;(4)治疗期间有感染性疾病且未得到及时控制者。
1.2 方法
两组术前均完善相应检查,包括白带常规、血常规、凝血功能、肝肾功能、感染性疾病免疫6项等。于患者月经干净后第4~7天进行手术。术前禁饮禁食,术前1h舌下含服米索前列醇400μg,采取多普勒超声诊断仪进行术中监护。两组均给予全麻麻醉,取膀胱截石位消毒外阴,置入扩阴器暴露阴道及宫颈,常规消毒阴道宫颈,采用德国奥林巴斯宫腔镜和膨宫机,选择5%葡萄糖溶液为膨宫液,膨宫压力设置为12~15kPa,膨宫液流速设置为110mL/min。探明宫腔深度,逐步扩张宫颈管,缓慢置入宫腔镜,按顺序探查宫颈管、宫腔、宫底、双侧宫角。确认患者EPs位置、大小、数目。刮宫术组采取宫腔镜下刮宫术(D&C)进行EPs治疗,使用卵圆钳钳取息肉,确认息肉均钳取后,使用相应型号刮匙行D&C;而电切术组采取TCRP,通过宫腔镜下环状电极电切处理息肉基底部,电凝功率设置为50~70W,电切功率为80~100W,后用相应刮匙行全面D&C。术后将息肉组织及内膜组织送病理学检查,予以抗炎对症治疗3d,嘱患者保持清淡饮食,注意休息。
1.3 观察指标
(1)手术情况。比较两组手术时间、术中出血量、住院时间。(2)两组术后6个月月经情况和术后12个月复发率差异。以月经周期恢复且经血量正常为月经恢复正常,评价月经正常率。(3)术后并发症发生率。(4)子宫内膜厚度。于手术前及术后6个月分别行阴道超声检查,比较两组术前及术后6个月子宫内膜厚度变化。(5)性激素水平。于手术前及术后6个月分别使用化学发光法检查两组卵泡刺激素(FSH)、黄体酮激素(LH),比较两组性激素水平变化。
1.4 统计学方法
2 结果
2.1 手术情况
电切术组手术时间大于刮宫术组,住院时间短于刮宫术组,但差异无统计学意义(P>0.05);电切术组术中出血量少于刮宫术组,差异有统计学意义(P<0.05)。见表1。
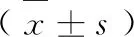
表1 两组手术情况比较
2.2 月经恢复情况及复发率
术后6个月回访患者月经恢复情况,电切术组月经正常率为83.78%(31/37),刮宫术组月经正常率为62.86%(22/35);电切术组月经正常率大于刮宫术组,差异有统计学意义(χ2=4.055,P=0.044)。术后回访12个月,电切术组复发3例,复发率8.11%(3/37),刮宫术组复发10例,复发率28.57%(10/35);电切术组复发率低于刮宫术组,差异有统计学意义(χ2=5.090,P=0.024)。
2.3 术后并发症发生率
电切术组术后发生尿潴留2例,并发症发生率5.41%(2/37);刮宫术组术后发生宫颈黏连3例、尿潴留3例、宫腔感染2例,并发症发生率22.86%(8/35);两组术后并发症发生率比较,差异有统计学意义(χ2=4.580,P=0.032)。术后并发症均予以对症处理,经治疗后改善。
2.4 子宫内膜厚度
两组术前子宫内膜厚度差异无统计学意义(P>0.05)。术后6个月时,两组子宫内膜厚度均较手术前降低,且电切术组子宫内膜厚度小于刮宫术组,差异均有统计学意义(P<0.05)。见表2。

表2 两组子宫内膜厚度比较
2.5 性激素水平
手术前,两组FSH、LH差异无统计学意义(P>0.05)。手术后6个月,两组FSH、LH均小于手术前,且电切术组FSH、LH小于刮宫术组,差异均有统计学意义(P<0.05)。见表3。
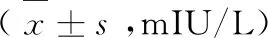
表3 两组性激素水平比较
3 讨论
EPs是由于子宫内膜腺体、间质及血管异常增生形成突出于宫腔的单发或多发出现的赘生物[5],既往常采取D&C进行治疗,但该术式对人体创伤较大,恢复时间较长,而TCRP能显著降低手术创伤。本文结果显示,电切组住院时间短于刮宫术组,但差异无明显差异,考虑为本研究样本量较小,有待日后扩充样本量进一步研究探讨。本文结果还显示两组手术时间无明显差异,说明TCRP操作便捷,与D&C手术时间相差不大。本文中可见电切术组术中出血量和术后并发症发生率均低于刮宫术组,究其原因,TCRP操作过程中能够即时观察到子宫内病灶情况,因此能减少操作失误对子宫内膜造成的损害,降低并发症发生率,而且TCRP能在术中及时对创面止血,减少了术中出血风险[6]。对于形态较小的子宫息肉,D&C往往难以彻底刮除,给术后复发造成一定风险[7],而TCRP对息肉根部处理优于D&C,能有效减少宫腔内遗留息肉组织。本研究术后随访12个月,电切术组复发率低于刮宫术组,与张冬梅等[8]的研究结论一致。
既往研究显示EPs患者常表现为细胞遗传学异常,其发病与内分泌因素密切相关,EPs患者息肉部位的孕激素受体(PR)表达低于正常组织,但雌激素受体(ER)与正常内膜组织表现无异[9-10]。本文中电切术组术后6个月月经恢复情况优于刮宫术组。考虑因TCRP对病灶处理优于D&C,减少了因息肉残留所致PR低下而导致的低孕激素效应,从而促使内膜组织正常转化,促进月经周期恢复正常。本文中术后6个月两组子宫内膜厚度、FSH、LH均较术前下降,且电切术组改善优于刮宫术组。既往研究提示,EPs患者的卵泡刺激素受体(FSHR)及黄体酮激素受体(LHR)表达均相较于正常内膜组织增多[11],FSH、LH可能与局部炎症反应、促进血管新生相关,相较于D&C,TCRP对息肉的去除更为彻底,能更好地改善子宫内膜环境[12],因此FSH、LH分泌减少,其对子宫内膜的刺激也相应降低,有利于子宫内膜的恢复。
综上所述,宫腔镜TCRP治疗EPs疗效优于宫腔镜下D&C,可减少并发症发生率,患者术后恢复更快,且复发率更低。
