宫颈角测量联合剪切波弹性成像在中晚期孕妇中对早产的预测价值
2022-12-20李瑞霞武玉马苏美
李瑞霞,武玉,马苏美
早产是全球产科的一大难题[1],从新生儿死亡率、长期发病率和卫生经济学角度来看,它也是一个主要的公共卫生问题[2]。我国将早产定义为妊娠满28周但小于37周分娩[3]。随着我国二胎、三胎政策的开放、高龄产妇的增多及辅助生殖技术的广泛开展,早产的高危人群逐年增多[4]。预测早产的临床意义重大,但目前对早产风险的评估准确性仍不理想[5]。我国2014年早产指南中指出经阴道超声测量24周前宫颈长度(cervical length,CL)是预测早产高危人群的金标准,但并不是常规筛查方法[3,6]。在以往的超声检查预测早产的研究中多选取孕16~24周的孕妇,选取孕25~36周孕妇作为研究对象的文献报道较少。但仅在孕24周前测量CL不够准确,其诊断早产的漏诊率较高,且仅依据CL预测早产敏感度也不高[4,7]。有研究结果显示孕25~36周时孕妇宫颈长度的变化较大[4]。早产代价远大于预防性治疗,提高预测能力,减少漏诊率迫在眉睫。超声剪切波弹性成像(shear wave elastography,SWE)及宫颈角测量对于早产风险的预测均具有一定的临床意义,且预测价值高于CL[7-11]。本文对比分析了上述3个指标不同组合方式应用于预测孕25~36周孕妇早产风险时的效能,旨在提高对中晚期孕妇发生早产的评估准确性,指导临床早期进行干预,从而减少早产率,提高优生优育水平。
材料与方法
1.一般临床资料
将2021年2月-9月在兰州大学第一医院接受产前检查且符合本研究要求的150例孕妇纳入研究。纳入标准:①25~36孕周来本院行常规产检的单胎妊娠孕妇;②孕妇年龄20~35岁。排除标准:①有晚期流产史及(或)早产史;②有子宫颈手术史;③妊娠间隔过短孕妇(两次间隔<18个月);④过度消瘦的孕妇(体质指数<19 kg/m2或孕前体质量<50 kg);⑤胎儿及羊水量异常者;⑥有妊娠并发症或合并症者;⑦异常嗜好者(如有烟酒嗜好或吸毒孕妇)。
本研究经本院医学伦理委员会批准,孕妇均知情同意。
2.超声检查方法
使用法国声科影像公司(Super Sonic Imagine)的Aixplorer V超声诊断系统和SE12-3腔内探头完成二维及SWE图像采集,探头频率为3~12 MHz。(1)CL测量:参照英国胎儿基金会标准进行宫颈扫查。嘱患者排空膀胱并取截石位,使用一次性无菌套覆盖探头,将探头轻轻放置于阴道前穹隆,以确保能准确识别子宫颈矢状图中宫颈的内口、外口、宫颈管及宫颈内黏膜;放大图像,使宫颈管至少占视野的75%,测量宫颈内口至外口的距离,取3次测量值的最小值。(2)宫颈角测量:测量宫颈内口至宫颈外口连线与子宫前壁下段之间所形成的夹角,取3次测量值的平均值。(3)宫颈硬度测量:切换至SWE模式与二维图像并列显示,调整取样框使其能完整包含宫颈结构,探头稳定3~5 s,待弹性图像色彩完全覆盖ROI后将图像冻结,并启动Q-BOX进行测量,测量直径设为5 mm。将宫颈内口前唇设为A点、宫颈外口前唇为B点、宫颈内口后唇为C点、宫颈外口后唇为D点(图1),测量并记录这4点的杨氏模量平均值(Emean)和最大值(Emax)。
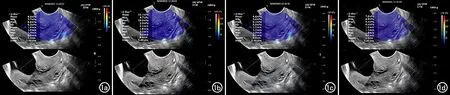
图1 宫颈部位SWE参数测量示意图。a)宫颈内口前唇处(A点)SWE图(上)及二维图(下),勾画ROI,测量杨氏模量值;b)宫颈外口前唇(B点)SWE图(上)及二维图(下),勾画ROI,测量杨氏模量值;c)宫颈内口后唇(C点)SWE图(上)及二维图(下),勾画ROI,测量杨氏模量值;d)宫颈外口后唇(D点)SWE图(上)及二维图(下),勾画ROI,测量杨氏模量值。
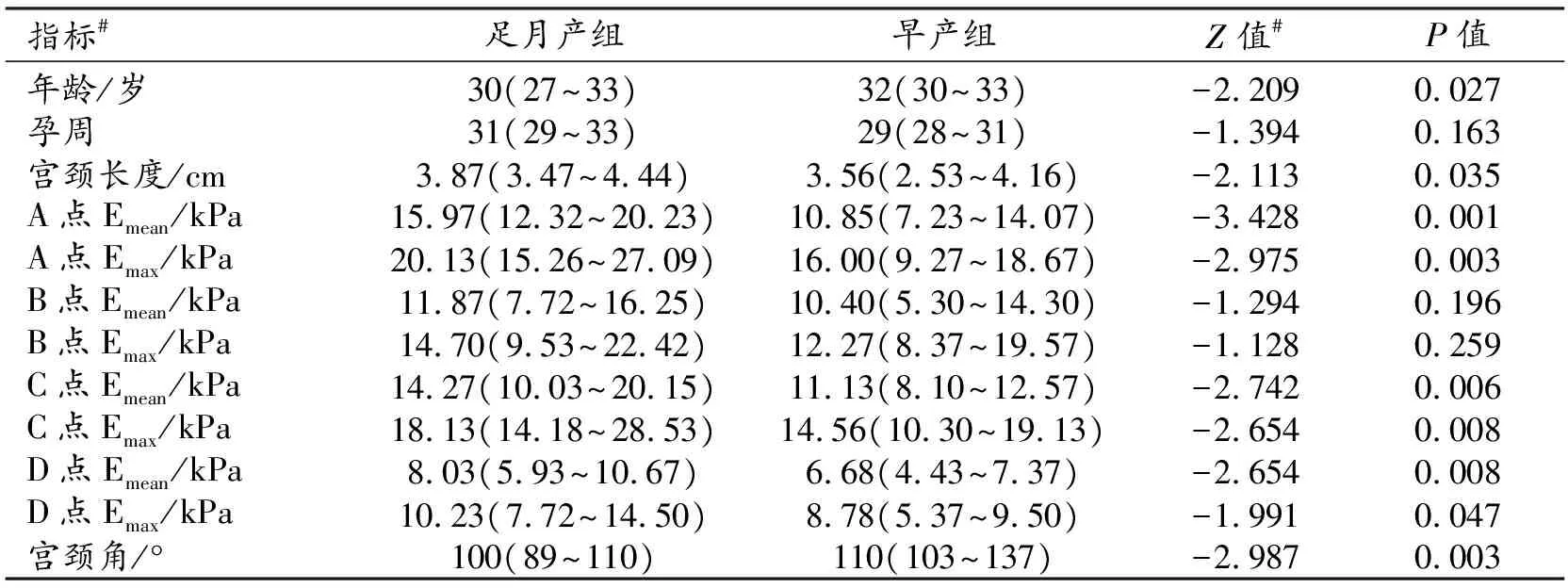
表1 早产组和足月产组的临床、超声和SWE参数的比较
3.统计学分析
使用IBM SPSS Statistics 20.0软件进行统计分析。计量资料若服从正态分布,采用两独立样本t检验进行单因素分析;若不服从正态分布,选择两独立样本Mann-WhitneyU非参数检验进行单因素分析,并选择中位数M(P25~P75)来描述数据;计数资料以例数和率(%)来描述,组间比较采用χ2检验。以是否<37周分娩为金标准,分析CL、宫颈角、宫颈内、外口杨氏模量值及多参数联合对早产的诊断效能,计算诊断符合率、敏感度、特异度、阳性预测值及阴性预测值。使用GraphPad Prism 9.0和MedCalc软件,绘制各参数和多参数联合预测早产的ROC曲线。以P<0.05为差异有统计学意义。
结 果
1.影响早产的危险因素分析
早产组和足月产组的临床、超声和SWE指标测量值和组间比较结果见表1。单因素分析结果显示,仅孕周、B点的Emean和Emax在两组之间的差异无统计学意义(P>0.05);其它指标在两组间的差异有统计学意义(P<0.05)。
2.多参数联合模型的建立
将组间差异有统计学意义(P<0.05)的指标纳入多因素logistic回归分析,结果显示CL、宫颈角和A点Emean是早产的独立影响因素,构建的联合预测模型的表达式:Logit(P)=-1.476-0.719×CL+0.044×宫颈角-0.163×A点Emean。
3.诊断效能分析
采用ROC曲线分析评估CL、宫颈角、A点Emean及联合模型的诊断效能,结果见表2。CL、宫颈角、A点Emean诊断早产的特异度差异有统计学意义(P<0.05),其中CL的特异度显著高于宫颈角和A点Emean。
三个单项指标及联合模型的AUC的差异有统计学意义(P<0.05),联合模型的AUC最大;进一步进行配对比较,结果见表3。单指标中A点Emean的AUC最大,但差异均无统计学意义(P>0.05);联合模型的AUC大于3个单项指标,差异均有统计学意义(P<0.05),表明联合模型的诊断效能最高。
3.并联和串联诊断试验的效能分析
按经阴道超声检查宫颈的难易程度,逐步增加检查项目,比较CL、CL+宫颈角、CL+宫颈角+A点Emean对早产的诊断效能。诊断试验有并联试验和串联试验两种,两种诊断试验中各种方法的诊断效能及比较结果见表4~5。
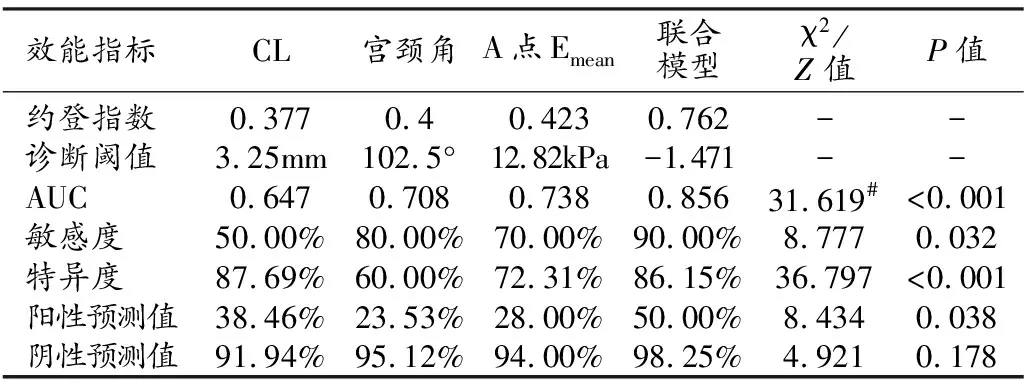
表2 各指标和联合模型预测早产的效能分析
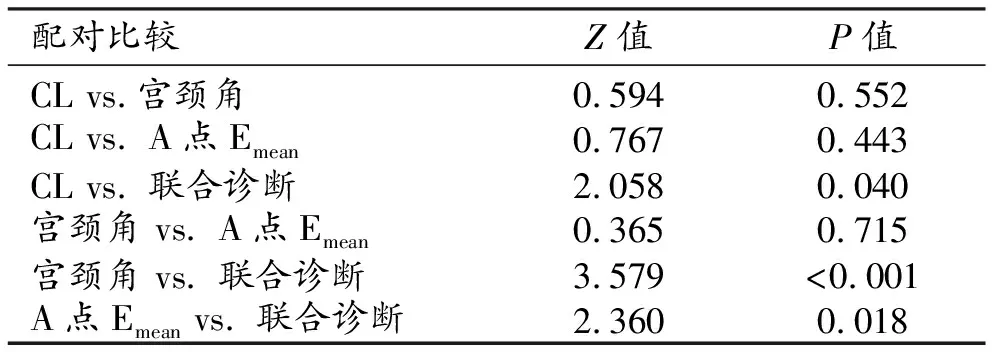
表3 单项指标及联合模型的AUC的配对比较结果
并联诊断试验:CL、CL+宫颈角、CL+宫颈角+A点Emean三种方法预测早产的敏感度差异有统计学意义(P<0.05),以CL+宫颈角+A点Emean的敏感度最高;3种方法预测早产的特异度的差异有统计学意义(P<0.05),以CL的特异度最高;3种方法预测早产的阳性预测值和阴性预测值的差异均无统计学意义(P>0.05)。
串联诊断试验:CL、CL+宫颈角、CL+宫颈角+A点Emean预测早产的特异度差异有统计学意义(P<0.05),CL+宫颈角+A点Emean的特异度最高;3种方法预测早产的敏感度、阳性预测值和阴性预测值的差异均无统计学意义(P>0.05)。
并联试验与串联试验的对比:CL+宫颈角+A点Emean、CL+宫颈角在并联诊断试验中的敏感度、阴性预测值高于串联诊断试验,而特异度和阳性预测值低于串联诊断试验。
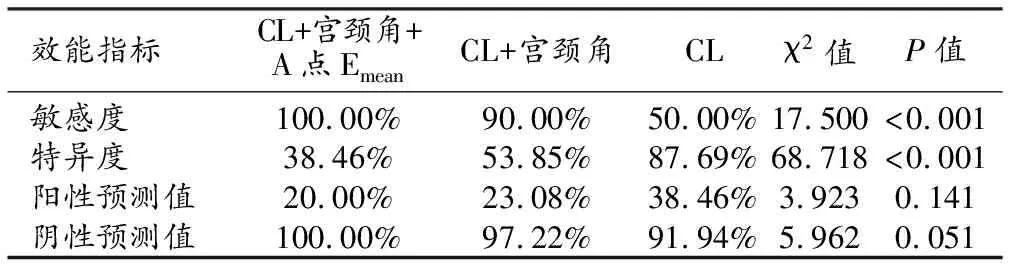
表4 并联诊断试验中各种方法对早产的诊断效能的比较
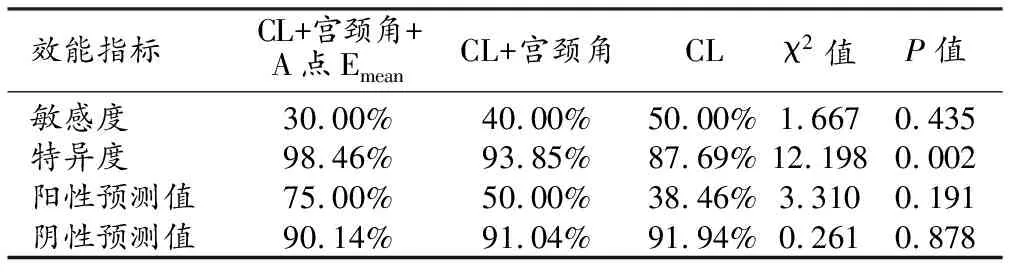
表5 串联诊断试验中各种方法对早产的诊断效能的比较
讨 论
国内外大量研究表明,宫颈是维持妊娠的重要解剖结构,与早产的发生密切相关[12]。妊娠及分娩过程中,宫颈组织会发生软化和顺应性增加等一系列宫颈重塑行为,使宫颈能更好的适应妊娠组织重力及胎儿娩出[13]。本研究中早产组和足月产组在宫颈A、C、D点的Emean和Emax的差异均有统计学意义(P<0.05),说明早产时宫颈软化会提前,这和Muller等[14]的研究相符。本研究显示A点Emean的诊断准确性最高,且A、C点的Emean和Emax值均大于B、D点,说明宫颈内口组织相比外口为剪切波传播提供了更可靠的条件,这可能与宫颈内、外口之间的胶原纤维网络结构排列不同及宫颈肌层平滑肌数量从上至下逐渐降低有关,说明宫颈内口更适合于宫颈软化的评估,且A点可作为预测早产的首选检测点[9,15-16]。宫颈强度和负荷之间的平衡决定了宫颈的变形程度,宫颈强度主要取决于CL、宫颈硬度及宫颈间质的变化等组织特性,而宫颈负荷主要有子宫收缩的牵拉以及胎儿、前羊膜囊对宫颈内口的直接压迫,直接表现就是子宫颈角度的增大[17]。本研究中,早产组的宫颈角明显大于足月生产组,这与以往研究相符,随着孕周增大,子宫对宫颈内口的压力增大导致宫颈内口向上向外扩张,宫颈角增大,而较锐利的角度更容易维持宫颈内口形态,避免进一步扩张[18]。
在实际的临床工作中,早产预测首选CL检查,但对于CL阴性但临床仍然高度怀疑早产的病例在以往则无法进一步评估。本研究以检查的难易程度排序,对比了CL、CL+宫颈角、CL+宫颈角+A点Emean在并联诊断试验和串联诊断试验中的诊断性效应量。结果发现,对于并联诊断试验,CL、CL+宫颈角、CL+宫颈角+A点Emean的敏感度逐渐增加、特异度逐渐减小,且在三者之间的差异有统计学意义(P<0.05);对于串联诊断试验,CL、CL+宫颈角、CL+A点Emean+宫颈角的敏感度逐渐减小、特异度逐渐增加,特异度的差异有统计学意义(P<0.05)。CL、CL+宫颈角、CL+宫颈角+A点Emean诊断早产的ROC曲线下面积分别约0.647、0.723和0.856,以CL+宫颈角+A点Emean的ROC曲线下面积最大。由此得出,如果高度怀疑早产的孕妇CL为阴性时,我们可以逐步增加测量宫颈角和A点Emean,以增加诊断效能。在25~36孕周的孕妇的常规产前检查中,我们可以根据临床需求,决定检查项目,减少漏诊率则联合诊断行并联诊断试验,减少误诊率则行串联诊断试验。
综上所述,在25~36孕周的孕妇中,CL+宫颈角+A点Emean的预测早产的AUC最高,且三者并联诊断时敏感度最高,串联诊断时特异度最高,临床工作中可以按需求增加检查项目,提高对早产的预测能力。
本研究尚存在一定的局限性,样本量小,且无参考值范围,因此数值波动性较大,今后的研究中需要采用更大样本和进行多中心研究、规范孕期正常值等[19]。早产的影响因素极其复杂,我们不能通过一次检查就能准确预测,未来我们需要建立预测模型,结合孕妇的风险因素、病史、生产史以及一系列生物、物理和生化标记物等进行综合诊断和分析,实现准确性高的个体化早产预测。
