不同全身麻醉方式对妇科腔镜全身麻醉苏醒期的影响
2022-12-16吴雅松
吴雅松
厦门市湖里区妇幼保健院,厦门 361001
随着妇科腔镜技术在我国的广泛使用,手术设备及器械在不断更新,使得手术方式得到快速发展。近年来,该种手术操作不断更新优化,成为诸多良性妇科疾病,如子宫肌瘤、宫外孕、盆腔炎等疾病的首选手术及诊断方式[1],也逐渐用于子宫颈癌、卵巢癌等妇科恶性肿瘤中。由于妇科疾病患者多为中老年人群,随着年龄的增长,其身体机能逐渐退化,呼吸及循环功能也在下降,对手术及麻醉的耐受力也在下降,进而影响手术效果及康复进度[2],可见,麻醉作为手术成功的前提,如何选择合理的麻醉方式对患者术后恢复至关重要,临床一直在寻找一种安全有效的麻醉方式。研究认为,高质量的麻醉可降低机体应激反应,减少对患者血流动力学及认知功能的影响[3]。全身麻醉是妇科腔镜手术患者常用麻醉方式,全凭静脉麻醉及静吸复合麻醉作为全身麻醉常用的两种方式,前者能较好地调节麻醉深度,对麻醉药物注射剂量及药物浓度的可控性更佳[4]。李晓焕[5]认为,全凭静脉麻醉有利于稳定患者围术期各项血流动力学指标,且麻醉苏醒质量更好,患者认知功能恢复更为理想。鉴于此,本次研究以在厦门市湖里区妇幼保健院行妇科腔镜手术的患者70例为研究主体,探讨不同全身麻醉方式对全身麻醉苏醒期的影响。
资料与方法
1、一般资料
选取2020年1月至2021年5月在厦门市湖里区妇幼保健院行妇科腔镜手术的患者70例为研究对象。纳入标准:⑴年龄20~55岁,均满足妇科腔镜手术指征,且手术时间在2 h内;⑵美国麻醉医师学会(ASA)分级Ⅰ~Ⅱ级;⑶积极配合研究。排除标准:⑴存在严重脏器功能不全;⑵存在严重精神类疾病;⑶存在精神疾病或认知障碍,无法正常交流;⑷存在麻醉禁忌证。数字随机表法将患者分为观察组和对照组,每组35例。观察组最小患者20岁,最大患者54岁,年龄(41.78±3.23)岁;体质量指数18~28(23.67±0.45)kg/m2;手术类型:子宫肌瘤切除术23例,卵巢囊肿切除术8例,子宫全切或次切术4例;ASA分级Ⅰ级21例,Ⅱ级14例。对照组最小患者21岁,最大患者55岁,年龄(41.26±3.28)岁;体质量指数19~29(23.75±0.51)kg/m2;手术类型:子宫肌瘤切除术24例,卵巢囊肿切除术8例,子宫全切或次切术3例;ASA分级Ⅰ级23例,Ⅱ级12例。两组患者以上一般资料经统计学对比分析显示均衡性良好(均
P>0.05)。
本次研究得到厦门市湖里区妇幼保健院医学伦理委员会的批准(2022-157-08),且患者均对研究知情,签署相关知情文件。
2、方法
两组患者进入手术室后,为其建立中心静脉通路,麻醉诱导前给予5 ml/kg乳酸钠林格注射液,对患者进行常规心电监护,监测其舒张压(DBP)、收缩压(SBP)、心率(HR)、脉搏血氧饱和度(SpO2)和呼气末二氧化碳(PETCO2)等生命体征。麻醉诱导:静脉注射0.1 mg/kg咪达唑仑(江苏恩华药业股份有限公司,注册证号H19990027,规格1 ml∶5 mg)、2 µg/kg注射用瑞芬太尼(宜昌人福药业有限责任公司,国药准字H20054172,规格1 mg/瓶)、2.0 mg/kg丙泊酚(西安力邦制药有限公司,国药准字H19990282,规格20 ml∶200 mg)及0.8 mg/kg注射用苯磺酸顺阿曲库铵(浙江仙琚制药股份有限公司,国药准字H20090202,规格10 mg/瓶)进行麻醉诱导,成功后实施气管插管,维持机械通气,潮气量设置在每分钟6~8 ml/kg,呼吸频率为12~16次/min,吸呼比1∶2,吸入氧浓度为50%,氧流量维持在1.5~2.0 L/min。维持麻醉:观察组静脉持续泵入4 mg/(kg·h)丙泊酚,0.2 µg/(kg·min)瑞芬太尼及0.1 mg/(kg·h)苯磺酸顺阿曲库铵。手术结束前15 min,停止输入丙泊酚,输注瑞芬太尼维持到缝合皮肤前停用。对照组:持续吸入2%七氟醚(江苏恒瑞医药股份有限公司,国药准字H20070172,规格120 ml),同时持续泵注0.2 µg/(kg·min)瑞芬太尼,靶控输注4 mg/(kg·h)丙泊酚注射液,分次注射0.1 mg/(kg·h)苯磺酸顺阿曲库铵,在手术结束前15 min停止吸入麻醉药物,到手术结束缝皮前停用瑞芬太尼。两组脑电双频谱指数(BIS)维持在40~60,PETCO2维持在35~45 mmHg(1 mmHg=0.133 kPa),气腹压力低于15 mmHg时,适当调整呼吸参数。
3、观察指标
⑴全身麻醉苏醒期分别记录患者自主呼吸恢复时间、苏醒时间、气管导管拔出时间,对患者气管导管拔除后5 min Ramsay镇静评分;其中1分表示烦躁不安;2分表示安静合作;3分表示嗜睡但对指令反应敏捷;4分表示处于睡眠状态,但可唤醒;5分表示处于熟睡状态,唤醒反应迟钝;6分表示处于深度睡眠状态,无法唤醒。⑵记录患者麻醉诱导前(T0)、麻醉诱导后(T1)、气管插管时(T2)及气管拔管时(T3)DBP、SBP及HR。⑶认知情况:不同时间点依据简易精神状况检查(MMS)对患者认知情况加以评估,总分30分,低于23分表示患者存在认知障碍。⑷记录患者术后呛咳、躁动及恶心呕吐等不良反应发生情况。
4、统计学方法
对所得数据进行统一整理,然后借助SPSS 20.0软件对数据进行分析对比,计数资料行卡方检验,符合正态分布的计量资料行独立样本t检验,P<0.05差异有统计学意义。
结 果
1、两组妇科腔镜手术患者麻醉效果对比
两组自主呼吸恢复时间、睁眼时间、气管导管拔管时间差异均无统计学意义(均P>0.05),观察组Ramsay镇静评分高于对照组(P<0.05),见表1。
表1 两组妇科腔镜手术患者麻醉效果对比(±s)

表1 两组妇科腔镜手术患者麻醉效果对比(±s)
注:观察组全程实施全凭静脉麻醉,对照组在维持阶段实施静吸复合麻醉
组别对照组观察组t值P值例数35 35自主呼吸恢复时间6.45±1.12 5.98±1.10 1.771>0.05睁眼时间(min)16.18±1.75 15.48±1.68 1.707>0.05气管导管拔出时间(min)20.01±2.51 19.21±2.48 1.341>0.05 Ramsay镇静评分(分)1.69±0.51 2.78±0.68 7.587<0.05
2、两组妇科腔镜手术患者不同时间点血流动力学指标监测结果对比
两组不同时间点血流动力学指标差异均无统计学意义(均P>0.05),见表2。
表2 两组妇科腔镜手术患者不同时间点血流动力学指标监测结果对比(±s)
表2 两组妇科腔镜手术患者不同时间点血流动力学指标监测结果对比(±s)
注:观察组全程实施全凭静脉麻醉,对照组在维持阶段实施静吸复合麻醉;SBP为收缩压,DBP为舒张压,HR为心率;T0为麻醉诱导前,T1为麻醉诱导后,T2为气管插管时,T3为气管拔管时;1 mmHg=0.133 kPa
参数SBP(mmHg)DBP(mmHg)组别对照组观察组t值P值对照组观察组t值P值例数35 35 35 35 T0 119.23±11.45 120.12±10.22 0.343>0.05 79.12±9.51 78.59±9.48 0.234>0.05 T1 112.25±10.78 113.12±10.81 0.337>0.05 70.28±8.52 69.47±8.35 0.402>0.05 T2 115.25±11.21 115.01±10.45 0.093>0.05 74.15±8.38 73.59±8.40 0.279>0.05 T3 117.23±10.18 116.48±10.22 0.308>0.05 78.59±9.28 78.29±9.21 0.136>0.05 HR(次/min)对照组观察组t值P值35 35 80.25±10.21 80.68±10.34 0.175>0.05 87.24±10.19 86.21±10.21 0.422>0.05 84.54±10.15 84.38±10.18 0.066>0.05 83.21±10.22 82.48±10.78 0.291>0.05
3、两组妇科腔镜手术患者不同时间点MMS评分结果比较
麻醉诱导前及麻醉后6 h两组MMS评分差异均无统计学意义(均P>0.05),麻醉后12、24 h观察组MMS评分显著高于对照组(均P<0.05),见表3。
表3 两组患者不同时间点简易精神状况检查评分结果比较(分,±s)
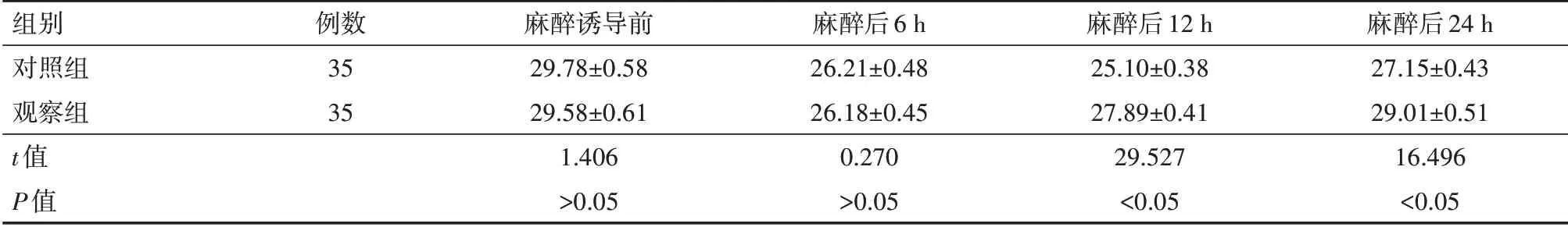
表3 两组患者不同时间点简易精神状况检查评分结果比较(分,±s)
注:观察组全程实施全凭静脉麻醉,对照组在维持阶段实施静吸复合麻醉
组别对照组观察组t值P值例数35 35麻醉诱导前29.78±0.58 29.58±0.61 1.406>0.05麻醉后6 h 26.21±0.48 26.18±0.45 0.270>0.05麻醉后12 h 25.10±0.38 27.89±0.41 29.527<0.05麻醉后24 h 27.15±0.43 29.01±0.51 16.496<0.05
4、两组妇科腔镜手术患者不良反应发生情况对比
观察组呛咳及躁动发生率显著低于对照组(均P<0.05),见表4。

表4 两组妇科腔镜手术患者不良反应发生情况对比[例(%)]
讨 论
腹腔镜手术在临床使用范围广泛,具有创伤小、疼痛轻、恢复快及预后佳的优势,成为外科手术重要方法,然而实施腔镜手术患者麻醉方式的选择会直接影响其手术效果[6-8]。全身麻醉是临床常用麻醉方式,不仅麻醉诱导迅速,保持术中较好的供氧及通气效果,使得患者的负面心理得以消除,因此在临床使用范围广泛[9-12]。然而该种麻醉方式也存在一定的局限性,作为有创操作的一种,建立CO2气腹过程中,由于CO2弥散吸收及腹内压升高,患者易出现强烈的应激反应,导致心动过速,出现血压、心率升高现象[7,13-15],使得代谢紊乱及内环境紊乱,最终影响麻醉及手术效果[8,11,14]。再加上随着年龄的增长,中老年患者的中枢神经系统功能减退,对麻醉药物的耐受力下降,如采用代谢速度较慢的麻醉药物,可能对患者神经、免疫及内分泌功能产生持久性抑制,影响术中血流动力学的稳定性,导致术后呛咳及躁动等不良反应发生,甚至影响患者的认知功能[15-16]。因此,针对实施腹腔镜手术的患者,选取适宜的麻醉方式十分重要。
妇科腔镜手术患者可供选择的麻醉方式较多,全凭静脉麻醉及静吸复合麻醉为临床常用麻醉方式。全凭静脉麻醉在患者麻醉诱导后,持续给予丙泊酚及瑞芬太尼,直至手术结束前15 min,停止输入丙泊酚,输注瑞芬太尼维持到缝合皮肤前停用。丙泊酚为高亲脂性麻醉药物,可迅速发挥作用,患者术后苏醒快,且不良反应少,麻醉效果较为稳定[17-20]。瑞芬太尼作为短效阿片类镇痛药物,可在短时间内起效,且代谢快,患者术后苏醒快,术中可持续给药,且不会出现蓄积现象[10,19-21]。静吸复合麻醉在患者麻醉诱导后,吸入七氟烷,在手术结束前15 min停止吸入麻醉药物,到手术结束缝皮前停用瑞芬太尼。七氟烷作为一种强效挥发性麻醉药物,对呼吸道无刺激,且麻醉起效快,术后可快速苏醒,但其易出现呛咳及躁动等不良反应[22-24]。本研究结果显示,两组自主呼吸恢复时间、睁眼时间、气管导管拔管时间差异均无统计学意义,观察组Ramsay镇静评分高于对照组,且呛咳及躁动发生率显著低于对照组,可见全凭静脉麻醉可取得较好的麻醉、镇静效果,且呛咳及躁动等不良反应更少,促使手术顺利完成。另外,研究结果显示,两组不同时间点血流动力学指标差异无统计学意义[24-28],可见全凭静脉麻醉对血流动力学无明显影响,与曾滔和刘秋嫦[29]研究结果相似。崔雪娅和李娜[30]的研究显示,采用全凭静脉麻醉可降低对患者认知功能的影响。本研究显示,观察组麻醉后12、24 h MMS评分显著高于对照组,这是因为全凭静脉麻醉可控制药物浓度及剂量,调节麻醉深度,降低气腹对手术及麻醉效果的影响,改善患者应激反应的同时,降低对其认知功能的影响。
综上所述,2 h内实施妇科腔镜手术全程实施全凭静脉麻醉,不影响其苏醒及拔管时间,不影响血流动力学的稳定性,且对患者认知功能影响小,减少拔管时不良反应发生率的同时,提高了全身麻醉苏醒的质量。
利益冲突所有作者均声明不存在利益冲突
