探索基于人群队列的孕前适宜体质量指数参考范围
2022-11-26章一鸣周爱芬
熊 超,章一鸣,陈 凯,周爱芬
(华中科技大学同济医学院附属武汉儿童医院/武汉市妇幼保健院1.数据中心;2.信息科;3.院务办公室,湖北 武汉 430016)
孕前体质量指数(body mass index,BMI)是评估孕妇基础营养水平的重要指标,与胎儿宫内营养状况直接相关。多项研究表明,孕前BMI水平过高或过低不仅增加妊娠期并发症的发生风险(如妊娠期糖尿病、高血压疾病、高血脂)[1-3],也可对胎儿出生结局(如新生儿窒息、巨大儿、早产、低出生体重)及更为远期的健康状况(如青少年期心脏代谢状况)造成不良影响[4-6]。在WHO推荐的BMI评价标准基础上,我国建立了适于普通中国成人的BMI标准(BMI处于18.5~23.9kg/m2时认为是正常体重)[7]。但是,目前尚缺乏针对育龄妇女的孕前适宜BMI参考范围。虽然有研究表明,普通人群的适宜BMI范围也有一定参考价值[8],但是该范围相对较为宽泛,对育龄期女性不具有针对性,其是否为预防不良出生结局的理想参考范围还有待研究。因此,本研究旨在前期建立的大样本人群队列数据库基础上,探讨适宜我国人群的孕前BMI参考范围,以填补当前研究领域的空白。由于孕前BMI是一项影响产妇及子代健康的可改变因素,本研究也将为制定合理的孕前保健措施提供科学依据。
1 对象与方法
1.1 研究对象
本研究选取2011年6月至2013年6月在武汉市中心城区分娩的84 079名孕产妇作为研究对象。纳入标准:①在武汉市中心城区居住时间≥1年;②既往身体健康,无重大疾病史,如心脑血管疾病、高血压、糖尿病、血液系统疾病;③无不良孕产史,妊娠期无重大疾病史,包括心肝肾等重大脏器疾患;④无明确的糖尿病、高血压家族史;⑤单胎分娩。排除标准:①胎儿出生缺陷;②死胎、死产、晚期流产或因胎儿畸形引产;③孕妇身高、体重信息缺失;④胎儿胎龄或出生体重信息不详。本研究经华中科技大学同济医学院附属武汉儿童医院医学伦理委员会批准通过。
1.2 信息收集
本研究所涉及的相关信息均来源于武汉市妇幼保健信息管理系统,包括孕产妇的产前保健信息、分娩信息及新生儿信息。
1.2.1 产前保健信息
由妇幼保健机构或社区卫生服务中心医务人员在孕期建册或首次产检时进行收集。登记了孕妇一般人口学特征及健康状况,包括出生日期、常住地址、文化程度、末次月经、孕前体重、身高、既往孕产史、既往疾病史、孕期高危因素等。
1.2.2 分娩信息及新生儿信息
由实施产妇分娩的助产机构进行收集。分娩孕周根据末次月经至分娩日期之间的天数进行计算,并根据产检时超声检查结果进行修正。在胎儿分娩后30分钟内按照统一标准测量新生儿体重、身长。根据新生儿肌张力、心搏速率、对刺激的反应、皮肤颜色及呼吸五项指标分别进行1分钟Apgar评分和5分钟Apgar评分。
1.3 变量定义
孕前体重指怀孕前1个月内的体重;孕前BMI计算方法为“孕前BMI=孕前体重/身高2(kg/m2)”,并根据原国家卫计委发布的成人体重判定标准(WS/T 428-2013)[7]对产妇的孕前BMI进行评价,即低体重(<18.5kg/m2)、正常体重(18.5~23.9kg/m2)、超重(24.0~27.9kg/m2)和肥胖(≥28.0kg/m2);根据分娩孕周分为早产(<37周)、足月产(37~41周)和过期产(≥42周);根据新生儿出生体重分为低出生体重儿(low birth weight,LBW)(<2 500g)、正常出生体重儿(2 500~<4 000g)和巨大儿(≥4 000g);根据不同性别新生儿胎龄和出生体重的中国标准对小于胎龄儿、适于胎龄儿和大于胎龄儿进行评价[9];新生儿出生后1分钟Apgar评分≤7分或5分钟Apgar评分≤7分时被认为存在出生窒息;孕产妇妊娠期无明确的合并症或并发症、无胎儿窘迫、足月产且新生儿为正常出生体重儿、适于胎龄儿、无出生窒息时被定义为良好妊娠结局。
1.4 孕前适宜BMI参考范围拟定与评估
以随访到具有良好妊娠结局的人群作为参考人群,拟定孕前适宜BMI参考范围,结合早产、LBW及巨大儿的发生风险对拟定的参考范围进行评估。
1.4.1 参考范围的拟定
使用百分位数法拟定本研究参考人群适宜的孕前BMI范围。选取本研究中具有良好妊娠结局的孕产妇作为参考人群,参照既往研究在制定适宜参考范围时的方法[10],本研究以参考人群孕前BMI的25%~75%(P25~P75)拟定孕前适宜BMI的参考范围。
1.4.2 参考范围的评估
使用限制性立方样条(restricted cubic spline,RCS)和二元Logistic回归模型分析孕前BMI分别作为连续型变量和分类变量时,与LBW、巨大儿、早产等三种不良出生结局发生风险之间的关系。RCS模型评估:将孕前BMI按连续型变量引入RCS模型,观察LBW、巨大儿、早产风险随孕前BMI的连续性变化,对本研究所拟定孕前BMI参考范围内的以上不良结局发生风险进行评估。根据孕前BMI的百分位分布,取4个节点(P5、P25、P75、P95)所在的孕前BMI水平;以孕前BMI=22.0kg/m2为参照点,评估不同孕前BMI对应的OR值及95%CI,以曲线的方式展现。二元Logistic回归模型评估:将孕前BMI按照本研究所拟定的参考范围分为“低于此范围、适于此范围和高于此范围”三组,以“适于此范围”组人群为参照,估计其他两组人群中LBW、巨大儿、早产等三种不良出生结局发生风险。
1.5 统计学方法
2 结果
2.1 基本情况描述
本研究共纳入84 079名孕产妇,分娩年龄平均为(27.93±4.06)岁,年龄分布以25~29岁为主(51.53%);文化程度主要为高中/中专(45.08%)及大学(38.46%);孕前BMI平均为(20.40±2.52)kg/m2,多数为正常体重状态(76.43%);超半数(51.69%)为初次怀孕,多数(83.23%)为初产妇;分娩孕周平均为(38.97±1.38)周,多数为足月产(94.88%),早产占3.88%;分娩新生儿中男婴较多(53.23%);分娩新生儿出生体重平均为(3 320.13±439.97)g,多数为正常出生体重儿(90.74%),低出生体重儿、巨大儿分别占2.66%和6.59%;分娩新生儿中2.18%有出生窒息。
2.2 孕前BMI参考范围的确定
从84 079名研究对象中选取具备良好妊娠结局者作为参考人群,共计57 643例。参考人群孕前BMI百分位数分布见表1。将参考人群孕前BMI的P25~P75百分位数拟定为本研究的孕前适宜BMI参考范围,即19.0~21.5kg/m2。

表1 参考人群孕前BMI百分位数分布Table 1 Percentile distribution of pre-pregnancy BMI in reference population
2.3 孕前适宜BMI参考范围的评估
2.3.1 RCS模型评估
首先使用RCS模型评估将孕前BMI作为连续型变量时本研究所拟定的孕前适宜BMI参考范围与早产、LBW、巨大儿的关系。随孕前BMI水平增高,早产的发生风险呈现先下降后上升的趋势,约在孕前BMI为19.0kg/m2时降至最低点,之后持续上升,与设定的参照点(22.0kg/m2)相比,当孕前BMI在本研究拟定的适宜范围(19.0~21.5kg/m2)时,早产发生风险处于较低水平,见图1。LBW发生风险在孕前BMI为19.0kg/m2时降至1.0以下,约在孕前BMI为19.5kg/m2左右降至最低点,之后呈现上升趋势,与设定的参照点(22.0kg/m2)相比,当孕前BMI在本研究拟定的适宜范围(19.0~21.5kg/m2)时,LBW发生风险处于较低水平,见图2。巨大儿发生风险随孕前BMI增高呈现持续上升趋势,与设定的参照点(22.0kg/m2)相比,当孕前BMI在本研究拟定的适宜范围(19.0~21.5kg/m2)时,巨大儿发生风险相对较低,见图3。
2.3.2 二元Logistic回归模型评估
使用二元Logistic回归模型评估不同孕前BMI水平下三种不良出生结局的发生风险。与适于本研究拟定的孕前BMI参考范围(19.0~21.5kg/m2)的孕妇相比时,低于此范围孕妇的LBW发生风险较高,而高于此范围孕妇早产、LBW和巨大儿发生风险均较高,其OR值及95%CI分别为1.29(1.16~1.43)、1.37(1.26~1.49)、1.38(1.25~1.52)、1.49(1.40~1.58),P<0.05,见表2。
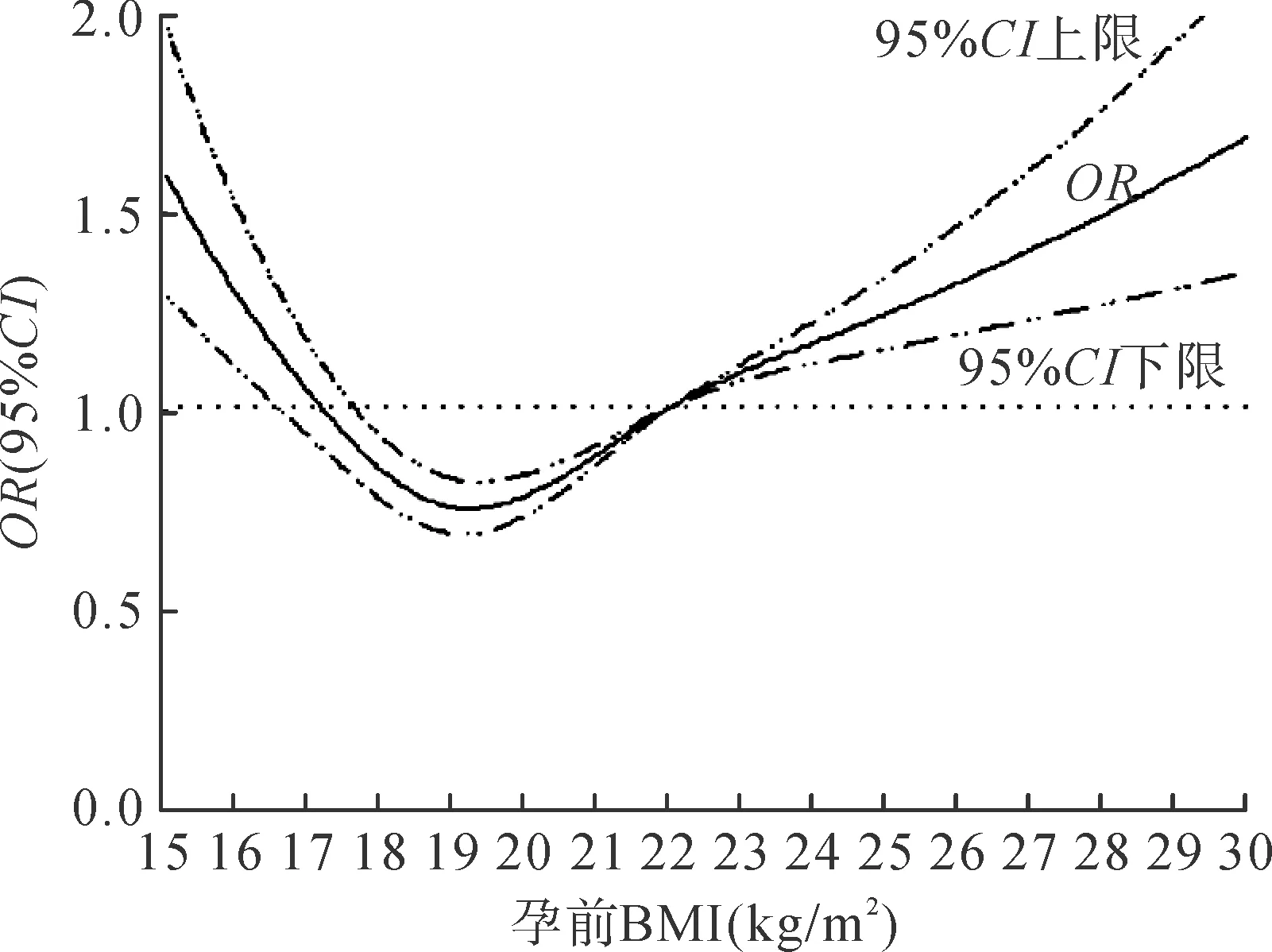
注:1.模型调整胎儿性别、母亲分娩年龄、文化程度及产次;2.P线性<0.01。图1 孕前BMI与早产风险的RCS模型图Fig.1 RCS model of pre-pregnancy BMI and risk of preterm birth
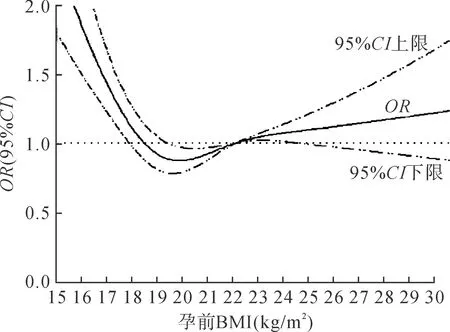
注:1.模型调整胎儿性别、母亲分娩年龄、文化程度及产次;2.P线性=0.66。图2 孕前BMI与LBW风险的RCS模型图Fig.2 RCS model of pre-pregnancy BMI and risk of LBW
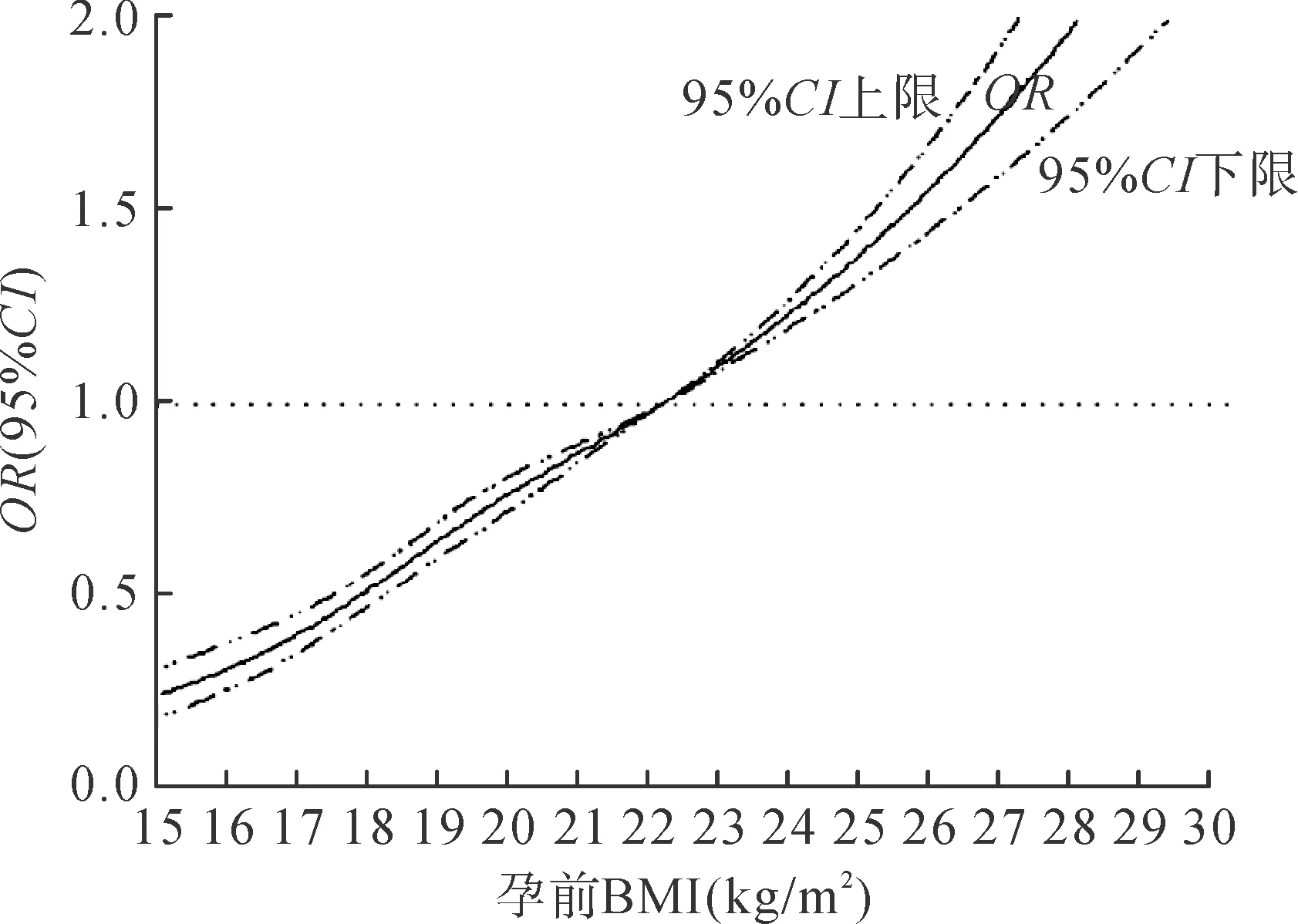
注:1.模型调整胎儿性别、母亲分娩年龄、文化程度及产次;2.P线性<0.01。图3 孕前BMI与巨大儿风险的RCS模型图Fig.3 RCS model of pre-pregnancy BMI and risk of macrosomia
2.4 不同适宜BMI参考范围的比较
根据是否出现不良出生结局,对本研究所拟定的育龄期妇女适宜BMI参考范围进一步评估。相比于普通成人BMI参考范围(18.5~23.9kg/m2),研究对象的孕前BMI在本研究所拟定参考范围(19.0~21.5kg/m2)内时早产、LBW及巨大儿发生率更低,分别从3.71%、2.49%和6.74%降至3.50%、2.30%和6.41%。其中,LBW和巨大儿的降低有统计学意义(χ2值分别为3.856、4.403,P<0.05),见表3。

表2 孕前BMI与不良出生结局风险的二元Logistic回归分析Table 2 Binary Logistic regression analysis of pre-pregnancy BMI and risks of adverse birth outcomes
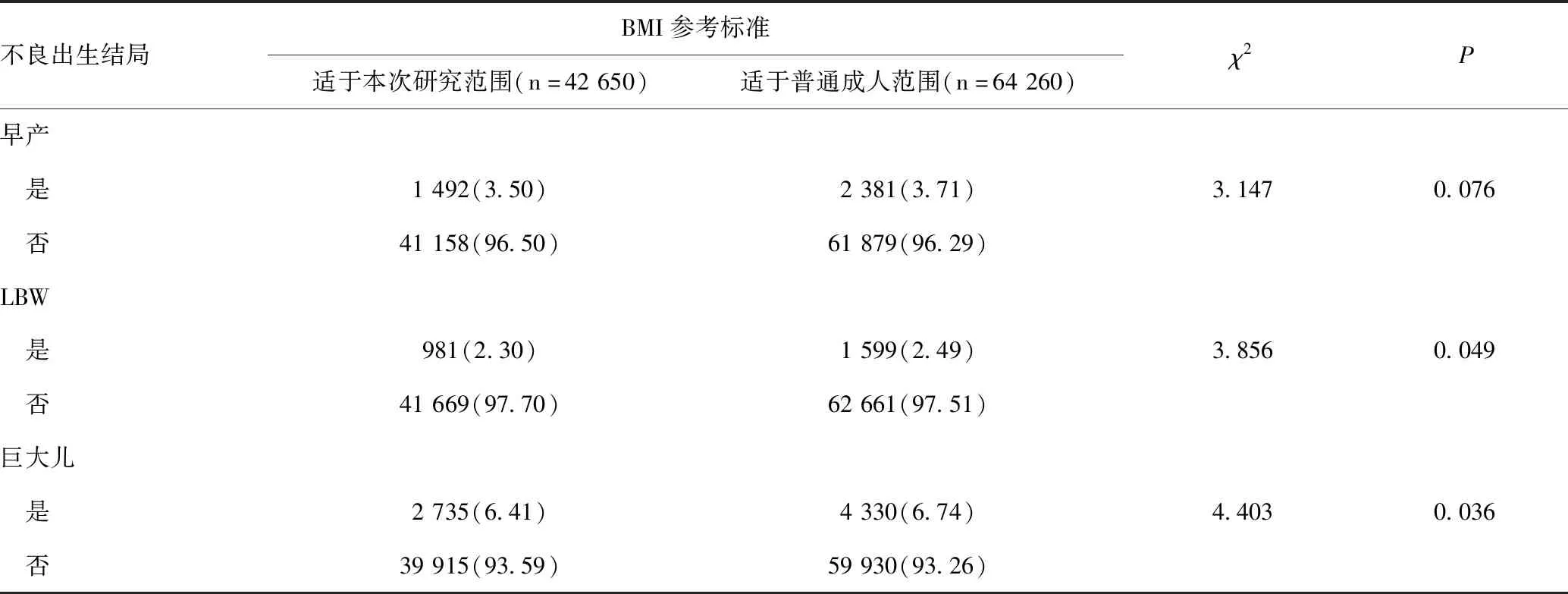
表3 不同适宜BMI参考范围下不良出生结局的比较[n(%)]Table 3 Comparison of adverse birth outcomes by different reference ranges of appropriate BMI[n(%)]
3 讨论
本研究以大样本人群为基础,基于早产、LBW和巨大儿三种常见不良出生结局发生率,提出了育龄期女性孕前适宜BMI水平的参考范围。
3.1 孕前BMI水平对出生结局的影响
本研究对孕前BMI水平与三种不良出生结局的关联分析发现,过高或过低的孕前BMI水平均可导致胎儿不良出生结局的发生风险升高。有研究表明,母亲孕前超重肥胖可显著增高子代早产(OR=1.29)及巨大儿(OR=2.36)的发生风险[11];另一项研究也发现,孕前肥胖是发生早产(OR=2.46)的危险因素[12]。另一方面,孕前BMI水平过低也可能增高不良出生结局发生风险。以往研究显示,孕前BMI过低是发生早产(OR=1.37)[11]及小于胎龄儿的危险因素(OR=1.35)[13]。然而,目前相关研究普遍参照普通成人标准对孕前BMI进行分类分析,对于孕前BMI作为连续变量对不良出生结局的影响变化证据不足,尤其缺乏孕前BMI在普通成人正常范围内变化时,胎儿不良出生结局的发生风险相关研究。本研究基于人群的大样本队列数据,通过RCS模型进行连续性数据分析,发现随着孕前BMI水平增高,早产和LBW的发生风险呈现先下降后上升的趋势,而巨大儿发生风险随孕前BMI增高呈现持续上升趋势,提示孕前BMI控制在预防不良出生结局中的重要作用。
3.2 孕前适宜BMI参考范围探索
由于孕前BMI是一项影响胎儿出生结局的可干预因素,拟定适宜我国人群的孕前适宜BMI参考范围,对制订针对性干预措施,早期预防胎儿不良出生结局具有重要意义。以往研究中,在评价或推荐孕前BMI水平时,通常使用普通成人的参考范围。不同于WHO标准(18.5~24.9kg/m2)或者亚洲标准(18.5~22.9kg/m2),我国拟定的普通成人适宜BMI范围为18.5~23.9kg/m2[7],一项基于医院的研究提示备孕妇女的孕前BMI控制在该范围时获得了较好的妊娠结局[8]。然而,考虑到妊娠期是女性特殊的生理状态,使用普通成人适宜BMI参考标准作为孕前营养评估与指导依据可能缺乏良好的针对性。目前已有研究提出了适宜我国孕妇的孕期增重范围[14-15],但仍缺乏适于我国孕妇的孕前适宜BMI参考范围。本研究通过对大样本人群队列数据的分析,发现育龄女性孕前BMI范围在19.0~21.5kg/m2以内时,早产、LBW及巨大儿的发生风险均较低。
3.3 本研究的优势与局限性
本研究优势之一在于使用了基于人群的大样本前瞻性队列数据资料,创新性探索了适于我国育龄女性的孕前BMI参考范围,联合使用RCS模型及Logistic回归模型对该范围进行了评估,并分析了孕前BMI作为连续型变量时对不同出生结局的影响。本研究也存在一定局限性。首先,孕前体重是通过孕妇首次产检时自报得到的,对结果的准确性可能会产生一定的影响。但既往研究证实,孕妇自报的孕前体重较为稳定且能够较好地代替实际测量值[16]。另外,本研究仅基于早产、LBW和巨大儿这三种常见的不良出生结局拟定孕前适宜BMI的参考范围,可能存在一定的局限性。
综上所述,本研究以大样本人群队列数据库为基础,基于早产、LBW和巨大儿三种不良出生结局发生率,探讨了适宜我国育龄女性的孕前BMI水平。本研究推荐以19.0~21.5kg/m2作为育龄女性孕前适宜BMI参考范围,对制定针对性孕前保健措施,早期预防胎儿不良出生结局具有一定的参考价值。
