改良口咽通气道辅助可视插管软镜在困难气管插管中的应用效果及插管失败的影响因素
2022-11-18胡立群沙德利操石磊吴惠民王唐堃
胡立群,李 利,沙德利,肖 宇,操石磊,吴惠民,王唐堃
(安徽省铜陵市立医院/皖南医学院附属铜陵医院麻醉科,安徽 铜陵 244000)
气道内插管是临床急救中的重要环节,也是治疗过程中维持重症患者呼吸的重要手段[1]。目前可视插管软镜引导气管插管技术是应用最广泛的插管方案,但是由于可视插管软镜细长、易曲折且不易掌控等特点,导致无法达到理想置管效率,不能很好地解决困难气道问题[2]。困难气道是指面罩通气和直接喉镜下气管插管困难,在可视插管软镜引导气管插管技术中,困难气管会对软镜的置入造成阻碍,是急救过程中的严峻挑战[3-4]。因此,选择更为安全有效的困难气管处理方案对于挽救患者生命意义重大。有研究显示,将口咽通气道正下方沿轴向截去宽度略大于纤维支气管镜镜身直径的区域,形成开放的槽,为改良口咽通气道,可用于辅助可视插管软镜插管[5]。但是,目前有关改良口咽通气道辅助可视插管软镜在困难气管插管中的应用还鲜有研究报道。对此,本研究通过比较改良口咽通气道辅助可视插管软镜与传统插管方案的成功率及不良反应,分析改良口咽通气道辅助可视插管软镜的应用效果,并分析其插管失败的影响因素,以期为临床急救中插管方案的选择提供参考。
1 资料与方法
1.1 临床资料
选择2020年1月至2022年2月我院通过改良口咽通气道辅助可视插管软镜插管治疗的困难气管插管患者90例作为改良组,其中男43例,女47例,平均年龄(55.75±2.78)岁;另选择同期通过单纯可视插管软镜插管治疗的困难气管插管患者90例作为传统组,其中男41例,女49例,平均年龄(55.69±3.04)岁。纳入标准:①美国麻醉医师协会(American Society of Anesthesiologists,ASA)分级[6]Ⅰ~Ⅱ级;②上唇咬合试验(upper lipbite test,ULBT)[7]Ⅲ级。排除标准:①有心血管疾病;②有呼吸系统疾病;③有高血压、糖尿病、高血脂等系统疾病;④长期服用阿片类药物。本研究获我院伦理委员会审批,所有患者均对本研究知情并签署知情同意书。2组患者性别、年龄、BMI、ASA分级等比较,差异均无统计学意义(P>0.05),具有可比性,见表1。

表1 2组患者一般资料比较(n=90)
1.2 改良口咽通气道制作[8]
从口咽通气道的翼缘、牙垫部分到咽弯曲部分一直剪开,剪开约1 cm宽度的缺口,作切口边缘钝化处理,使用前进行无菌处理,见图1。

图1 改良口咽通气道实物图
1.3 手术方法
所有患者进入手术室后常规监测心电图、脉搏、血氧饱和度(oxygen saturation,SpO2)、血压、呼吸频率、脑电双频指数(bispectral index,BIS)。面罩吸氧3 min后进行麻醉,依次给予0.2 ~0.3 mg/kg顺阿曲库铵、0.2~0.3 μg/kg舒芬太尼和2 ~3 mg/kg丙泊酚。待患者意识消失、BIS<60后,进行气管插管。
传统组:将可视插管软镜置入患者口腔中并调整位置,托起患者下颌,待找到声门后进镜3~4 cm推送预先套在软镜上的气管导管。将导管与麻醉机呼吸回路相连并进行机械通气,能准确显示呼气末二氧化碳视为插管成功。若插管失败,则将导管沿逆时针方向旋转90°后再次推送,连续调整后仍失败可退出软镜重新尝试。
改良组:将制好的改良口咽通气道[5]置入患者口腔正中并推至底部,医师左手持镜身置入改良口咽通气道,后续操作同传统组。找到声门后进镜3~4 cm,通过豁口剥离改良口咽通气道后,推送软镜上的气管导管。后续操作同传统组。
当患者在插管过程中SpO2降至90%时停止操作并退出软镜,并视为当次插管失败,需重新面罩通气氧合,再做尝试。
1.4 观察指标
记录基础值(T0)、插管前(T1)、插管即刻(T2)、插管后3 min(T3)、插管后5 min(T4)各时点患者的平均动脉压(mean arterial pressure,MAP)和心率(heart rate,HR),比较2组患者首次暴露声门时间、完成气管插管时间、SpO2低于90%患者比例、一次插管成功率及不良反应。插管次数>1次或更换其他插管方式视为一次插管失败,HR<10次/分或(和)SpO2<94%视为呼吸抑制。
1.5 统计学方法
2 结果
2.1 血流动力学变化
2组患者的MAP和HR在T1时点均明显降低,在T2时点有所回升,在T3时点继续降低,T4时点2组的HR持续降低,MAP有所回升。2组患者各时点的血流动力学变化趋势一致,差异无统计学意义(P>0.05),见图2。
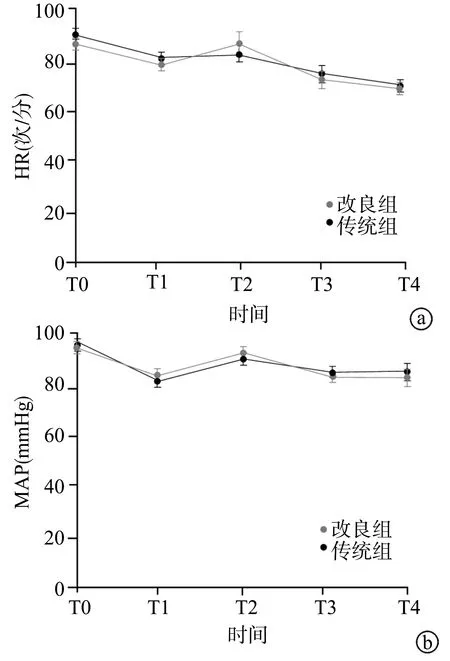
a:HR;b:MAP
2.2 插管情况比较
改良组患者首次暴露声门时间及完成气管插管时间均显著短于传统组(P<0.05),SpO2低于90%患者比例显著低于传统组(P<0.05)。改良组患者一次插管成功率高于传统组,差异具有统计学意义(P<0.05),见表2。

表2 2组插管情况比较
2.3 不良反应比较
改良组患者插管过程中呼吸抑制、出血、呛咳、术后咽喉不适和声嘶的发生率均低于传统组,差异具有统计学意义(P<0.05),见表3。

表3 2组不良反应比较[例(%)]
2.4 改良组插管失败的因素分析
单因素分析结果显示,BMI>26 kg/m2、门齿前凸、舌体肥大、张口度<3指、舌颏距离<3指、舌甲距离<2指、颈部活动受限以及气道梗阻是改良组患者插管失败的相关影响因素(P<0.05),见表4。以单因素分析中差异具有统计学意义的指标为自变量,将改良组患者的插管情况(成功=0,失败=1)作为因变量进行多因素Logistics回归分析,并构建Logistics回归模型,结果显示,舌甲距离<2指是改良组患者插管失败的独立危险因素(P<0.05),见图3。

表4 改良组患者插管失败的单因素分析

图3 改良组患者插管失败的危险因素森林图
2.5 模型评价
采用Bootstrap法(原始数据重复抽样1 000次后)对Logistics回归模型进行内部验证,结果显示,模型的C-index为0.820(95%CI:0.747~0.893)。校正曲线与理想曲线拟合度良好,见图4,ROC曲线下面积为0.820(95%CI:0.738~0.884),见图5。以上均显示本模型具有良好的预测精准度。
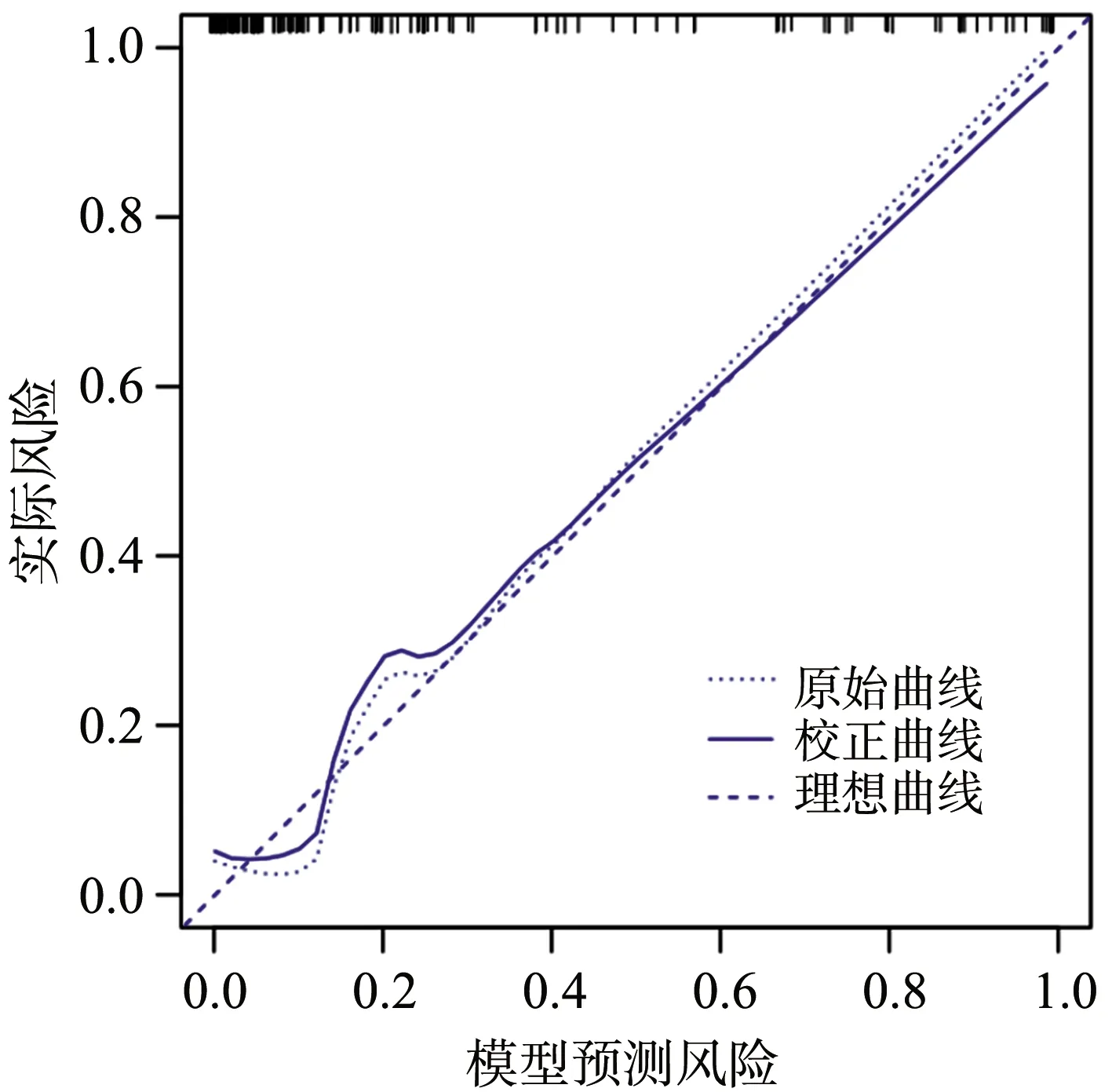
图4 模型的校正曲线验证图

图5 模型的ROC曲线验证图
3 讨论
困难气道包括困难面罩通气和困难气管插管,当存在困难气管插管时,患者不会因为插管失败而死亡,但是会因为通气失败而危及生命[9-10]。因此,在进行麻醉插管前需对患者进行彻底的气道评估,一旦检查出困难气管,医师需要选择更安全有效的插管方案以最大程度降低死亡风险。目前常用的困难气管的插管设备包括喉镜、光棒、塑胶探条、喉罩以及可视插管软镜[11]。其中可视插管软镜由于其可视、定位准、创伤小、恢复快等优点被公认为解决困难气管插管的最佳设备之一[12]。研究显示,通过可视插管软镜对困难气管患者进行插管时,一次插管成功率近80%,二次则全部成功,且并发症较少[13]。在本研究中,传统组90例患者通过可视插管软镜进行插管,一次插管成功率为76.67%,与既往研究相符[14]。
虽然可视插管软镜引导气管插管技术是困难气管插管处理的有效解决方法,但是由于软镜细长、柔软、易曲折、不易掌握等特点,操作过程对医师的经验技术要求较高,从而限制了其应用范围。有研究报道,通过插入改良Ovassapian通气道增加口腔空间,可有效提高插管的成功率[15]。另有研究显示,将口咽通气道正下方沿轴向截去宽度略大于软镜镜身直径的区域,形成开放的槽,称为“Lee口咽通气道”,可用于可视插管软镜引导经口气管插管[5]。改良的通气道可大大增加口腔空间,开拓观察视野,从而提高一次插管成功率。但是,由于该策略的临床应用较少,且改良通气道的开口槽位置在通气道的正下方,可能更容易导致患者口腔黏膜受损,因此其能否提高一次插管成功率尚存在争议[16]。在本研究中,改良组和传统组患者在药物麻醉后插管前MAP、HR明显降低,这可能是由于在麻醉药物的影响下,交感神经递质减少,神经传导速度减缓;在插管后2组患者的MAP、HR有所回升,可能是由机体对插管产生的应激反应导致;插管后3 min和插管后5 min时2组患者的HR持续降低,插管后5 min时的MAP回升不明显,可能是由药物导致的迷走神经核兴奋引起。2组患者的MAP和HR总体变化趋势一致,这提示改良口咽通气道辅助可视插管软镜插管不会对患者的血流动力学变化造成影响。本研究中改良组90例患者通过改良口咽通气道辅助可视插管软镜插管,一次插管成功率显著高于传统组;此外,改良组患者插管过程中呼吸抑制、出血、呛咳、术后咽喉不适和声嘶的发生率均显著低于传统组,这是由于改良后的口咽通气道的咽弯曲段刚好位于患者的舌根部,紧靠会厌、声门口,可实现可视插管软镜于通气道侧面进出[17]。此外,由于改良后的通气道自身弧度与患者的口腔通气道吻合,在置入后其可在患者口腔内形成新的通道,给可视插管软镜的进入提供了便捷[18]。
插管失败的影响因素一直是临床研究的重点[19]。研究显示,张口度<3指、舌颏距离<3指、舌甲距离<2指、气道阻塞、肥胖、颈部活动障碍等均为插管困难以及失败的影响因素[20]。本研究通过单因素分析发现,BMI>26 kg/m2、门齿前凸、舌体肥大、张口度<3指、舌颏距离<3指、舌甲距离<2指、颈部活动受限以及气道梗阻是改良组患者插管失败的相关影响因素。多因素Logistics回归分析可知舌甲距离<2指是改良组患者插管失败的独立危险因素。这提示在临床治疗中应特别关注此类患者,对于舌甲距离<2指的患者需了解清楚原因,明确患者为先无因素还是后无因素(如口腔感染、舌体肥大等)导致,若为后天因素应给予患者相应治疗以增大舌甲距离。此外还应关注患者是否有门齿前凸、舌体肥大、气道梗阻等现象,若为病理因素应给予相应的药物治疗,以免影响插管效果。
综上所述,改良口咽通气道辅助可视插管软镜应用于困难气管插管可提高一次插管成功率,减少不良反应的发生,值得临床推广。舌甲距离<2指是改良口咽通气道辅助可视插管软镜插管失败的独立危险因素,可通过该指标评估插管难易程度,在临床治疗中应对舌甲距离<2指的患者特别关注。本研究未排除医师个体间插管技术的差异,故此改良方案在困难气管中的应用效果及影响因素还需进一步研究。