软硬颌垫结合综合康复治疗颞下颌关节盘不可复性前移位复位固定术后咬合的临床研究
2022-11-15张莉薛林佳包译陈涌孙承锋丁昱
张莉,薛林佳,包译,陈涌,孙承锋,丁昱
(1)云南大学附属医院口腔医学中心;2)康复医学中心,云南 昆明 650021)
颞下颌关节紊乱病(temporomandibular-ders,TMD)是口腔颌面外科的常见病及多发病,包括咀嚼肌紊乱疾病类、关节结构紊乱类、炎性疾病类及骨关节病等[1]。由于关节盘后区结构薄弱,容易受到损伤;加之精神心理异常、咬合关系紊乱、慢性机械损伤、长期低头不良姿势等因素可能导致关节结构紊乱(intrnal derangement,ID),即颞下颌关节窝、关节盘和髁状突之间的正常解剖结构关系改变,特别是盘-髁关系紊乱[2]。关节结构紊乱类是颞下颌关节紊乱病中发病率最高的一类,占颞下颌关节紊乱病之首[3],约为28%~88%[4]。
颞下颌关节盘移位分为颞下颌关节盘可复性前移位(anterior disc displacement with reduction,ADDwR)和颞下颌关节盘不可复性前移位(anterior disc displacement without reduction,ADDwoR )。ADDwR 指闭口位时关节盘位于髁状突前方,在开口位时能恢复正常的盘-髁关系,ADDwoR 指关节盘在闭口位和开口位均停留在髁状突横嵴前方。不可复性盘前移位为TMD 最常见的症状[5],ADDwoR 导致关节解剖结构病理性改变,进而出现张口受限、关节区弹响、咀嚼肌肌痛等症状。若ADDwoR 时期得不到及时有效的治疗,病情很有可能进入不可逆性关节器质性破坏阶段。目前,随着核磁共振影像学诊断技术的不断提升[6],促进颞下颌关节盘复位锚固术飞速发展,与传统颞颌关节盘开放性手术相比,微创开放式手术复位的关节盘稳定性大大提高,适应证及操作难度相对于关节镜手术也有所放宽[7]。有学者[8]研究也表明,采用颞颌关节盘复位锚固术治疗不可复性盘前移位,术后 1 周核磁共振评价关节盘复位的有效率达到 96.67%。目前最有效的关节盘复位方法为手术复位[9],云南大学附属医院主要采用微创开放性关节盘复位锚固术复位关节盘,同时,因术后术区肿胀及关节盘复位导致髁状突位置发生改变,造成术后咬合关系紊乱,故术后进行颌垫治疗并辅助综合康复治疗,稳定术后咬合,放松周围咀嚼肌肌力,为关节术后愈合提供一个稳定的生物力学环境。目前,颌垫治疗主要应用于可复性及不可复性盘前移位的保守治疗,且通常为硬颌垫辅助治疗[10-14],有关术后颌垫辅助治疗的研究较少。本研究针对单侧颞下颌关节盘不可复性前移位采用手术治疗的患者,进行随机分组,术后分别采用软颌垫、硬颌垫辅助治疗,比较软、硬颌垫辅助稳定术后咬合的效果。
1 资料与方法
1.1 研究对象
选取自2017 年1 月至2021 年4 月就诊于云南大学附属医院口腔颌面外科的颞下颌关节不可复性盘前移位患者。本研究经过云南大学附属医院伦理委员会审核,批准开展。纳入标准[15-16]:(1)颞下颌关节紊乱病多学科MDT 团队依据患者病史、临床症状、锥形束 CT 及核磁共振检查确诊为颞下颌关节不可复性盘前移位的患者;(2)Wilkes 分期[17]Ⅱ~Ⅴ期年龄大于40 岁以上患者,病程较长但关节盘形态及长度改变不严重者;(3)Wilkes 分期 Ⅱ~Ⅴ期,关节盘有一定形态及长度改变,和(或)患者病程较长,和(或)关节盘后区明显增生改建,导致关节镜复位困难者,不符合关节镜手术适应症;(4)Wilkes Ⅲ~Ⅴ期有张口受限、明显关节区疼痛、咬合错乱或关节盘严重变形的患者;(5)患者口内为天然牙,牙列完整;(6)患者临床资料完整;(7)患者需行单侧关节手术;(8)患者签署知情同意书,自愿参与本研究。排除标准:(1)需双侧颞下颌关节手术的患者;(2)合并其他类型的颞下颌关节病;(3)合并其他可能影响到颌面部的全身系统性疾病;(4)张口严重受限,无法配合完成颌垫印模制取;(5)有精神障碍类疾病,无法配合的患者。本研究共纳入单侧颞颌关节紊乱病病例 60 例(60侧),将患者完全随机分为软颌垫治疗组及硬颌垫治疗组。纳入病例中,男性患者 7例,女性患者 53 例。其中软颌垫组男4例,女26例,年龄 16~52岁,平均(28.30±7.69)岁,Wilkes Ⅱ类3例,Wilkes Ⅲ类13例,Wilkes Ⅳ 类13例,Wilkes Ⅴ类1 例;硬颌垫组男 3例,女 27例,年龄 18~50岁,平均(28.10±7.33)岁,Wilkes Ⅱ类5例,Wilkes Ⅲ类13例,Wilkes Ⅳ类11例,Wilkes Ⅴ类1 例。对患者性别,年龄以及Wilkes 分期通过SPSS22.0 进行统计分析,采用卡方检验,结果显示患者一般情况比较差异无统计学意义(P>0.05),见表1。
表1 患者基本信息及病情的 Wilkes 分期统计 [()/n(%)]Tab.1 Statistics of basic information and Wilkes’ staging of patients’ condition [()/n(%)]

表1 患者基本信息及病情的 Wilkes 分期统计 [()/n(%)]Tab.1 Statistics of basic information and Wilkes’ staging of patients’ condition [()/n(%)]
1.2 研究方法
所有患者行微创开放性关节盘复位固定术后3 d 内予以佩戴颌垫并进行康复治疗,在术后1、3、6 个月进行随访,并在术后即刻、3、6 个月拍摄MRI,明确关节盘-髁突的相对位置关系。所有患者均由颞下颌关节紊乱病多学科MDT 团队中同一名正畸医师术前制作颌垫,由MDT 团队中同一名口腔颌面外科医师完成手术治疗,由MDT 团队中同一名康复治疗师进行综合康复治疗。
1.2.1 术前颌垫制作首先进行颌位关系确定,将3~4 mm 厚度的蜡片烤软后置于牙列颌面,使患者放松,正常状态下咬紧蜡片,冷却后从口内取出。此时蜡片的厚度基本为制作颌垫的厚度(不同患者颌垫厚度存在差异),其次测量患者息止颌间隙、咬合垂直距离及咬合情况。使用硅橡胶印模材料制取患者上、下颌印模,应用超硬石膏灌注模型。(1)软颌垫制作:选用2.0 mm 软膜片(日本山八成型片)由负压真空压膜机在白石膏模型上压制,修剪成型,覆盖整个下牙列;(2)硬颌垫制作:将白石膏模型转至颌架上,升高上下颌垂直高度,但不宜超过息止颌间隙,用自凝材料制作咬合板,要求覆盖下颌牙列,要求正中咬合时双侧后牙功能尖与颌板均匀、广泛的点状接触。嘱所有患者在24 h 内除刷牙外的时间均佩戴。2 周复诊1次,评估治疗效果及根据患者实际情况调磨早接触和颌干扰,分次适量调磨至形成稳定咬合。
1.2.2 微创开放性颞下颌关节盘不可复性前移位复位固定术(1)采用耳屏前美容切口,切开皮肤全层,使用消融电极止血,到达颞深筋膜浅层向前顿性分离,术中注意保护面神经及面浅动静脉;(2)在颞深筋膜浅层表面作“7”型切口,使用骨剥沿颧弓表面向前、向下翻起颞深筋膜浅层,暴露关节囊;(3)关节囊内注射生理盐水后水平切开,显露关节上腔,松解关节盘前后附着,使关节盘向后移动覆盖髁状突,恢复正常盘-髁关系;(4)距髁状突顶约1.0 cm 处植入1 颗锚固钉(慈北医疗有限公司钛合金锚固钉),用2 根锚固线固定关节盘,使关节盘复位,检查缝合后的关节盘在开闭口运动时是否正常、协调;(5)严密缝合关节囊,向囊内注射透明质酸钠,分层缝合各层组织,放置负压引流装置。
1.2.3 术后综合康复治疗(1)超声波药物导入:声头置于患侧颞下颌关节处,移动法,频率1 MHz,占空比33%,0.8~1.0 W/cm2,每次治疗5~8 min;(2)高能量激光照射,光头置于患侧颞下颌关节处,接触法,12 W,移动照射3 500 J;(3)超短波治疗,使用小功率超短波治疗仪,于患侧颞下颌关节处对置法或斜对置法,微热量,20 min/次;(4)双侧咬肌、颞肌手法治疗,10 min/次。
1.3 临床指标及评价
1.3.1 颞下颌关节功能评价(Fricton 指数分析[18])包括肌肉压诊分、下颌运动分、关节杂音分、关节压诊分,计算出 Fricton 颞下颌关节紊乱指数(craniomandibular index,CMI),由同一位颞颌关节MDT 团队中口腔颌面外科医师检查并记录,分值越高表示功能状况越差。记录患者术前,术后1、3、6 月Fricton 指数变化。计分方法见表2。

表2 Fricton 颞下颌关节紊乱指数评分表(分)Tab.2 Fricton TMJ disorder index score table(score)
1.3.2 MRI 检查及评价术前、术后即刻、3、6个月拍摄MRI,云南大学附属医院采用飞利浦3.0T 核磁共振以及16 通道高清磁共振线圈进行颞颌关节扫描,除了进行常规扫描以外,笔者还适时增加MRI 动态电影序列扫描。所有患者由来自颞颌关节MDT 团队的一名颞下颌关节专家和放射影像学专家共同阅片,参考MRI 评价标准[19]评价治疗效果:在斜矢状位髁突内外径的长轴上选用内、中、外3 个不同层面进行研究比较,(1)若3 个层面均完全复位,则治疗效果评定为“优”;(2)若只有2 个层面复位,则治疗效果评定为“良”;(3)若仅有1 个层面或完全未复位,则治疗效果评定为“差”。有效率为“优”以及“良”占本组全部患者的比率和。(注:若治疗前仅有1 个或2 个层面移位,则要有完全复位才算有效)。
1.3.3 最大张口度由颞颌关节MDT 团队的一名医师记录所有患者术前,术后1、3、6 个月张口度变化。张口度为患者最大开口时上、下颌中切牙切缘间的垂直距离。
1.3.4 疼痛指数采用视觉类比量表(visual analogue scales,VAS)测量患者疼痛指标[20]。让患者根据主观感受在10 个数字(0~10)中选择,疼痛程度由0~10 逐级递增,得分高低和关节疼痛程度呈正相关关系,0 表示无疼痛,10 表示患者认为最剧烈的疼痛。患者根据自己的主观感受选择相应数字,并告诉医师记录。记录患者术前,术后1、3、6 个月疼痛指数变化。
1.3.5 颌垫佩戴舒适度评价患者术后1 月复诊,通过颞颌关节MDT 团队设计的《颌垫佩戴舒适度调查表》对患者进行调查,包括是否摘戴方便、是否有异味、异物感程度及复诊调模次数和时间等内容,满分为100分,<60 分为不舒适,60~89 分为舒适一般,≥90 分为非常舒适,舒适率为非常舒适及舒适一般占本组全部患者的比率。
1.4 统计学处理
实验结果Friction 指数、张口度、疼痛指数等计量资料采用均数和标准差(单位)进行描述;性别构成、MRI 评价、舒适度、Wilkes 分期等分类资料用率(%)进行描述。采用 SPSS 22.0 软件对实验数据进行统计分析:Friction 指数、张口度、疼痛指数通过t检验以及非参数Wilcoxon 进行组间比较;性别构成、MRI 评价、舒适度、Wilkes分期通过卡方(χ2)检验进行组间比较,P<0.05为差异有统计学意义。
2 结果
2.1 软颌垫组和硬颌垫组患者Fricton 指数比较
结果显示2 组患者在接受颞下颌关节盘不可复性前移位复位锚固术后Friction 指数较术前均有明显下降,统计学分析显示,术后1 个月,软颌垫组CMI(0.149±0.054)较硬颌垫组(0.221±0.051)下降明显。术后3、6 个月,2 组CMI 变化平缓,趋于稳定,但术后3、6 个月时,硬颌垫组的CMI 指数(0.044±0.027)优于软颌垫组(0.048±0.029),见表3。
表3 2 组患者术前、术后不同阶段Friction 指数比较[(),分]Tab.3 Comparison of Friction index between the two groups at different stages before and after treatment[(),scores]
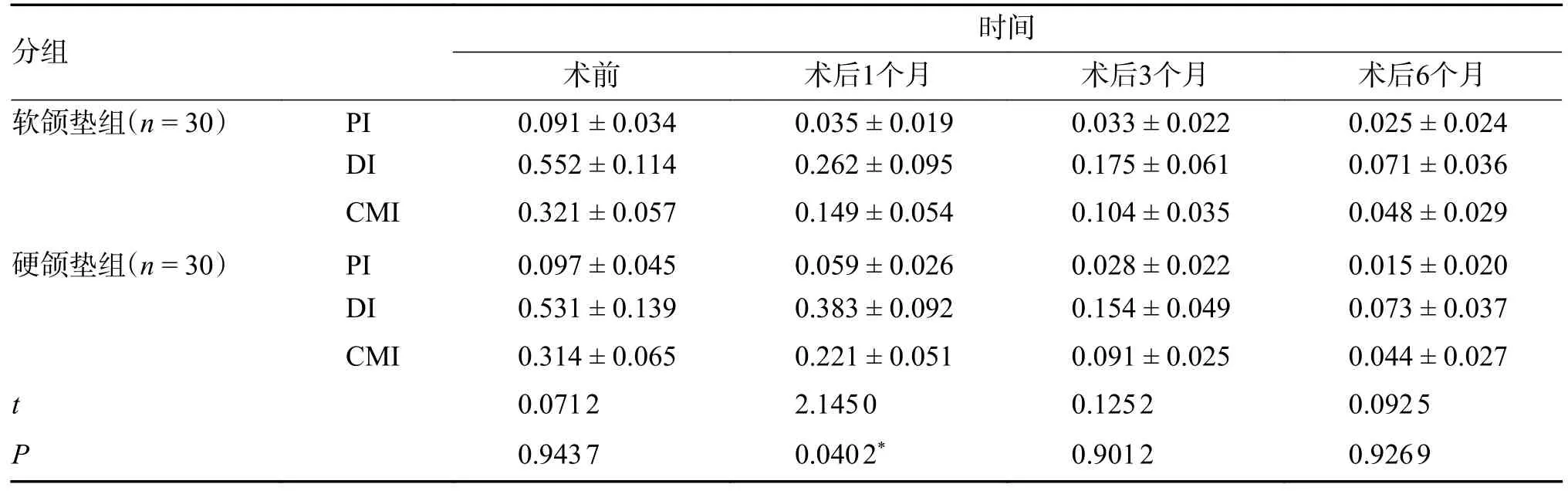
表3 2 组患者术前、术后不同阶段Friction 指数比较[(),分]Tab.3 Comparison of Friction index between the two groups at different stages before and after treatment[(),scores]
*P<0.05。
2.2 软颌垫组和硬颌垫组患者MRI 评价结果
术前及术后即刻MRI 检查见图1、图2。术后即刻MRI 评价结果,软颌垫组30 例关节为“优”,有效率达100%(30/30);硬颌垫组30 例关节为“优”,有效率达100%(30/30)。术后3个月及术后6 个月MRI 评价结果相同,软颌垫组26 例关节为“优”,3 例关节为“良”,有效率达97%(29/30),有1 例为“差”,占3%(1/30);硬颌垫组27 例关节为“优”,2 例关节为“良”,有效率达97%(29/30),有1 例为“差”,占3%(1/30),见表4。

表4 2 组患者术前、术后不同阶段MRI 评价比较[n(%)]Tab.4 Comparison of MRI evaluation between the two groups at different stages before and after treatment [n(%)]

图1 术前MRI 评价Fig.1 Preoperative MRI evaluation
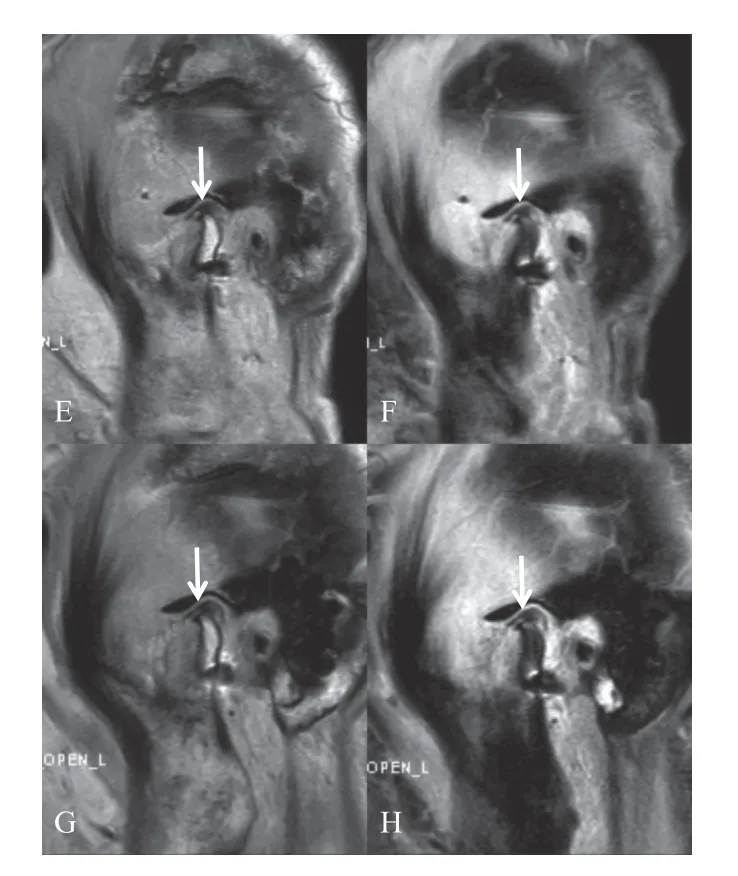
图2 术后即刻MRI 评价Fig.2 Immediate postoperative MRI evaluation
2.3 软颌垫组和硬颌垫组患者最大开口度比较
2 组患者术后12 个月张口度均有明显改善,数据显示,术后1 个月软颌垫组张口度(2.73±0.27)cm 优于硬颌垫组的(2.07±0.39)cm,差异有统计学意义(P<0.05),术后3、6 个月2 组患者张口度趋于稳定,术后6 个月硬颌垫组张口度(3.71±0.10)cm 优于软颌垫组的(3.55±0.15)cm,差异有统计学意义(P<0.05),见表5。
表5 2 组患者术前、术后不同阶段张口度比较[(),cm]Tab.5 Comparison of mouth opening between the two groups at different stages before and after treatment [(),cm]
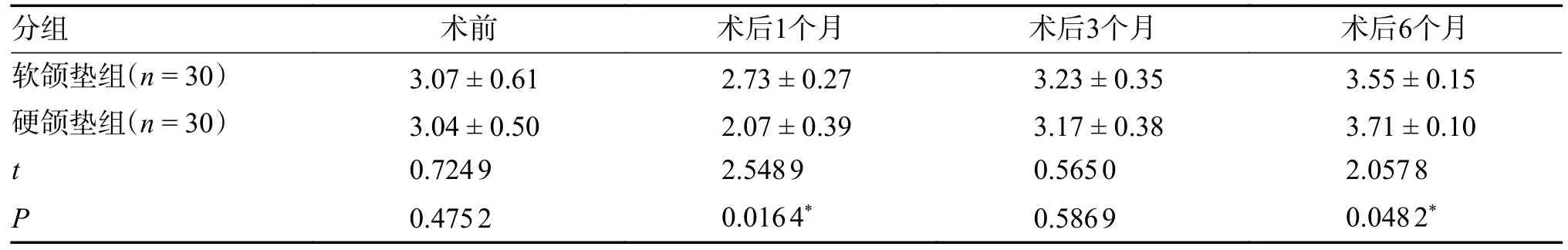
表5 2 组患者术前、术后不同阶段张口度比较[(),cm]Tab.5 Comparison of mouth opening between the two groups at different stages before and after treatment [(),cm]
*P<0.05。
2.4 软颌垫组和硬颌垫组患者疼痛指数比较
术后2 组患者疼痛指数明显下降,术后1 个月软颌垫组疼痛指数(2.18±0.54)明显低于硬颌垫组的(3.03±0.29),差异有统计学意义(P<0.05),术后6 个月硬颌垫组疼痛指数(0.38±0.54)低于软颌垫组的(0.67±0.62),差异有统计学意义(P<0.05),见表6。
表6 2 组患者术前、术后不同阶段疼痛指数比较()Tab.6 Comparison of pain indexes between the two groups at different stages before and after treatment()

表6 2 组患者术前、术后不同阶段疼痛指数比较()Tab.6 Comparison of pain indexes between the two groups at different stages before and after treatment()
*P<0.05。
2.5 软颌垫组和硬颌垫组患者颌垫佩戴舒适度比较
软颌垫组患者舒适率为86.7%,高于硬颌垫组的73.3%,见表7。
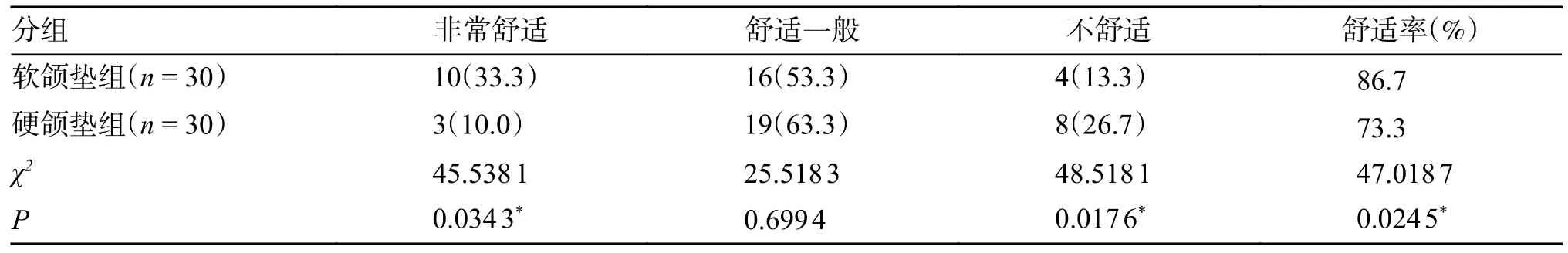
表7 2 组患者术后1 月颌垫佩戴舒适度比较[n(%)]Tab.7 Comparison of comfort level between the two groups of patients with padded pads one month after surgery [n(%)]
3 讨论
在寻求临床诊治的颞下颌关节紊乱病患者中ADDwoR 较为常见[21],其主要临床表现为早期出现关节弹响,随后出现间断性关节绞索(伴或不伴疼痛),一段时间后关节弹响消失,继而出现张口受限,关节区出现疼痛或疼痛加重等。若此阶段未进行有效干预,可能进一步向关节盘变形、穿孔等不可逆性关节器质性破坏及髁突骨关节病变等方向发展[22],严重影响患者的生活质量。
本研究发现,颞下颌关节紊乱病存在性别差异[23],女性患病率明显高于男性,本研究中女性患者占88%,男性患者占 12%。笔者分析这可能与女性的性激素分泌及心理特点有关。首先颞下颌关节的髁状突表面,关节盘及关节囊中存在雌激素受体,为雌激素的靶器官,雌激素通过作用于关节区组织相关细胞,调控炎性介质的合成与分泌,参与相关合成代谢反应,在TMD 的发生及发展中发挥着至关重要的作用[24],这可能是女性为TMD 高发人群的一个原因。另外,多项研究已证实精神心理因素与TMD 的发生及发展息息相关[25-27],并且当代年轻女性需要承受较大的心理压力、社会压力、生活压力及家庭压力等,故相较男性而言,更容易出现精神紧张、抑郁、神经衰弱、失眠等症状[28],这可能是女性患者高发的另一个原因,Su N等[29]研究也证实了这一观点。
本研究中,笔者观察到患者术后即刻发生开颌的概率为100%,其可能的原因为:(1)术中使用生理盐水冲洗、关节囊内注射透明质酸钠及术后关节区组织液渗出,导致颞下颌关节上腔间隙增大;(2)病史较长的患者,因关节盘前移、挛缩严重,无法覆盖髁状突,双板区组织被迫拉伸,代偿关节盘作用,导致双板区发生类盘样改变。关节盘复位锚固术时未对双板区组织进行处理,导致关节盘复位后,变硬变韧的双板区组织聚集于髁状突后上方,挤压髁状突使其向前下方移位;(3)笔者团队手术时,为了减少术后复发率,往往对关节盘位置进行“过矫正”,导致术后关节盘位置相对位于髁状突后上方。综合以上3点,髁状突被迫向前下方移位,导致术后患者患侧后牙开颌。故术后需要颌垫辅助治疗,维持咬合情况并形成稳定的生物力学环境,协调双侧关节对称性,减轻咀嚼肌负荷及降低患侧关节内压,为术后颞下颌关节的愈合提供一个良好稳定的环境。Pihut等[30]研究也证实了这一点。目前,颌垫治疗主要应用于可复性及不可复性盘前移位的保守治疗,多采用自凝树脂制作的稳定性颌垫(硬颌垫)治疗颞下颌关节盘不可复性盘前移位[31]。本研究显示,软颌垫和硬颌垫治疗效果相似,但软颌垫短期内治疗效果明显优于硬颌垫治疗效果。统计学分析显示,术后1 个月,软颌垫组CMI(0.149±0.054)较硬颌垫组(0.221±0.051)下降明显、软颌垫组张口度(2.73±0.27)cm优于硬颌垫组的(2.07±0.39)cm、软颌垫组疼痛指数(2.18±0.54)明显低于硬颌垫组的(3.03±0.29)、软颌垫组患者舒适率86.7%明显高于硬颌垫组的73.3%,差异均具有统计学意义(P<0.05)。术后即刻MRI 评价结果,软硬颌垫治疗有效率达100%(30/30);术后3 个月及术后6 个月MRI 评价结果相同,软硬颌垫治疗有效率达97%(29/30)。
笔者考虑术后患者出现不同程度的患侧后牙开颌,中线偏向对侧情况,口内咬合关系发生改变,软颌垫较柔软,容易磨耗,可根据患者的咬合情况调整,如患侧开颌,健侧早接触或相应出现咬合高点,通过患者说话、咀嚼等日常活动,健侧软颌垫缓缓磨耗变薄,逐渐适应患者咬合情况;硬颌垫很难通过日常生活的磨耗适应患者咬合的改变,只有通过每次复诊调合适应患者的咬合。故软颌垫较硬颌垫具有更好的适应能力,能较好的适应患者术后不稳定的咬合,调节患者的咀嚼肌,建立一个适合患者的生物力学环境。使患者术后1 个月CMI 指数明显低于硬颌垫组,张口度恢复较硬颌垫好,疼痛指数明显低于硬颌垫组。患者术后张口受限伴疼痛,软颌垫较柔软,可折叠放入口内,佩戴过程较硬颌垫方便快捷,并且异物感小,故术后1 月佩戴舒适率明显高于硬颌垫组。
术后3、6 个月,2 组CMI 变化平缓,趋于稳定,但术后3、6 个月时,硬颌垫组的CMI 指数优于软颌垫组,笔者考虑术后3 个月软颌垫经过3 个月的磨耗,强度下降,材料发生微小形变,无法持续提供稳定的咬合,导致治疗效果下降。硬颌垫能前期需要反复调磨以适应患者的咬合关系,但后期可以提供稳定的咬合关系,利于颞下颌关节的恢复,提高治疗效果。
随着医学影像技术的进步,MRI 已成为诊断颞下颌关节软组织情况的金标准[32-34],本研究通过MRI 来评价颞下颌关节盘与髁突的关系。术后即刻MRI 评价结果,软颌垫和硬颌垫组治疗有效率达100%(30/30)。术后3 个月及术后6 个月MRI 评价结果相同,软颌垫组治疗有效率达97%,有1 例为“差”;硬颌垫组治疗有效率达97%,有1 例为“差”。硬颌垫组1 例为“差”,对患者进行调查,两组疗效为“差”的患者,均有较长的病史,双板区组织较厚,髁突改建能力较差,所需恢复时间相对较长;同时检查该患者口内咬合情况,发现患者均为安氏Ⅱ类2 分类,前牙舌倾,深覆,深Spee 曲线。笔者考虑,关节盘复位术后,由于关节腔积血、积液及较韧的双板区组织聚集等情况,导致髁突向前下方移位。颌垫虽抬高咬合,但前牙阻碍下颌运动,限制髁状突向前下方移位,使髁状突相对于关节盘仍处于靠后的位置。长期如此,引起关节盘再度前移,造成术后复发,手术失败。故笔者考虑对于前牙内倾的患者术后应配合正畸治疗,唇倾上前牙,解除上前牙对下颌的锁结限制,减轻对关节腔的压力,巩固手术治疗效果。
综上所述,颞下颌关节盘不可复性前移位复位锚固术后即刻患者出现后牙开颌,可配合颌垫进行治疗,稳定术后咬合,并结合综合康复治疗,通过超声波药物导入、高能量激光照射、超短波治疗,手法治疗等手段有效抑制疼痛,消除水肿,松弛周围咀嚼肌肌力,为关节区愈合提供一个稳定的生物力学环境,逐渐恢复并建立患者咬合关系。软颌垫和硬颌垫治疗效果相似,但术后1 个月软颌垫治疗效果明显优于硬颌垫,患者佩戴舒适度也明显优于硬颌垫。且软颌垫具有制作较硬颌垫快捷方便,技术敏感度低等优点,但术后3个月研究显示,硬颌垫组CMI 指数优于软颌垫组,后期硬颌垫不容易磨耗,且有很好的稳定性,更适合在进食时使用。故结合软硬颌垫优缺点,术后即刻至术后1 个月可先采用软颌垫,待术后1~3 个月患者张口度明显改善后配合硬颌垫治疗,或视具体错颌畸形采用固定矫治器进行治疗。
鉴于软硬颌垫的优缺点,云南大学附属医院后期拟通过设计对照试验,研究软硬结合颌垫辅助治疗颞下颌关节盘不可复性前移位复位锚固术后咬合的疗效。
