妊娠新发系统性红斑狼疮患者的临床特征及母儿结局分析
2022-11-07吕加敏徐力易善玲吴寒冰艾玲余一美
吕加敏 徐力 易善玲 吴寒冰 艾玲 余一美
系统性红斑狼疮(systemic lupus erythematosus,SLE)是一种由自身免疫介导,以免疫性炎症为突出表现的弥漫性结缔组织病[1]。目前SLE全球患病率为(0~241)/10万[2],其中超过90%的病例发生在育龄期女性,而女性妊娠后急剧增加的性激素被认为是SLE疾病活动度升高的高危因素[3],也使得一部分SLE患者在妊娠期从隐匿性转向显性而得到明确诊断。目前已知SLE与不良母胎结局相关,包括子痫前期、早产、妊娠丢失、胎儿宫内生长受限等[3-5],但研究对象大多是孕前已明确诊断的SLE患者,对妊娠后新发SLE患者研究少见。基于此,本研究回顾分析妊娠后新发SLE患者的临床特点及其对母儿结局的影响,以期为高危妊娠的产前咨询和临床决策提供参考,现报道如下。
1 对象和方法
1.1 对象 选取2011年1月至2021年12月嘉兴市妇幼保健院收治的单胎妊娠合并SLE患者88例。纳入标准:明确诊断的妊娠合并SLE患者。诊断标准:根据2019年欧洲抗风湿病联盟和美国风湿病学会制定的SLE诊断标准[6],并参考《2020中国系统性红斑狼疮诊疗指南》[7]。按照SLE诊断时间分为妊娠新发组16例和孕前诊断组72例。妊娠新发组为既往无SLE的临床表现,在妊娠期或产褥期首次确诊SLE。两组患者年龄、分娩时BMI、孕产次、既往不良孕产史(包括死胎、死产、新生儿死亡、治疗性引产和自然流产等)比较差异均无统计学意义(均P>0.05),见表1。本研究经医院医学伦理委员会批准[批件号:2018(伦)-75]。

表1 两组患者年龄、分娩时BMI、孕产次、既往不良孕产史比较
1.2 方法 收集并记录两组患者临床表现、系统性红斑狼疮病情活动指数(systemic lupus erythematosus disease activity index,SLEPDAI)、妊娠并发症、母儿结局、妊娠期用药情况。临床表现包括病程、临床症状、免疫学指标等。SLEPDAI评估取孕期活动指数最高值统计。妊娠并发症包括子痫前期或子痫、狼疮性肾炎、早产、胎盘早剥、胎膜早破、血小板减少症、胎儿生长受限、羊水过少、胎儿窘迫、产后出血等。母儿结局包括分娩孕周、分娩方式(自然临产、计划性阴道分娩、剖宫产)和新生儿结局[出生体重、入住新生儿重症监护病房(neonatal intensive care unit,NICU)]。妊娠期用药包括糖皮质激素(以孕期最大剂量统计)、羟氯喹及免疫抑制剂、抗凝药。
1.3 统计学处理 采用SPSS 22.0统计软件。计量资料以表示,组间比较采用两独立样本t检验;计数资料以频数和构成比表示,组间比较采用χ2检验。P<0.05为差异有统计学意义。
2 结果
2.1 两组患者临床症状、SLEPDAI比较 孕前诊断组患者病程3~8年,平均6年。妊娠新发组患者中孕期确诊15例,分别为孕早期5例(31.25%)、孕中期5例(31.25%)、孕晚期4例(25.0%),其余1例产后3 d确诊。妊娠新发组患者首发临床表现为蛋白尿6例(37.5%)、血小板减少症3例(18.75%)、皮疹2例(12.5%)、贫血2例(12.5%)、关节炎1例(6.25%)、发热1例(6.25%);主要免疫学指标为抗核抗体阳性16例(100.0%),抗dsDNA抗体13例(81.25%),抗Sm抗体10例(62.5%),抗干燥综合征A(sjogren syndrome A,SSA)抗体9例(56.25%),抗U1小核糖核蛋白(nuclear ribonuclear protein,nRNP)抗体8例(50.0%),抗干燥综合征B(sjogren syndrome B,SSB)抗体4例(25.00%);合并抗磷脂抗体综合征1例(6.25%)和低补体血症3例(18.75%)。妊娠新发组患者处于活动期9例(56.25%),中重度活动2例(12.50%);孕前诊断组23例(31.94%),中重度活动1例(1.39%)。妊娠新发组SLEPDAI高于孕前诊断组[5.5(3,7.75)比4(2,5)],差异有统计学意义(P<0.05)。
2.2 两组患者妊娠并发症和妊娠结局比较 孕前诊断组患者孕中期难免流产1例,治疗性引产2例,其中1例系因孕31周,胎儿先天性心脏病引产。妊娠新发组孕中期治疗性引产1例。除外以上胎儿丢失病例,孕期新发组(15例)和孕前诊断组(69例)患者妊娠并发症和妊娠结局进行比较,结果显示妊娠新发组子痫前期发生率、早产发生率均高于孕前诊断组(P<0.05)。两组患者分娩孕周、狼疮性肾炎、胎盘早剥、胎膜早破、血小板减少症、胎儿生长受限、羊水过少、胎儿窘迫、产后出血发生率、剖宫产分娩占比比较差异均无统计学意义(均P>0.05)。见表2。
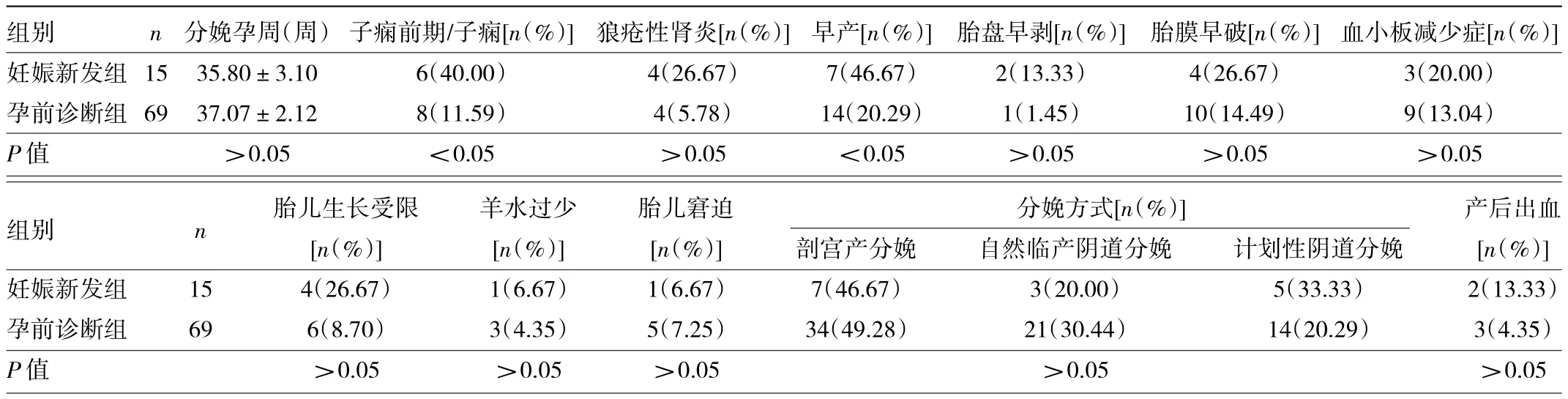
表2 两组患者妊娠并发症和妊娠结局比较
2.3 两组患者新生儿结局比较 妊娠新发组患者新生儿出生体重低于孕前诊断组(P<0.05),未足月低出生体重儿、入住NICU发生率均高于孕前诊断组(均P<0.05)。两组患儿足月低体重儿占比比较差异无统计学意义(P>0.05)。妊娠新发组1例新生儿出现血小板减少,表现为颅内出血;孕前诊断组1例新生儿发生SLE,表现为皮疹。见表3。
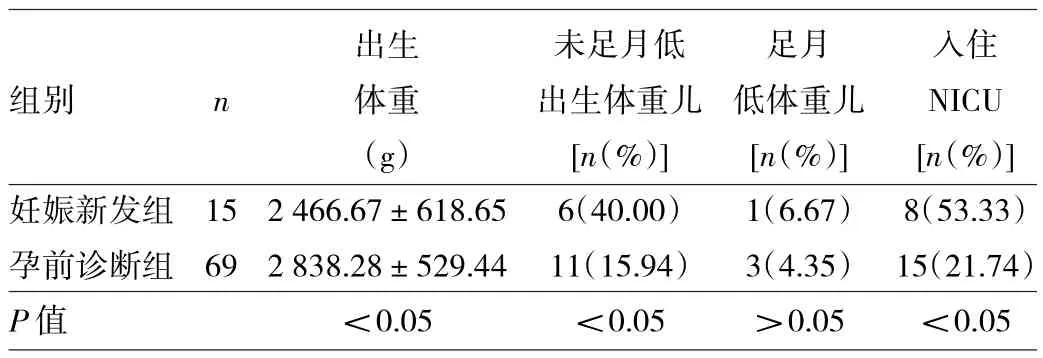
表3 两组患者新生儿结局比较
2.4 两组患者妊娠期用药情况比较 妊娠新发组患者妊娠期全部使用糖皮质激素,使用免疫抑制剂3例,分别为环孢素1例和他克莫司2例。孕前诊断组患者未使用糖皮质激素4例,糖皮质激素使用剂量<15 mg/d 42例,使用免疫抑制剂8例,分别为环孢素4例、他克莫司2例和硫唑嘌呤2例。妊娠新发组患者使用羟氯喹占比高于孕前诊断组(P<0.05),而两组患者使用>15 mg/d的糖皮质激素、免疫抑制剂、抗凝药(阿司匹林或低分子肝素)占比比较差异均无统计意义(均P>0.05)。见表4。
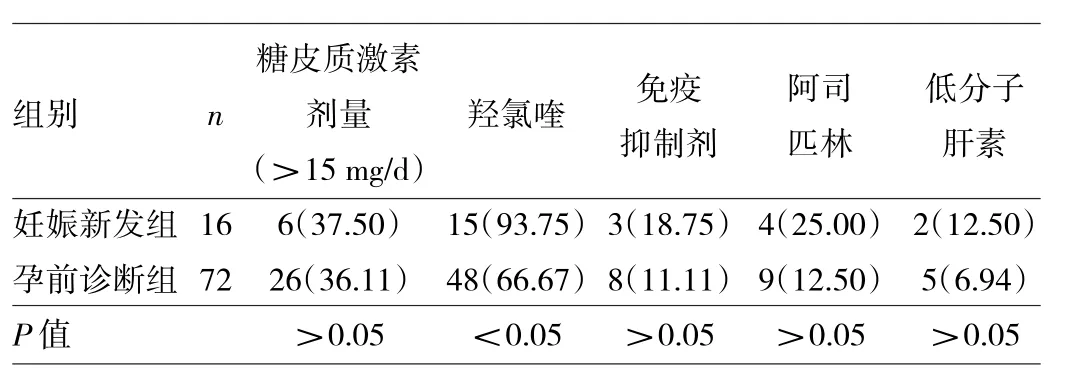
表4 两组患者妊娠期用药情况比较[例(%)]
3 讨论
临床上妊娠后新发SLE的患者并不罕见,妊娠诱导的免疫调节和激素变化对SLE的影响机制目前并未完全清楚。有观点认为妊娠期间性激素水平的变化导致Th2细胞因子占优势,Th2细胞因子分泌IL-4、IL-6和IL-10,介导B细胞活化和抗体产生[3]。因此,多数研究支持SLE这类体液免疫反应(Th2型)主导的自身免疫性疾病更容易在妊娠期出现病情活动或恶化[8-9]。多项前瞻性研究发现SLE的活动度在妊娠期增加2~3倍[10-11],本研究结果也支持新发SLE孕妇SLEPDAI评分更高。本研究发现孕期诊断SLE的首发临床表现主要为蛋白尿和血小板减少,而皮肤黏膜或关节累及较少,与詹钟平等[12]长达15年的回顾性研究报道一致,而这些临床表现与妊娠期正常生理变化、妊娠特有并发症(例如子痫前期)等相似,可能导致误诊或延迟诊断,从而错过最佳治疗时期,导致不良妊娠结局。有研究显示妊娠期高血压疾病组随后SLE的发生率明显高于非妊娠期高血压疾病组,多因素Cox回归分析表明,妊娠期高血压疾病可能是继发SLE的独立危险因素,认为妊娠期出现高血压诱发异常免疫反应,如自身抗体、炎性细胞因子和补体缺乏,可在产后多年持续存在于母体循环中,并可能与日后SLE的发病有关[13]。因此,临床上要注意鉴别诊断,积极采取措施控制SLE疾病进展。
一项基于2017年至2019年间关于SLE母儿不良结局的文献荟萃分析显示,子痫前期/子痫在SLE孕妇中明显增高,胎儿生长受限[14]。Ku等[15]研究发现妊娠期新发SLE患者的胎儿损失率明显更高(73.7%比15.6%),妊娠期活动性SLE患者<34周早产发生率是非活动性SLE患者的5倍。国内研究发现SLE产妇的胎盘病理出现血管纤维素样坏死和梗死率达62%[16]。故推测自身抗体、免疫复合物、自身反应性T细胞和炎性细胞因子的产生,先于组织损伤和临床表现,妊娠后使免疫性炎症反应不断放大,血管内皮修复能力受损继而内皮细胞功能不全引起子痫前期,而血管炎造成胎盘血供不良,免疫复合物的攻击还导致胎盘发育不良,胎儿生长发育受限甚至死胎。本研究显示,孕期新发SLE孕妇中子痫前期/子痫和早产的发生率比孕前已有SLE孕妇高,而两者胎儿生长受限发生率无统计学差异,可能与研究样本较少有关,新生儿出生体重和未足月低体重儿发生率比较差异均有统计学意义。一项基于人群的对SLE和产后5年内出现的SLE的妊娠结局的前瞻性研究发现,产后2年内发生SLE的患者产后2~5年内SLE发生率为13%,而一般人群仅为5%[17]。推测先于临床症状出现的潜在的免疫学改变是导致妊娠并发症的原因,所以任何血液系统和肾脏系统有关的新症状都应该完善自身抗体等相关检查明确有无SLE可能。本研究在妊娠新发组中出现1例产后左下肢深静脉血栓,而孕前诊断组未出现静脉血栓形成。一项基于4 363例SLE患者的大规模队列研究发现静脉血栓和深静脉血栓发生风险在SLE诊断的第1年明显增高,提醒临床医生一定要重视新发SLE继发血栓事件的预防和诊断[18]。
妊娠合并SLE患者进行积极的免疫治疗有利于控制疾病和减少不良妊娠结局。本研究中95.45%患者终止妊娠前进行药物治疗,低剂量的糖皮质激素和羟氯喹是最常选择的标准用药方案。羟氯喹治疗SLE已有30多年历史,很多前瞻性研究已证实孕期使用羟氯喹对胎儿是安全的[19-21],其可能降低子痫前期和心脏性新生儿狼疮的发生风险[21],且可以尽可能减少糖皮质激素的用量。一项回顾性研究发现妊娠期使用羟氯喹者早产率和胎儿生长受限率均低于对照组[20]。推测羟氯喹有利于减少胎盘内血栓的形成。欧洲抗风湿病联盟推荐对抗磷脂抗体(antiphospholipid antibody,aPL)谱阳性者或子痫前期高风险SLE孕妇可考虑予小剂量阿司匹林和肝素治疗,且最好早于16周之前[22]。一项2021年发表的研究认为肝素治疗是妊娠新发SLE患者不良妊娠结局的保护因素[23]。
综上所述,妊娠新发SLE患者可能有更高的子痫前期、早产、未足月低体重儿、入住NICU风险。妊娠特殊的免疫和生理状态本身会掩盖SLE的典型表现,增加产科医生临床识别的难度,故要甄别临床症状和体征,及时采取合适的自身免疫检测方法有益于早期明确诊断,从而规范产检和有效干预以改善妊娠结局。
